Nasjonale faglige råd for ernæring, kosthold og måltider i helse- og omsorgstjenesten
God ernæringspraksis
Sist faglig oppdatert: 14.06.2016
God ernæringspraksis innebærer kartlegging, vurdering og dokumentasjon av pasientens ernæringsstatus, vurdering av matinntak i forhold til behov, igangsetting av målrettede ernæringstiltak samt oppfølging og evaluering.
En viktig forutsetning for god ernæringspraksis er at ansvaret er tilstrekkelig forankret, ansvars- og oppgavefordeling omtales lenger ned på siden. Helsepersonell plikter å gi faglig forsvarlig og omsorgsfull hjelp som inkluderer ernæring, og det juridiske grunnlaget beskrives lenger ned på denne siden.
Vurdering av pasientens ernæringsstatus, tiltak og oppfølging
Sist faglig oppdatert: 14.06.2016
Vurdering av ernæringsstatus
Vektendring over tid i kombinasjon med KMI er det enkleste målet på endringer i ernæringsstatus. Alle pasienter bør derfor veies ved innkomst og jevnlig videre. Pasienter på sykehus skal veies ukentlig, beboere på sykehjem/hjemmebaserte tjenester månedlig. Det finnes ulike screeningsverktøy som kan brukes for en rask vurdering av ernæringsstatus. Vurderingen av ernæringsstatus skal dokumenteres i pasientens journal. I kommunehelsetjenesten skal ernæringsstatus dokumenteres i IPLOS-systemet.
Dersom pasienten er i ernæringsmessig risiko, bør det gjennomføres en grundigere vurdering av årsaksfaktorer som for eksempel sykdom, fysisk funksjon, medisiner, psykososiale forhold.
Vurdering av ernæringsbehov
Pasienter og beboere i institusjon skal få dekket sitt grunnleggende ernæringsbehov. Pasienter med god ernæringsstatus skal få tilbud om nøkkelrådskost, og pasienter i ernæringsmessig risiko eller underernærte skal få tilbud om energi- og næringstett kost. For noen kan det være behov for å regne ut det individuelle behovet for energi, protein og væske.
- En tommelfingerregel for energibehovet for voksne med lavt aktivitetsnivå er 30 kcal/kg kroppsvekt/døgn. Sykdomstilstander som brannskader, leversykdom, kronisk obstruktiv lungesykdom og feber kan gi økt energibehov og bør tas med i vurderingen.
- Proteiner er svært viktig for å opprettholde muskelmasse ved sykdom. Tommelfingerregelen for utregning av proteinbehov er 1 gram/kg kroppsvekt/døgn.
- Tilstrekkelig væskeinntak er nødvendig for å hindre dehydrering og opprettholde allmenntilstanden. Tommelfingerregelen for utregning av væskebehov er 30 ml/kg kroppsvekt/døgn.
Barn og ungdom har høyere behov per kilo kroppsvekt enn voksne på grunn av vekst, og behovet deres bør vurderes ut fra alder og sykdomstilstand.
Vurdering av matinntak i forhold til behov
Det kan være behov for å kartlegge pasientens matinntak dersom det er risiko for å utvikle underernæring. Dette dokumenteres gjennom en kostholdsanamnese eller kostregistrering. En kostanamnese er en samtale med pasienten om pasientens spisevaner, preferanser og behov for tilpasninger av kosten. Kostregistrering kan brukes til å kartlegge om pasienten dekker sitt behov for energi, protein og væske. Det danner grunnlaget for konkrete og tilpassede ernæringstiltak og brukes til å dokumentere effekt av tiltak.
En kostregistrering skal inneholde alt pasienten spiser og drikker i løpet av dagen. Type brød og pålegg, spisefett, snacks, mellommåltider og drikke skal inkluderes. Mengdeangivelser bør være så nøyaktige som mulig for at verdien av registreringen skal bli god. Tidspunktet for matinntaket kan også ha betydning.
Utarbeidelse av ernæringsplan og igangsetting av tiltak
Ernæringsplan skal inneholde dokumentasjon om ernæringsstatus, behov, matinntak, målrettede tiltak og tidspunkt for evaluering. Hvilke tiltak som settes i gang er avhengig av ernæringsproblemet til hver enkelt pasient.
Hvor dyptgående tiltak som er nødvendig avhenger av hva formålet er, for eksempel å hindre underernæring, behandle underernæring eller forebygge komplikasjoner.
Sentrale ernæringstiltak å vurdere er:
- behandling av underliggende faktorer (faktorer som påvirker matinntaket)
- spisehjelp eller annen tilrettelegging av spisemiljø
- kostholdsveiledning
- valg av kostform, nøkkelrådskost, energi- og næringstett kost eller spesialkost
- berikning eller konsistenstilpasning
- mellommåltider
- næringsdrikker, eventuelt bestilling av spesielle typer
- sondeernæring eller intravenøs ernæring
En ernæringsplan bør inneholde:
- diagnose/aktuell problemstilling
- faktorer som påvirker matinntaket
- ernæringsstatus: vekt, høyde, BMI, evt vekttap
- energibehov
- mål for ernæringsbehandlingen
- hvilke tiltak som skal settes inn
- evaluering av tiltakenes effekt
- oppfølgingsplan
- veiledning av annet personell/pasient/pårørende
- plan utformet av / hvem har ansvar for oppfølging
Oppfølging og evaluering
God ernæringspraksis innebærer gode rutiner i alle ledd. Den individuelle ernæringsplanen bør evalueres og oppdateres jevnlig og minimum i forbindelse med at pasienten blir veid. Ved utskriving må det vurderes om målet er nådd og ernæringsstatus er stabil, eller om planen skal videreføres. Dette skal i så fall videreformidles til neste omsorgsledd. Ved utskriving til hjemmet må det vurderes om pårørende, fastlege og/eller hjemmesykepleien skal videreføre oppfølgingen av pasienten og ernæringsplanen.
Det juridiske grunnlaget for god ernæringspraksis
Sist faglig oppdatert: 14.06.2016
De juridiske rammene for ernæringsarbeidet er nokså sammenfallende med kravene for det arbeidet helsepersonell generelt utfører. Les om hovedtrekkene i lovverket om forsvarlighet.
Helse- og omsorgstjenesteloven og lov om spesialisthelsetjenesten
Enhver helsetjeneste skal ytes forsvarlig, uansett om det er snakk om tjenester i kommunehelsetjenesten eller i spesialisthelsetjenesten. Dette fremkommer både i helse- og omsorgstjenesteloven §4-1 om forsvarlighet (lovdata.no) og spesialisthelsetjenesteloven §2-2 om plikt til forsvarlighet (lovdata.no).
Lov om helsepersonell – faglig forsvarlig
Det er helsepersonellets individuelle plikt å utføre sitt arbeid i samsvar med de krav til faglig forsvarlig og omsorgsfull hjelp som kan forventes ut fra helsepersonellets kvalifikasjoner, arbeidets karakter og situasjonen for øvrig. Dette fremkommer av helsepersonelloven § 4 om forsvarlighet (lovdata.no).
Videre skal organiseringen av helsetjenesten reguleres slik at helsepersonellet blir i stand til å overholde sine lovpålagte plikter, jf helsepersonelloven §16 (lovdata.no).
Forsvarlig helsehjelp innebærer at pasienten har krav på hjelp som er tilpasset individuelle behov, når det gjelder helsetilstand og livssituasjon. Ved valg av tiltak eller behandlingsform i forbindelse med ernæring må det derfor vurderes i hvilken grad pasienten evner å følge opp råd og veiledning som blir gitt.
Forsvarlighetskravet i helsepersonelloven § 4 er en rettslig standard. Det betyr at innholdet vil endre seg over tid, i tråd med det som til enhver tid er anerkjent praksis. At en praksis er vanlig behøver ikke uten videre bety at den er anerkjent og forsvarlig. Det stilles krav til at praksis er kunnskapsbasert.
Forsvarlig helsehjelp innebærer at pasienten har krav på hjelp som er tilpasset individuelle behov, når det gjelder helsetilstand og livssituasjon. Valg av tiltak må baseres på pasientens sykdomshistorie, symptomer, medisinske og psykososiale faktorer. Ved valg av tiltak eller behandlingsform må det også vurderes i hvilken grad pasienten evner å følge opp råd og veiledning for eksempel ved ernæring.
Helsepersonell må holde seg faglig oppdatert, kjenne til og innrette yrkesutøvelsen etter faglig anbefalinger, krav til utstyr, legemidler mv. Sentrale elementer i forsvarlighetskravet er videre at helsepersonell må innhente nødvendig informasjon om pasienten, gi informasjon til pasienten, samt innhente samtykke til helsehjelpen.
Ernæringsarbeid er i stor grad preget av tverrfaglig tilnærming til pasienten. Et krav til forsvarlighet er at helsepersonell ikke skal overskride egne faglige kvalifikasjoner. Dette betyr at helsepersonell som yter ernæringsfaglige tjenester til pasientene må være bevisst på egen kompetanse og begrensninger og med dette som utgangspunkt tilkalle helsepersonell med nødvendig kompetanse. Dette er særlig viktig med tanke på komplekse og multimorbide pasienter, eller pasienter med spesielle sykdommer som påvirker ernæringstilstanden. Her bør for eksempel lege, sykepleier og klinisk ernæringsfysiolog arbeide tett sammen rundt pasienten om ernæringsbehandlingen.
Lov om helsepersonell – omsorgsfull hjelp
Helsepersonelloven likestiller faglig forsvarlighet og omsorgsfull hjelp. Helsepersonell har plikt til å følge opp forhold som kan være avledet av tilstanden, sykdommen, eller plagene pasienten har. Dette er særlig relevant i forbindelse med ernæring, da ernæringsmessige problemer ofte vil være en følgetilstand av sykdom.
Slike problemer kan også utvikle seg på bakgrunn av psykisk eller fysisk svekkelse. Det er derfor et krav at helsepersonell vurderer pasientens evne til å ivareta eget nærings- og væskeinntak, ved sykdom, mistanke om sykdom eller andre konkrete helsemessige problemer. Dersom problemer avdekkes har helsepersonellet en plikt til å foreslå adekvate tiltak, eventuelt innhente bistand med nødvendig kompetanse.
Kvalitetsforskriften og forskrift om en verdig eldreomsorg (verdighetsgarantien)
Kvalitetsforskriften gjelder for pleie- og omsorgstjenester i kommunene og kan ses på som en utdypning av forsvarlighetskravet i helsepersonelloven. Forskriften er derfor nyttig å sette seg inn i uansett hvilken del av helsetjenesten du arbeider, også spesialisthelsetjenesten. Forskriften slår fast at personer som mottar pleie- og omsorgstjenester skal få ivaretatt sine grunnleggende behov.
Viktige bestemmelser for ernæringsarbeidet
Kommunen skal etablere et system av prosedyrer som søker å sikre at:
- tjenesteapparatet og tjenesteyterne kontinuerlig tilstreber at den enkelte bruker får de tjenester vedkommende har behov for til rett tid, og i henhold til individuell plan når slik finnes
- det gis et helhetlig, samordnet og fleksibelt tjenestetilbud som ivaretar kontinuitet i tjenesten
- brukere av pleie- og omsorgstjenester, og eventuelt pårørende/verge/hjelpeverge, medvirker ved utforming eller endring av tjenestetilbudet. Den enkelte bruker gis medbestemmelse i forbindelse med den daglige utførelse av tjenestene.
For å løse de oppgaver som er nevnt foran skal kommunen utarbeide skriftlige nedfelte prosedyrer som søker å sikre at brukere av pleie- og omsorgstjenester får tilfredsstilt grunnleggende behov. Med det menes bl.a.:
- oppleve respekt, forutsigbarhet og trygghet i forhold til tjenestetilbudet
- fysiologiske behov som tilstrekkelig næring (mat og drikke), variert og helsefremmende kosthold og rimelig valgfrihet i forhold til mat
- mulighet til selv å ivareta egenomsorg
- nødvendig tannbehandling og ivaretatt munnhygiene
- tilpasset hjelp ved måltider og nok tid og ro til å spise»
Eksempler – grunnleggende ernæringsbehov
Eksempler på grunnleggende behov for ernæring er:
- fysiologiske behov som tilstrekkelig næring (mat og drikke)
- helsefremmende kosthold og rimelig valgfrihet med hensyn til mat
- konsistenstilpasset kost
- spesialkost ved behov
- sondeernæring og intravenøs ernæring ved behov
- tilpasset hjelp ved måltider og nok tid og ro til å spise
- sosiale behov som mulighet for samvær, sosial kontakt og aktivitet
- spesiell tilrettelegging av matvaretilbud og måltider for personer med demens og andre som har vanskelig for å formulere sine behov
- nødvendig medisinsk undersøkelse og behandling, rehabilitering, pleie og omsorg tilpasset den enkeltes behov
- nødvendig tannbehandling og ivaretatt munnhygiene
Forskrift om en verdig eldreomsorg (verdighetsgarantien) gjelder den eldreomsorgen som ytes i medhold av helse- og omsorgstjenesteloven. Forskriften fastslår at tjenestetilbudet skal utformes for å sikre retten til nødvendig helsehjelp og et verdig tjenestetilbud (lovdata.no). Den skal bidra til at tjenestetilbudet innrettes i respekt for den enkeltes selvbestemmelsesrett, egenverd og livsførsel og sikre at medisinske behov blir ivaretatt. Dette innbefatter å legge til rette for et variert og tilstrekkelig kosthold og tilpasset hjelp ved måltider.
Pasient- og brukerrettighetsloven og samtykke
Pasienter gis rett til nødvendig helse- og omsorgstjenester fra kommunehelsetjenesten og spesialisthelsetjenesten, rett til å medvirke ved gjennomføring av helsehjelpen, herunder rett til å medvirke ved valg mellom tilgjengelige undersøkelses- og behandlingsmetoder, jf. pasient- og brukerrettighetslovens §§ 2-1 a og b (lovdata.no).
Rett til samtykke innebærer også rett til å nekte helsehjelp. En pasient har for eksempel på grunnlag av alvorlig overbevisning rett til å nekte å avbryte en pågående sultestreik, i henhold til pasient- og brukerrettighetsloven § 4-9 (lovdata.no). Videre har pasienter rett til å nekte å motta behandling når det ikke er utsikt til helbredelse eller bedring. Dette innebærer blant annet at pasienten kan nekte intensiv, medisinsk ernæringsbehandling.
For barn og ungdom under 16 år er det foreldre eller andre personer med foreldreansvar som må gi sitt samtykke til helsehjelp, i henhold til pasient- og brukerrettighetsloven § 4-4 (lovdata.no). For pasienter som er myndige, men som ikke har samtykkekompetanse, er det egne regler i pasient- og brukerrettighetsloven § 4-6 (lovdata.no).
Pasient- og brukerrettighetsloven peker på pårørende som en viktig ressurs og sier blant annet at pårørende har rett til å medvirke med gjennomføringen av helsehjelpen om pasienten ikke har samtykkekompetanse eller er under 16 år.
Loven gir også på visse vilkår adgang til å yte helsehjelp til pasienter som ikke har samtykkekompetanse og som motsetter seg helsehjelpen. Vilkårene for slik tvungen helsehjelp er at unnlatelse av å gi helsehjelp vil kunne føre til vesentlig helseskade, at helsehjelpen anses nødvendig og at tiltakene står i forhold til behovet for helsehjelp. Bestemmelsene skal blant annet sikre at pasienter uten samtykkekompetanse får helsehjelp i form av pleie og omsorg. Pleie og omsorg kan blant annet være tiltak knyttet til personlig hygiene, nærings- og væskeinntak, tilsyn og andre grunnleggende behov. Hovedregelen er tydelig på at frivillige tiltak alltid skal forsøkes før det gis helsehjelp med tvang.
Det gjelder spesielle saksbehandlings- og overprøvingsregler for slik tvungen helsehjelp, blant annet ved krav om særskilt vedtak før iverksetting av tvang. Reglene om tvungen helsehjelp finnes i pasient- og brukerrettighetsloven kapittel 4A (lovdata.no).
Det er egne regler for bruk av tvang i psykisk helsevern, jf. psykisk helsevernloven § 4-4 (lovdata.no).
Dokumentasjon
Opplysninger som ernæringsstatus (vektutvikling og matinntak) og energibehov, samt ernæringsrettede tiltak er relevante opplysninger i journalen. Dersom man fraviker faglige anbefalinger skal også dette dokumenteres. Dette fremkommer i helsepersonelloven §§ 39 og 40 som sier at den som yter helsehjelp skal føre journal hvor relevante og nødvendige opplysninger om pasienten og helsehjelpen skal nedtegnes (lovdata.no).
Forskrift om pasientjournal § 8 inneholder en nærmere beskrivelse av kravene til hva som skal dokumenteres i journalen (lovdata.no).
Individuell plan
Opplysninger om målrettede tiltak og oppfølging av ernæringstilstanden kan være relevante å ha med i en individuell plan. En individuell plan for pasienter og brukere med behov for langvarige og koordinerte tilbud er noe kommunehelsetjenesten og helseforetakene er pålagt i både helse- og omsorgstjenesteloven § 7-1 (lovdata.no) og spesialisthelsetjenesteloven § 2-5 å utarbeide (lovdata.no).
Spesialisthelsetjenestens veiledningsplikt
Ved overføring av pasient fra én del av helse- og omsorgstjenesten til en annen, må konkrete ernæringstiltak og plan for oppfølging av disse formidles tydelig på lik linje med annen medisinsk behandling.
Spesialisthelsetjenesten skal også gi kommunehelsetjenesten opplysninger om helsemessige forhold, herunder ernæringsmessige forhold, samt råd og veiledning som er påkrevet for at kommunehelsetjenesten skal kunne løse sine oppgaver.
For å sikre at pasientene mottar en helhetlig tjeneste i henhold til helse- og omsorgstjenesteloven § 6-1 har kommunene har selv plikt til å inngå samarbeidsavtale med helseforetak (lovdata.no).
Fordeling av ansvar og oppgaver for ernæringsarbeidet i helse- og omsorgstjenesten
Sist faglig oppdatert: 14.06.2016
Pasienters ernæringsstatus skal kartlegges, vurderes, følges opp og dokumenteres. Dette er en nødvendig del av det kliniske undersøkelses- og behandlingstilbudet i helse- og omsorgstjenesten. En forutsetning for at kvalitet og sikkerhet i ernæringsarbeidet ivaretas er at ansvaret er tilstrekkelig forankret. Nedenfor er forslag til anbefalt fordeling av ansvar og oppgaver i henhold til god ernæringspraksis.
I rapporten Ernæringskompetanse i helse- og omsorgstjenesten står det mer om blant annet ulike former for ernæringsarbeid og ernæringsfaglige utfordringer i helse- og omsorgstjenesten, og Kosthåndboken er et hjelpemiddel for å sikre god kvalitet i ernæringsarbeidet.
Ledelsen
Ledelsen har ansvar for å etablere systemer slik at pasientenes behov for energi og næringsstoffer sikres. Dette oppnås gjennom gode rutiner for nødvendig kartlegging og observasjon, målrettet ernæringsbehandling, et godt mattilbud, samt tilstrekkelig kompetanse blant ansatte. Mange institusjoner har utarbeidet en overordnet ernæringsstrategi.
Pasient/pårørende
Pasienten selv og pårørende vil vanligvis være en ressurs når man skal kartlegge ernæringsstatus. De kan hjelpe til med å planlegge mattilbudet og ernæringsbehandlingen så langt som mulig, og forutsetter at det er gitt nødvendig informasjon om ernæringsstatus og aktuelle tiltak.
Kjøkkenfaglig leder / kostøkonom
Kjøkkenfaglig leder / kostøkonom er ansvarlig for innkjøp, menyplanlegging, produksjon og distribusjon av maten. Kjøkkenfaglig leder skal sørge for at maten tilfredsstiller ernæringsmessige kvalitetskrav, og at måltidene som tilbys er innbydende og attraktive. Kjøkkenfaglig leder har også ansvar for god kommunikasjon og samhandling mellom avdeling/mottakere og produksjonskjøkken. Kjøkkenfaglig leder har sammen med virksomhetsleder ansvar for at matforsyningen fungerer i praksis.
Kokk og kjøkkenpersonale
I samarbeid med kjøkkenfaglig leder har kokk og kjøkkenpersonale ansvar for produksjon og distribusjon av maten. Kjøkkenpersonalet skal blant annet ha kunnskap om og rutiner for mat og måltider i tråd med anbefalingene i Kosthåndboken.
Postvert eller matvert
Post- eller matverts oppgaver vil være knyttet til klargjøring av måltider, servering, rydding og oppvask. Videre er det postverten/matansvarligs oppgave at måltidene frembys på en appetittvekkende måte. Matansvarlig postvert utgjør ofte bindeledd mellom kjøkken og avdeling.
Lege
Det er legen som har overordnet ansvar for medisinsk utredning, diagnostisering og behandling. Grunnleggende kartlegging av ernæringsstatus/-tilstand og iverksettelse av mer basale ernæringstiltak skjer (oftest) i samarbeid med sykepleier. Legen har ansvar for å innhente bistand fra annet kvalifisert personell, og samarbeide og samhandle med dem dersom pasientens behov tilsier det. Legen bør samarbeide med klinisk ernæringsfysiolog når pasientens ernæringstilstand eller sykdom er av slik art at det er behov for mer avansert ernæringsfaglig utredning, diagnostisering eller ernæringsbehandling av mer sammensatt karakter.
Sykepleier
Sykepleieren har ansvar for å sørge for at pasienten får tilstrekkelig mat og drikke som er tilpasset pasientens behov og ønsker. Pasientens mat- og væskeinntak følges gjennom observasjoner og systematisk dokumentasjon. Sykepleieren har ansvar for ernæringskartleggingen, for å eventuelt utarbeide ernæringsplan, og har sammen med annet pleiepersonell ansvar for å sørge for å følge opp ernæringsplanen. Sykepleieren har på samme måte som legen ansvar for å innhente bistand fra og samarbeide med annet kvalifisert personell ved behov. Sykepleieren vil ofte ha som oppgave å følge opp ernæringsbehandlingen, samt sørge for at pasienten både er tilstrekkelig informert og har forståelse for sin situasjon, så langt det er mulig.
Helsefagarbeider/hjelpepleier/omsorgsarbeider
En oppgave for helsefagarbeider/hjelpepleier/omsorgsarbeider vil normalt være å tilby mat og drikke som er i tråd med pasientens og brukers behov og ønsker. Sammen med sykepleieren har disse faggruppene normalt ansvar for å følge med på pasienters/brukers matinntak, ernæringsstatus og forhold rundt spise- og ernæringssituasjonen og rapportere hvis det oppstår avvik og endringer.
Klinisk ernæringsfysiolog
En klinisk ernæringsfysiolog er kvalifisert for å utrede, diagnostisere og behandle, men også forebygge, ernæringsrelaterte sykdommer og tilstander.
Kliniske ernæringsfysiologer kartlegger, utreder og diagnostiserer ernæringsrelaterte diagnoser når pasientens ernæringstilstand eller sykdom er av mer sammensatt eller kompleks karakter. I slike tilfeller har kliniske ernæringsfysiologer ansvar for å utforme ernæringsbehandling og utarbeide individuell ernæringsplan for pasienter/brukere og for å følge opp denne i samarbeid med annet helsepersonell og pasient/bruker, samt pårørende.
De har også ansvar for å utforme en plan for oppfølging og evaluering av ernæringsbehandlingen som inneholder planer for kontroll og oppfølging av antropometriske, biokjemiske og andre mål. Behandlingsansvarlig lege og klinisk ernæringsfysiolog har sammen ansvar for å rekvirere og tolke prøvesvar.
Fysioterapeut og ergoterapeut
Fysio- og ergoterapeuter kan bidra i innledende kartlegging av ernæringsstatus for eksempel gjennom kartlegging av vekt, styrke og funksjon knyttet til ernæringsstatus. De kan ha oppgaver i forhold til pasienter som har funksjonelle og motoriske vansker, eller trenger tilrettelegging med hjelpemidler i spisesituasjonen.
Logoped
Logopeder har en særlig kompetanse til å vurdere munn- og svelgemotoriske vansker og bør inngå i tverrfaglige team for vurdering av spise- og svelgefunksjonen for pasienter med slike problemer.
Tverrfaglig team
Ernæringsbehandling omfatter utredning, diagnostisering og behandling av pasientens ernæringstilstand, og involverer en rekke yrkesgrupper og fagpersoner. Det vil som regel være behov for tverrfaglig samarbeid, og det kan være hensiktsmessig å opprette tverrfaglig team (ernæringsteam) som drøfter behandling og oppfølging av ernæringssituasjonen for pasienten. Sammensetningen av et slikt tverrfaglig team må tilpasses pasientens/brukergruppens behov.
Tiltak når matinntaket blir for lite
Sist faglig oppdatert: 14.06.2016
For friske mennesker er det å spise en helt naturlig og hyggelig del av dagen. Ved sykdom er det mye som kan påvirke appetitten negativt og gjøre spising til en utfordring. Denne artikkelen omhandler aktuelle tiltak når sykdom påvirker matinntaket, og målet er å øke matinntaket.
Ofte er det enkle, lite ressurskrevende tiltak som skal til for å bedre matinntaket. Andre ganger trengs det mer avansert ernæringsbehandling.
Ernæringstrappen og dens trinn
Ernæringstrappen skal veilede til å velge det minst ressurskrevende og beste tiltaket for å bedre pasientens ernæringsstatus. I noen tilfeller er det riktig å starte på et høyere trinn eller hoppe over noen trinn. Det kan også være aktuelt å kombinere flere trinn, for eksempel konsistenstilpasset kost og sondeernæring.
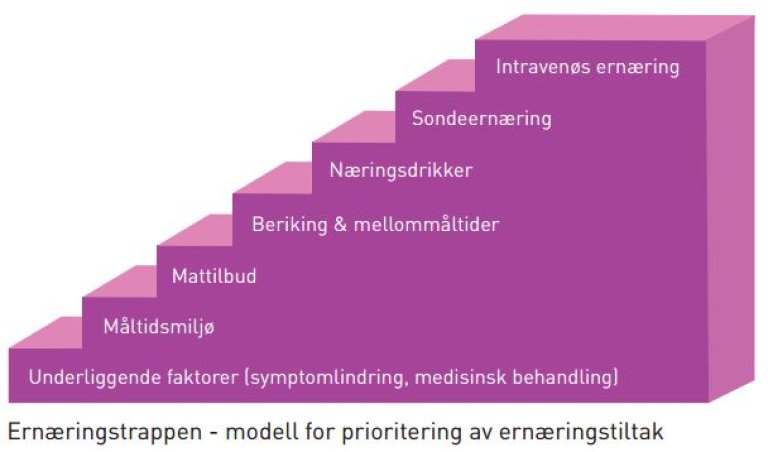
Underliggende faktorer
Behandling av underliggende faktorer kan være nødvendig for at ernæringstiltak skal kunne gjennomføres. Eksempelvis medisinsk behandling av kvalme, smerter, fysiske funksjonsvansker, bivirkninger av medisiner eller psykologiske faktorer. For enkelte pasienter kan det være nok å lette eller eliminere slike hindringer for å øke matinntaket.
Måltidsmiljø
Måltidsmiljøet er svært viktig for matlysten og trivsel. Rommets utforming, tilpassede spisehjelpemidler, belysning, temperatur, lukt, hygiene, sosiale forhold, matens presentasjon og smaken påvirker i stor grad matlysten.
Måltidet har lett for å bli nedprioritert på institusjoner fordi andre aktiviteter og behandlinger ofte foregår samtidig. Dette er uheldig ikke bare for matinntaket men også utav respekt for brukeren. Det bør derfor settes av nok tid til måltidet. Måltidet bør beskyttes så langt det lar seg gjøre.
Hvordan måltidet blir presentert har betydning for matlysten. Småspiste pasienter bør få mindre porsjoner og heller tilbys ekstra mellommåltider. Behov for spisehjelp bør også vurderes.
Mattilbudet
Pasienter og beboere har rett på tilpasset kost. Mattilbudet omfatter tilbudet av standard- og spesialkoster, samt antall måltider og mellommåltid. Mattilbudet bør tilpasses tradisjoner, religion, diagnose og individuelle behov. Å ha ulike valgmuligheter til hvert måltid er positivt.
Berikning og mellommåltider
For personer som spiser lite til hovedmåltidene er det nødvendig med mellommåltider for å møte behovet for energi- og næringsstoffer. Nattfasten skal ikke overstige 11 timer.
Mellommåltider bør være en del av det vanlige mattilbudet på helseinstitusjoner. En tralle med ulike mellommåltider som kan trilles rundt til pasientene ved faste tidspunkt kan være en god løsning.
Mellommåltider kan være alt fra næringsdrikker til smoothie, yoghurt, skyr, kaker, desserter, oppkuttet frukt, kjeks, vafler, gjærbakst, kakao, juice eller kaffe med fløte/sukker.
Energiberikning er egnet til underernærte og pasienter med dårlig matlyst. Berikning kan ha stor effekt på totalt energi- og proteininntak i løpet av dagen. Fett inneholder mye energi og produkter som fløte, olje, smør, margarin og rømme egner seg godt som energiberikning. Ved sykdom er proteinbehovet ofte økt og kan være vanskelig å dekke behovet. Derfor bør produkter rike på protein brukes til berikning, som for eksempel å tilsette måltidet ekstra kjøtt, fisk, egg eller meieriprodukter.
Egg og meieriprodukter egner seg godt i grøt for å øke energi- og proteininnholdet. Brødmåltider kan berikes ved at man bruker mer pålegg og ekstra fett. Middager bør ha rikelig med saus og for eksempel ekstra ost. Drikke bør også bidra med energi. Melkeprodukter er spesielt egnet på grunn av høyt proteininnhold.
Næringsdrikker
For mange er det enklere å drikke enn å spise når matlysten er dårlig. Derfor er næringsdrikker egnet som supplement til hovedmåltidene. Næringsdrikker bør tilbys som avslutning på måltidet, som mellommåltid eller rett før leggetid slik at de kommer i tillegg til de øvrige måltidene.
Rutinemessig bruk av næringsdrikker bedrer ernæringsstatus, minsker risiko for komplikasjoner og gir bedre helse for eldre og underernærte.
Industrifremstilte næringsdrikker fås i ulike smaksvarianter, volum og næringsinnhold. Fullverdige næringsdrikker kan brukes som eneste næringskilde hvis de brukes i riktig mengde, ikke-fullverdige er egnet som tillegg til vanlig mat. Det finnes også berikede puréer, puddinger og fettrike «shots» tilgjengelig.
Hvilket produkt som er mest egnet til den enkelte pasient avhenger av energibehov, sykdomstilstand og smakspreferanser.
Sondeernæring
Sondeernæring vurderes når matinntaket er for lite eller det er medisinske – eller behandlingsmessige årsaker til at matinntaket blir for lite. Sondeernæring bør velges framfor intravenøs ernæring når pasienten har en fungerende mage- tarmkanal. Mat i tarmen er mer fysiologisk og har lavere komplikasjonsrisiko. Før oppstart bør man regne ut behov og tilpasse hastighet og mengde.
Industrifremstilte sondeløsninger finnes i mange varianter tilpasset ulike sykdomstilstander. Disse er fullverdige i et gitt volum og kan derfor gis som eneste ernæring. Hjemmelaget sondeernæring kan også brukes og er spesielt aktuelt for pasienter med gastrostomi. Dette krever oppfølging av klinisk ernæringsfysiolog eller lege for å sikre at næringsstoffbehovet dekkes.
Sondeernæring bør settes i gang med en gradvis opptrapping over 1-3 dager til behovet er nådd. Nesesonde/naso-gastrisk sonde kan benyttes i 2-4 uker, deretter bør det anlegges gastrostomi hvis behovet vedvarer.
Sondeernæring kan gi komplikasjoner som løs avføring, kvalme, oppkast, oppblåsthet eller forstoppelse. De fleste av utfordringene bedres ved å gi ernæringen saktere, øke/redusere fiberinnholdet, sikre væskeinntaket eller endre til en løsning med en annen proteinkilde. Aspirasjon er en alvorlig komplikasjon der maten kommer ned i lungene. Aspirasjonsrisikoen kan reduseres ved kontinuerlig tilførsel av sondemat, å legge sonden jejunalt eller å sørge for at pasienten sitter oppreist under tilførsel.
Intravenøs ernæring
Intravenøs ernæring brukes i dag primært i sykehus, men skal også kunne gis hjemme eller på sykehjem til pasienter som trenger det. Intravenøse ernæringsløsninger er klassifisert som legemidler og må derfor ordineres av lege. God opplæring bør gis både til pasienten, pårørende og annet pleiepersonell for å unngå komplikasjoner.
Poser med intravenøs ernæring kan inneholde både karbohydrat, fett og protein eller ulike kombinasjoner av disse tilpasset spesifikke sykdomstilstander som respirasjonssvikt og nyresvikt. Sykehusapotek kan også lage spesialtilpassede blandinger. Alle poser må tilsettes vitaminer, mineraler og sporstoffer. Det er ulike poser for perifer venekanyle og sentralkateter og tilførselshastigheten bør alltid tilpasses produktet og pasientens vekt/ernæringsstatus.
Reernæringssyndrom er en alvorlig komplikasjon ved intravenøs ernæring. Reernæringssyndrom kan oppstå hos pasienter som har fastet over flere dager eller er svært underernærte. Når kroppen går over fra fettforbrenning, som ved faste, til å bruke glukose som energikilde, tømmes blodet for magnesium, kalium og fosfat samt at tiaminlageret tømmes. Dette kan gi alvorlige elektrolyttforstyrrelser som hjertesvikt, lungeødem og arytmier. Elektrolytter bør måles før oppstart, tilføres i ekstra mengde ved behov og monitoreres jevnlig. Tiamin bør gis ved oppstart til pasienter i risiko for reernæringssyndrom.
Faglige, etiske og juridiske aspekter
Det er svært viktig at indikasjonen er tilstede og energibehovet beregnes før man setter i gang aktiv ernæringsbehandling. Både sonde- og intravenøs ernæring kan øke risikoen for komplikasjoner hvis det for eksempel gis til velernærte eller pasienten får for mye i forhold til beregnet behov.
Ved forventet levetid 2-3 måneder er sondeernæring eller intravenøs ernæring vanligvis ikke indisert. Det finnes imidlertid unntak, som å hjelpe pasienten gjennom en pågående medisinsk behandling. I spesielt vanskelige situasjoner kan det være hensiktsmessig å benytte klinisk etikk-komiteer eller tilsvarende fora for å gi et bedre beslutningsgrunnlag vedrørende igangsetting, opprettholdelse eller avslutning av ernæringsbehandling. Se veilederen Beslutningsprosesser ved begrensning av livsforlengende behandling.
Kilder
- Nasjonale faglige retningslinjer for forebygging og behandling av underernæring, Helsedirektoratet, 2009, IS-1580
- Volkert D, et al, ESPEN Guidelines on enteral nutrition: Geriatrics, Clinical Nutrition, 2006
- Mehanna HM, et al, Refeeding syndrome: what it is and how to prevent it, British Medical Journal, 2008
Standardkost i helseinstitusjoner
Sist faglig oppdatert: 22.12.2016
Det foreslås to standardkoster for bruk i institusjon og hjemmetjenester – «nøkkelrådskost» og «energi- og næringstett kost». Valg av kost avhenger av ernæringsstatus, matlyst og eventuell underernæring.
Nøkkelrådskosten anbefales til alle friske og syke med god ernæringsstatus.
Sist faglig oppdatert: 22.12.2016
Den skal bidra til en generell god helse og redusere risikoen for livsstilsykdommer hvor kostholdet er en viktig faktor. Nøkkelrådskost skal dekke behovet for energi og næringsstoffer og følger Helsedirektoratets generelle kostråd.
Energibehov
Energiinntaket bør tilsvare en persons energiforbruk slik at man oppnår stabil vekt. Energibehov varierer betydelig fra person til person og avhenger blant annet av kroppsvekt og aktivitetsnivå. Dette er beskrevet i Kosthåndbokens kapittel om god ernæringspraksis (PDF).
En tommelfingerregel er 30 kcal per kg kroppsvekt per dag.
Energifordeling
Karbohydrater bør bidra med 45–60 prosent av det totale energiinnholdet i maten. Dette inkluderer kostfiber. Karbohydratinntaket komme fra produkter som er naturlig fiberrike, som for eksempel fullkornsprodukter, bær, belgvekster, frukt og grønnsaker. Inntaket av tilsatt sukker bør ikke overstige 10 prosent av det daglige energiinntaket. Anbefalt inntak av kostfiber er 25–35 gram per dag.
Proteiner bør utgjøre 10–20 prosent av det totale energiinnholdet i maten. Dette tilsvarer et inntak på ca 0,8–1,0 gram protein av god kvalitet per kilo kroppsvekt. Matvarer som inneholder protein av god kvalitet er først og fremst animalske produkter som fisk, egg, kjøtt og meieriprodukter, Fettinntaket bør være innenfor 25–40 % av det totale energiinnholdet i maten. De tre største fettkildene i det norske kostholdet er melk og meieriprodukter, kjøtt og kjøttvarer, margarin og annet spisefett. Det anbefales å velge fortrinnsvis magre melk- og meieriprodukter, magert kjøtt og kjøttprodukter, samt bruk av margarin og oljer med høyt innhold av enumettet- og flerumettet fett. Kostholdets innhold av flerumettet fett bør være 5–10 prosent av energiinntaket, inkludert omega-3 fettsyrer fra fet fisk som bør inntas flere ganger i uken. Inntaket av mettet fett bør ikke overstige 10 prosent av energiinntaket.
Væske
Væskebehovet vurderes ut fra helsetilstand og vekt. Som tommelfingerregel brukes 30 ml per kg kroppsvekt per dag for å beregne væskebehovet hos voksne. Ved redusert appetitt kan det være nødvendig å tilby ekstra væske, hovedsakelig utenom måltidene.
Kosttilskudd
Alle bør følge de generelle anbefalingene for tilskudd av tran/D-vitamin. Multivitamin/-mineraltilskudd anbefales pasienter med ensidig kost og/eller lavt energiinntak under 1 500 kcal per dag.
Måltidsrytme
Regelmessige måltider fordelt over døgnets våkne timer er fordelaktig av flere grunner. Regelmessig påfyll av mat kan bidra til blant annet bedre konsentrasjonsevne, er med på å strukturere dagen, gir bedre søvnrytme samt gjør det lettere å unngå både småsping mellom og overspising til måltidene. For noen kan uregelmessige måltider gi fall i blodsukkeret som kan føre til at man føler seg trett og slapp, og får et ustabilt humør.
Ved enkelte medisinske tilstander, som for eksempel diabetes, kan en uregelmessig måltidsrytme også føre til vanskeligheter med å stabilisere blodsukkeret.
For de aller fleste vil det passe med 3–4 hovedmåltider og 1–2 mellommåltider i løpet av dagen. Nattfasten på helseinstitusjoner bør ikke være over 11 timer. Med nattfaste menes tid mellom siste kveldsmåltid og første måltid neste morgen.
Praktisk – slik kan rådet følges
- Bruk fortrinnsvis grove kornprodukter og bakervarer. Velg grove eller ekstra grove brødtyper som har 3 eller 4 dekkede felt i brødskalaen. For kornblandinger/frokostblandinger anbefales det å velge produkter med nøkkelhull.
- Mattilbudet bør tilrettelegge for inntak av 5 porsjoner frukt og grønnsaker hver dag. «5 om dagen» vil si fem porsjoner à 100 gram frukt/bær og grønnsaker. Poteter er en viktig basismatvare, men regnes ikke inn under begrepet «5 om dagen».
- Bruk fortrinnsvis magre melk og meieriprodukter. For eksempel lettere oster, cottage cheese, mager yoghurt og skummet/lettmelk med 0,7 % fett eller mindre.
- Fisk og fiskeprodukter med minst 50 prosent ren fisk bør serveres 2–3 ganger per uke, hvorav fet fisk bør spises minst én gang per uke. Fiskepålegg bør tilbys ofte, gjerne daglig.
- Bruk magert kjøtt og magre kjøttprodukter, fortrinnsvis hvitt kjøtt og rent kjøtt. Begrens inntaket av bearbeidet kjøtt og rødt kjøtt, maks 500 gram ferdig tilberedt rødt kjøtt per uke. Opplaget kjøttmat bør inneholde høyst 10 gram fett per 100 gram vare.
- På brødet og i matlagingen anbefales det å bruke myke margariner og oljer med høyt innhold av enumettet og flerumettet fett som oliven- og rapsolje.
- Begrens bruken og tilbudet om sukker og sukkerrike matvarer som brus.
- Begrens tilbudet av snacksprodukter, og bruk lite salt i matlaging og på maten.
Kosthåndbokens kapittel om standardkost (PDF) gir mer informasjon. Øvrige råd og inspirasjon fra Helsedirektoratet finnes på sidene Små grep for et sunnere kosthold (helsenorge.no).
Begrunnelse – dette er rådet basert på
Sammendrag
- Kosthåndboken, Helsedirektoratet (2012)
- Mat og medisin, Lærebok i generell og klinisk ernæring. C. Drevon og R. Blomhoff. Cappelen Damm. Høyskoleforlaget, 6.utgave
- Utviklingen i norsk kosthold, rapport fra Helsedirektoratet
- Nordiske næringsstoffanbefalinger (www.norden.org)
Energi- og næringstett kost er beregnet til personer med dårlig matlyst.
Sist faglig oppdatert: 22.12.2016
Målsettingen med denne kosten er å forebygge og behandle underernæring. Denne kosten anbefales som standardkost for pasienter og brukere i sykehjem, hjemmesykepleie og ved dagsentre for eldre, samt ved enkelte avdelinger på sykehus. Kosten består av matvarer og retter med et noe høyere fett- og proteininnhold enn det som anbefales i nøkkelrådskosten, derfor blir porsjonsstørrelsene mindre.
Aktuelle pasientgrupper
Denne kosten skal vurderes for alle som er i risikogruppen for å utvikle underernæring og/eller er underernært. I risikogruppen finner vi for eksempel eldre, demente, enslige, funksjonshemmede, samt pasienter med kroniske lidelser som for eksempel kreft, leddgikt, osteoporose, hjerte- og lungesykdommer. Det kan også være behov for energi- og næringstett kost for andre grupper i en kortere periode, for eksempel ved en akutt sykdomsfase eller under rehabilitering.
Oppfølging av mat- og væskeinntak, samt regelmessig veiing av pasienten er nødvendig for å kunne vurdere om kosten dekker behovet for energi- og næringsstoffer hos den enkelte. Kostregistrering er et godt hjelpemiddel for å bedømme om pasienten får i seg tilstrekkelig næring.
Energinivåer
For personer i ernæringsmessig risiko er målsettingen å oppnå stabil vekt eller å økte vekten. For underernærte personer bør målsettingen være vektoppgang. Energibehovet hos enkeltpersoner varierer og er avhengig av blant annet kroppsvekt, alder og eventuell medisinsk tilstand. Kosten bør tilpasses den enkeltes energibehov. Dette er beskrevet i Kosthåndbokens kapittel om god ernæringspraksis (PDF).
Energifordeling
Energi- og næringstett kost har en annen fordeling mellom næringsstoffene sammenliknet med nøkkelrådskosten. Dette er beskrevet i Kosthåndbokens kapittel om standardkost (PDF).
Karbohydratinntaket bør dekke 40–50 prosent av totalt energiinntak. Dette karbohydratinnholdet gir et noe mindre volum samt lavere innhold av kostfiber.
Proteiner bør utgjøre 15–20 prosent av totalt energiinntak. Dette tilsvarer et proteininntak på 1–1,5 gram protein av god kvalitet pr kilo kroppsvekt. Proteinkvalitet bestemmes først og fremst av proteinets innhold av essensielle aminosyrer. Matvarer som inneholder protein av god kvalitet er først og fremst animalske produkter som fisk, egg, kjøtt, melk og melkeprodukter.
Fett bør i denne kosten utgjøre 35–40 prosent av totalt energiinnhold. Innholdet av mettet fett i kostholdet bør holdes så lavt som mulig, men dette er praktisk vanskelig siden berikningsprodukter ofte inneholder en del mettet fett. Det bør likevel tilstrebes å benytte matvarer rike på umettet fett til berikning, som for eksempel oljer, avokado og majonesprodukter. Kostholdets innhold av flerumettet fett bør være 5–10 energiprosent, inkludert fet fisk som bør inntas flere ganger ukentlig.
Væske
Væskebehovet vurderes ut fra helsetilstand og vekt. Som tommelfingerregel brukes 30 ml/kg kroppsvekt/dag for å beregne væskebehovet hos voksne. Ved redusert appetitt kan det være nødvendig å tilby ekstra væske, hovedsakelig utenom måltidene.
Kosttilskudd
Alle bør følge de generelle anbefalingene om tilskudd av tran/D-vitamin. Multivitamin/-mineraltilskudd anbefales til pasienter med ensidig kost og/eller et lavt energiinntak (1 500 kcal).
Måltidsrytme
Ved dårlig matlyst kan det være behov for individuelt tilpassede måltider. Måltidene i en energi- og næringstett kost bør tilbys hyppigere enn ved Nøkkelrådskosten. Noen kan ha behov for et eller flere ekstra mellommåltider i løpet av dagen for at det skal få i seg tilfredsstillende mengder mat/drikke. Nattfasten bør ikke overstige 11 timer.
Praktisk – slik kan rådet følges
- Regelmessige måltider, gjerne med ett eller flere ekstra mellommåltider sammenliknet med Nøkkelrådkost.
- Velg fortrinnsvis moderat fiberrikt/mellomgrovt brød med ekstra pålegg. Når det gjelder kornblandinger/frokostblandinger anbefales det å velge produkter med et høyere innhold av fett og sukker enn ved Nøkkelrådskosten.
- På brødet og i matlagingen anbefales det å bruke myke margariner og oljer med høyt innhold av enumettet og flerumettet fett, altså ikke lettprodukter. Server sauser og dressinger med fettinnhold >5 gram per 100 gram vare.
- Velg fortrinnsvis helfet melk og fete meieriprodukter.
- Server gjerne egg daglig.
- Bruk alle typer fisk og fiskemat.
- Velg fortrinnsvis kjøtt og kjøttprodukter med fettinnhold over 10 gram per 100 gram vare.
- Benytt fortrinnsvis kokte grønnsaker, gjerne i gratenger eller stuinger. Lag gjerne fruktgrøter, fruktsupper og fruktmos. Tilbud om fruktjuice daglig. Friske bær og frukter kan serveres med energirikt tilbehør som iskrem. Server gjerne frukt og bær i form av smoothie.
- Nøtter og peanøtter er næringsrik mat, men bør unngås i standardmenyer på institusjon med tanke på nøtteallergi.
- Alle typer sukker, sirup, honning, is, kaker, sjokolade, marsipan og nougat kan benyttes. Det er ingen betenkeligheter med å servere en form for dessert daglig.
- Server energiholdig drikke til måltidene, som melk, juice eller saft.
- Dersom det er lettere å drikke enn å spise, kan hjemmelagede eller industrifremstilte næringsdrikker være en hjelp for å komme opp i et tilfredsstillende energiinntak.
Kosthåndbokens kapittel om standardkost (PDF) gir mer informasjon.
Begrunnelse – dette er rådet basert på
Spesialkost i institusjoner
Sist faglig oppdatert: 22.12.2016
Spesialkost skal rekvireres av lege, sykepleier eller klinisk ernæringsfysiolog etter en individuell medisinsk vurdering. Rekvirenten må kunne være trygg på at prinsippene for kosten innfris hver dag. Spesialkostene må derfor være forutsigbare og lages etter oppskrifter. Innenfor de rammene som er satt skal matvarevalget være mest mulig variert for å sikre en god ernæringsmessig sammensetning som fremmer helse og trivsel.
For den enkelte pasient kan det være behov for å kombinere spesialkosten med spesielle hensyn knyttet til diagnose og sykdomstilstander eller religion og kultur. Det kan være krevende å sette sammen et individuelt tilrettelagt kosthold. Pasienter som får stilt en diagnose som krever omlegging til en ny kostform bør få kostveiledning hos klinisk ernæringsfysiolog.
God kommunikasjon mellom pasient/pårørende, kjøkken- og helsepersonell sikrer at kostens rammer følges opp i alle ledd. Dersom kosten ikke har forventet effekt må ernæringsbehandlingen gjennomgås og kvalitetssikres.
Laktoseredusert kost
Sist faglig oppdatert: 22.12.2016
Laktoseredusert kost brukes til personer med laktoseintoleranse. Laktoseintoleranse kan være kronisk, oppstå med alderen eller i forbindelse med sykdom og da være forbigående.
Laktose betyr melkesukker og finnes i melk og melkeprodukter. Innholdet av laktose varierer i ulike meieriprodukter avhengig av hvordan produktet er produsert og hvor mye melkesukker som er i produktet.
Det er forskjell på å reagere på laktose og melkeprotein. Personer med laktoseintoleranse behøver oftest ikke utelukke laktose helt, men kan tåle små mengder fordelt utover dagen. For eksempel matvarer med mindre enn 3 gram laktose per 100 gram.
Praktisk – slik kan rådet følges
Laktosefrie eller laktosereduserte produkter kan brukes som erstatning for vanlige melkeprodukter. For eksempel harde, hvite oster kan brukes, da de er naturlig laktosefrie. Dette er anbefalt fordi melkeprodukter er den viktigste kilden til kalsium i norsk kosthold. Velger man å ha et lavt inntak av melkeprodukter kan det være behov for tilskudd av kalsium, jod og B-vitaminer.
Mer informasjon:
- Kosthåndboken, Helsedirektoratet
- Norges Astma- og allergiforbund: Laktoseintoleranse (naaf.no)
- Opplysningskontoret for Meieriprodukter: Alt om laktoseintoleranse (melk.no)
Melkeproteinfri kost
Sist faglig oppdatert: 22.12.2016
Personer som reagerer på melkeproteiner behøver et kosthold helt uten kumelkeprotein. Ofte må også melkeprotein fra andre pattedyr som geit og bøffel unngås. Melkeproteinallergi er vanligst hos sped- og småbarn, men kan også forekomme i voksen alder.
Melkeproteinallergi er ikke det samme som laktoseintoleranse. Personer som reagerer på laktose kan bruke produkter som hard hvit ost, eller der laktosen er spaltet, som for eksempel i laktosefri melk.
Melkeproteinallergi er allergiske reaksjoner på melkeprotein. Dette kan gi ulike symptomer, men mage- og tarmsymptomer er vanlig.
Praktisk – slik kan rådet følges
Sped- og småbarn med melkeproteinallergi bør bruke en hydrolysert morsmelkerstatning til de er tre år gamle, eller lenger. Bedres ikke symptomene på en hydrolysert erstatning kan man forsøke et aminosyrebasert produkt. Disse produktene har en spesiell smak og kan være vanskelige å tilvenne barnet. Det er derfor anbefalt å starte så tidlig som mulig med tilvenning, selv om det bare er små mengder.
Større barn og voksne bør benytte kalsiumberikede melkeerstatningsprodukter basert på soya, havre eller andre planter. Unngå risdrikk til barn under 6 år (mattilsynet.no). Voksne kan også prøve seg frem og se om de tåler små mengder melk som tilsetning i mat, siden dette kan gjøre den praktiske gjennomføringen av dietten lettere.
I Norge bidrar melk og meieriprodukter med en stor andel energi og næringsstoffer. De viktigste er energi, protein, kalsium, jod, enkelte B-vitaminer og sink. Derfor er det viktig at melkeproteinallergikere får erstatningsprodukter som kan bidra med næringsstoffer i kumelk.
Mange produkter inneholder melk som ingrediens, for eksempel pålegg som leverpostei, middagsretter med saus eller ost og barnemat. Disse produktene må også unngås, hvilket fører til et redusert matvareutvalg og større risiko for feilernæring.
Det kan være behov for tilskudd av kalsium og eventuelt multivitamin-/mineraltilskudd hvis kostholdet er ensidig.
Mer informasjon:
- Kosthåndboken, Helsedirektoratet
- Norges astma- og allergiforbund: Nyttig å vite om melkeallergi (naaf.no)
- Opplysningskontoret for meieriprodukter: Hva er melkeproteinallergi? (melk.no)
Glutenfri kost
Sist faglig oppdatert: 22.12.2016
Glutenfri diett er i dag den eneste behandlingen for cøliaki. Et glutenfritt kosthold innebærer utelukkelse av kornslag som hvete, spelt, rug, bygg, produkter som inneholder disse kornslagene eller produkter som er tilsatt gluten. God hygiene rundt matlagning/matombringing er også viktig fordi svært små mengder gluten kan gi symptomer.
Praktisk – slik kan rådet følges
Egne fjøler, kniver, kokekar og vaffeljern til glutenfri mat er for eksempel nødvendig. Glutenfri mat skal serveres på egne fat og med eget serveringsbestikk.
Havre
Havre er et glutenfritt kornslag, men siden havre produseres og prosesseres i nærheten av glutenholdig korn må havre merket med «glutenfri» brukes. Havre er gunstig å inkludere i en glutenfri kost.
Merking av glutenfrie varer
Glutenfrie matvarer skal merkes. Glutenholdige ingredienser skal tydeliggjøres i innholdsfortegnelsen på produktet. Produkter kan enten merkes som «glutenfri» eller «svært lavt gluteninnhold». Produkter i begge kategorier kan vanligvis brukes av de fleste, men enkelte svært sensitive personer må velge naturlig glutenfrie produkter.
Glutenfri kost like næringsrik
En glutenfri kost behøver ikke inneholde mindre næringsstoffer enn vanlig kost. Alt av ubehandlede råvarer som ikke består av kornprodukter kan brukes. Dietten er utfordrende først og fremst fordi man alltid må planlegge hva man skal spise og ofte ha med mat hvis det er usikkert hva som er tilgjengelig.
Helsegevinst av glutenfri kost kun ved allergi/intoleranse
Mange opplever ubehag ved inntak av gluten selv om man ikke har cøliaki. Hvis man opplever ubehag ved inntak av gluten fastlege kontaktes slik at behov for utredning kan vurderes. Hvis man ikke har kjent allergi/intoleranse og man ikke får plager ved inntak av gluten er det ingen spesiell helsegevinst av glutenfri kost.
Mer informasjon:
- Kosthåndboken, Helsedirektoratet
- Helsenorge: Cøliaki (helsenorge.no)
- Norsk Cøliakiforenings nettsider (ncf.no)
- Norges astma- og allergiforbund: Hveteallergi (naaf.no)
Saltredusert kost
Sist faglig oppdatert: 22.12.2016
Saltredusert kost er aktuelt ved nyresykdom, høyt blodtrykk, hjertesvikt eller ødemer. En saltredusert kost gir 5 gram salt per dag. Et gjennomsnittlig norsk kosthold inneholder 10 gram salt per dag. Friske voksne anbefales et inntak under 6 gram salt per dag.
Praktisk – slik kan rådet følges
Vanlige saltkilder
Salt tilsettes i hel- og halvfabrikata for smakens skyld og som konserveringsmiddel. Derfor er det en fordel å benytte så lite bearbeidede produkter som mulig når saltinntaket skal reduseres. De største saltkildene i kostholdet er kjøtt, kjøttprodukter og brødprodukter. Salting av maten ved bordet bidrar med 10-15 prosent. Andre kilder til salt er spisefett, fiskeprodukter, ost, kaker og snacks.
Som krydder bør ferdige krydderblandinger unngås. Bruk av friske eller tørkede urter, rene krydder, sitron, hvitløk, pepper eller balsamico kan redusere behovet for salt i maten.
Typisk salt mat som spekemat, røkt kjøtt eller fisk, saus og supper fra pose, fast food, hermetikk og snacks som salte nøtter og potetchips bør begrenses. Sammenlign saltinnholdet i tilsvarende matvarer og velg produktet med minst salt.
Ulike betegnelser på salt
Salt kan ha ulike betegnelser på innholdsfortegnelsen, som natriumklorid, NaCl, sodium, MSG (monosodiumglutamat), koksalt, havsalt, urtesalt etc. Salterstatninger som inneholder kalium anbefales ikke til personer med kronisk nyresykdom.
Tilvenning til mindre salt smak
Salt gir mye smak og det kan være krevende å redusere bruken. Maten vil smake mindre i begynnelsen, men etter en stund vil smaksløkene tilvenne seg de nye smakene på maten. Dette kan ta fra dager til flere uker.
Mer informasjon:
- Kosthåndboken, Helsedirektoratet
- Helsenorge: Kostråd om salt
Ekstra energi- og næringstett kost
Sist faglig oppdatert: 22.12.2016
Enkelte pasienter vil ha behov for ekstra energi- og næringstett kost. Denne kostformen er egnet for underernærte og småspiste, samt pasienter som trenger å gå opp i vekt før en operasjon eller annen behandling, hvor bruk av vanlig energi- og næringstett kost ikke gir tilfredsstillende resultater.
Denne kosten anbefales kun til bruk over en kortere periode.
Prinsippet for denne kostformen er meget små energirike måltider kombinert med flere mellommåltider sammenliknet med standardkostene.
Målsettingen med denne kostformen er å tilfredsstille pasientens behov for energi, protein, vitaminer og mineraler i et mindre volum, å behandle underernæring ved å oppnå ønsket vektøkning, samt forebygge underernæring når matinntaket forventes å være lite og/eller behovet er ekstra stort.
Energinivåer
Energibehovet hos enkeltpersoner varierer og er avhengig av blant annet kroppsvekt, alder og eventuell medisinske tilstand. Ved ønske om vektoppgang hos pasienten må energiinntaket være noe over reelt energibehov.
Energifordeling
I ekstra energi- og næringstett kost bør karbohydrater dekke 30-40 % av totalt energiinnhold i kostholdet. Dette vil gi en ytterligere reduksjon porsjonsstørrelser og lavere innhold av kostfiber sammenliknet med energi- og næringstett kost.
Proteiner bør utgjøre 20 % av totalt energiinnhold i denne kosten. Dette tilsvarer et proteininntak på 1-2 gram protein av god kvalitet per kilo kroppsvekt. Matvarer som inneholder protein av god kvalitet er først og fremst animalske matvarer som fisk, egg, kjøtt, melk og melkeprodukter. Optimal proteinutnyttelse er avhengig av at energibehovet er stilt.
Fett bør i denne kosten utgjøre over 40 % av totalt energiinnhold i maten. Siden denne kostformen ikke skal brukes over lengre perioder, er det ingen grunn til spesielle restriksjoner i valg av fett-typer. Fete sauser, desserter, pålegg og andre matvarer med høyt fettinnhold er viktige komponenter i denne kosten, da disse gir mye energi på lite volum. Olivenolje, rapsolje, avokado og nøtter har høyt fettinnhold og har en god fettsyresammensetning.
Vitaminer og mineraler
Pasienter som har behov for ekstra energi og næringstett kost vil som regel ha behov for tilskudd av et multivitamin-mineraltilskudd for å dekke det daglige behovet for vitaminer og mineraler.
Væske
Væskebehovet vurderes ut fra pasientens helsetilstand og vekt. Som tommelfingerregel brukes 30 ml per kg kroppsvekt per dag, for å beregne væskebehovet hos voksne. Ved utilfredsstillende matinntak kan det være nødvendig å tilby ekstra væske, da hovedsakelig utenom måltidene.
Måltidsrytme
Spiser pasienten lite til måltidene, kan det være nødvendig å tilby flere små måltider som spres ut over døgnets våkne timer for å imøtekomme pasientens behov. Man må ha oversikt over måltidsrytmen for å sørge for nok måltider slik at energibehovet dekkes. Det er i denne kostformen aktuelt med flere mellommåltider.
Utfordringer
Utfordringene med denne kosten er å servere mat som har lite volum, samtidig som den er energi- og proteinrik. På grunn av et lavt inntak av karbohydrater og fiberrike matvarer vil innholdet av mikronæringsstoffer kunne bli mangelfullt. Det anbefales derfor et daglig multivitamin-mineral tilskudd til de pasientene som står på denne kosten. Dersom måltidene ikke spises opp, kan det være nødvendig å tilby en proteinrik næringsdrikke i etterkant av måltidet, som mellommåltid, eller ved sengetid for å dekke dagsbehovet. Det kan også være aktuelt å tilby nattmat dersom pasienten er våken.
Praktisk – slik kan rådet følges
Praktiske råd
- Tilby flere små måltider med flere mellommåltider.
- Servering av maten i små biter som fingermat og tapas kan gjøre at måltidene oppleves som mer innbydende og letter å spise.
- Det anbefales å bruke spisefett med >80 % fettinnhold og olje i matlagningen. Smør, margarin eller olje kan tilsettes matvarer og retter for å øke energiinnholdet.
- Velg melk og meieriprodukter med et høyt fettinnhold. Bruk helmelk, kefir, yoghurt, fete oster. I saus, grøt og andre egnede retter kan man tilsette creme fraiche, fløte eller rømme.
- Server gjerne egg daglig. Egg er en svært god kilde til fullverdig protein. Kan serveres kokt, stekt, som eggerøre eller som omelett.
- Øk energiinnholdet i maten ved å tilsette ekstra sukker. Alle typer sukker, honning og sirup kan benyttes.
- Det anbefales at det serveres energirik drikke til måltidene, gjerne på slutten av måltidene. Velg da helmelk, juice, kefir, saft, brus, iste, alkoholfritt øl, smoothie, drikkeyoghurt, te med sukker eller kakao med krem.
Brødmåltider:
- Server tynne brødskiver med ekstra lag smør/margarin og ekstra pålegg, gjerne dobbelt lag. Tilby proteinrikt pålegg som ost, kjøttpålegg, fiskepålegg, egg og leverpostei. Velg fete varianter og bruk gjerne majones eller majonessalater som tilbehør.
- Energitett grøt er også et alternativ til brødmåltidene. Grøten blir mer energitett dersom den kokes på melk og tilsettes matfett. Ved servering kan sukker, syltetøy, honning, smørklatt, rosiner eller oppdelte svisker øke energiinnholdet ytterligere
Middag:
- Potet, ris eller pasta bør fylle omkring en fjerdedel av middagsporsjonen. Potetretter kan energi- og proteinberikes med fløte, helmelk, ost og egg. Potetmos, potetstuing og fløtegratinerte poteter er retter som er lette å gjøre energitette.
- Grønnsaker bør fylle omkring en fjerdedel av middagsporsjonen. Rå og kokte grønnsaker kan serveres med oljebasert dressing. Grønnsakstuinger kan berikes med matfett eller fløte. Fargerike grønnsaker stimulerer appetitten og kan brukes i mindre mengder som pynt og smaksforsterker.
- Kjøtt og fisk bør fylle omkring halvparten av middagsporsjonen. Bruk gjerne fete varianter. Magrere retter av kjøtt, fisk, skalldyr og fjærkre kan berikes under tillagningen eller serveres med kaloririkt tilbehør.
- Saus, dressing og rømme tilfører måltidet smak, fuktighet og ekstra energi. Bruk matfett, fløte, creme fraiche, ost og egg ved tilberedning. Alle typer majones, majonessalater og remulade anbefales. Bruk gjerne energirike dressinger basert på grønnsaker i olje, som for eksempel pesto og guacamole, samt oliven, avokado og tørket tomat i olje.
Dessert/mellommåltid:
- Server dessert gjerne daglig. Bruk energirike desserter som is, pudding, eller kompott.
- Milkshake, smoothie med yoghurt eller is og kakao er egnede mellommåltider.
- Frukt og bær er rike på fiber og andre viktige næringsstoffer og inneholder ofte lite energi. Dette bør serveres med energirikt tilbehør som vaniljesaus, iskrem eller fløte. Tørkede frukter som rosiner, svisker, aprikoser og fikener kan også benyttes.
Mer informasjon:
Begrunnelse – dette er rådet basert på
Sammendrag
Fettredusert kost
Sist faglig oppdatert: 22.12.2016
Fettredusert kost er aktuelt for personer med ulike sykdomstilstander i tarmen, bukspyttkjertelen eller gallegangene. Disse tilstandene kan gi problemer med å fordøye eller absorbere fett, og dette kan gi symptomer som diaré.
En fettdiaré fører ikke bare til tap av fett, men også tap av fettløselige vitaminer, vann og elektrolytter. Det gir også økt risiko for under-, feilernæring og nyrestein, derfor er riktig kosthold viktig for å redusere tapet.
Normalt er dagsinntaket av fett på rundt 100 gram. En fettredusert kost bør ikke inneholde over 40 gram fett totalt, uavhengig av energinivå, og vil derfor være en vesentlig reduksjon i fettinntak for de fleste. Fettinntaket bør fordeles mest mulig jevnt ut over dagen.
Praktisk – slik kan rådet følges
Kosten bør baseres på magre produkter. Kostholdet bør inneholde rikelig med grønnsaker, frukt, poteter, kornprodukter, pasta og ris. Urter, krydder, løk og hvitløk bør brukes som smaksforsterker i stedet for fett.
Forslag til passende matretter og tilberedningsmetoder:
- ovnsbaking
- koking/damping
- bruk av leirgryte med lokk
- oppvarming av mat i stekeovn eller mikro
- steking i panne med slippbelegg
- sauser og supper laget på mager sjy eller jevning
Utfordringen ved fettredusert kost er å opprettholde kostens energiinnhold uten at det blir for stort volum på maten. Essensielle umettede fettsyrer bør inkluderes i små mengder i kostholdet siden kroppen ikke kan lage disse selv. Gode kilder er myk margarin, oliven- og rapsolje. Omega-3 tilskudd anbefales og det kan være lurt å dele mengden i to for å sikre at alt absorberes. Pasientens status av fettløselige vitaminer A, D, K, E og mineralene kalsium, magnesium og sink bør følges.
Dersom en pasient skal stå på fettredusert kost over tid bør pasienten få veiledning av lege/klinisk ernæringsfysiolog.
Begrunnelse – dette er rådet basert på
Sammendrag
Religiøse og kulturelle kostholdshensyn
Sist faglig oppdatert: 15.11.2016
Kunnskap om matvaner i ulike land og kjennskap til religiøse og kulturelle kosthensyn er nødvendig for å kunne tilrettelegge kostholdet på en god måte for alle.
Matvaner er ulike for hvert land, men kan også variere hos folk fra samme land, blant annet på grunn av ulik etnisk tilhørighet og ulike religioner.
På helseinstitusjoner vil det ofte være passende å tilby tre faste valgmuligheter til middag, en kjøttrett, fiskerett og vegetarrett. De fleste vil da kunne velge en av disse.
Hvordan tilpasse maten til matregler knyttet til religion
Sist faglig oppdatert: 15.11.2016
Islam
Muslimer må spise kjøtt som er slaktet på en spesiell måte, kalt halal. Svinekjøtt er ikke tillat å spise og heller ikke gelatin, som i Norge er basert på råvarer fra svin. Dyrearter som er lov å spise er sau, okse, kylling og fjærkre. Halalkjøtt må være slaktet av en muslimsk slakter som er godkjent av Islamsk Råd Norge.
Ramadan er den muslimske fastemåneden og den forskyver seg hvert år etter månekalenderen. Man faster fra soloppgang til solnedgang. Reisende, barn, menstruerende kvinner, kvinner som ammer eller er gravide, syke, eldre og svakelige personer er fritatt fra fasten. Når ramadan er over feirer man Eid al-Fitr.
Befolkningsrettet informasjon om ramadan og helse, diabetes, mat og drikke (helsenorge.no).
Jødedom
Mange troende jøder spiser kosher, det vil si at alt de spiser er innordnet de jødiske spiselovene. Kjøtt fra svin, blod, skalldyr og bløtdyr er ikke tillatt. Det er heller ikke lov å blande kjøtt og melk i samme måltid eller rett.
Annet kjøtt er lov men må være slaktet på en spesiell måte av en kvalifisert schæchter. Maten må også tilberedes med egne kokekar, bestikk, service etc. Det Mosaiske Trossamfunn har mer informasjon om dette (dmt.oslo.no).
Hinduisme
Hinduer anser kuer som hellige og spiser derfor ikke storfekjøtt. Melk derimot anses som livgivende og kan brukes. Mange hinduer er vegetarianere mens andre spiser sau og kylling. Svin er ikke forbudt men mange unngå det.
Vanlig hverdagsmat er ofte vegetarmat som bønner, linser, grønnsaker, ris og chapatti(u-gjæret, stekt tykk lompe av mel). Noen hinduer faster, men her er det ulike tradisjoner. Noen faster én dag i uken eller unngår kjøtt og fisk på faste dager.
Buddhisme
Buddhister er ofte vegetarianere. Hvor strengt dette etterleves avhenger av hvilket stadium man er på i religionen. Økende stadium medfører strengere matregler. På andre stadium kan man for eksempel ikke drepe for å skaffe seg mat, men kan ta imot kjøtt i gave fra andre. På tredje stadium må man leve vegetarisk.
Kristendom
Ingen mat er forbudt i kristendommen. I den ortodokse kirke overholdes strenge fasteregler og det er 180 fastedager i året. Innen katolismen etterleves 40 dager faste før påsken, samt at kjøtt ikke spises fredagene før påske. Innenfor den protestantiske kirke er det ikke vanlig med endret kosthold før påske.
Syvendedags adventister
Syvendedagsadventister spiser ikke svinekjøtt og skalldyr. Mange er vegetarianere og noen spiser kun vegan mat.
Hvordan tilpasse maten til matkultur i ulike land
Sist faglig oppdatert: 15.11.2016
Norge
Mattradisjonene i Norge varierer fra landsdel til landsdel. De siste årene har kostholdet i stor grad blitt påvirket av andre land og matkulturer.
I tradisjonell norsk kost er brød en viktig del. Det er ikke uvanlig med 3-4 brødmåltider om dagen. Det er vanlig å spise grovt brød med pålegg som ost, kjøttpålegg, leverpostei, fisk eller syltetøy. Nordmenn har tradisjonelt drukket mye melk og meieriprodukter er viktige i kosten. Frukt brukes ofte mellom måltidene.
Tradisjonelt er det bare middagen som er varmt måltid i løpet av dagen, men mange spiser også grøt. Potet og saus er en viktig del av middagen men ris og pasta er blitt vanlig den siste tiden. Fisk er en mye brukt proteinkilde både til middag og som pålegg. Middag spises ofte tidlig i Norge i forhold til i andre land.
Samisk kosthold
Samene er et urfolk i Norge, Sverige, Finland og Russland. Det samiske området i Norge er oppdelt i sørsamisk, lulesamisk og nordsamisk område. Den samiske kulturen er i stadig endring, og samiske mattradisjoner har gradvis endret seg over tid. Språket og kulturen kan være forskjellige i disse områdene. Tradisjonell samisk mat tar fortsatt utgangspunkt i slakt av sau og eller rein, fisk, bær og vekster som syreblad og kvann. Disse produktene blir kokt, stekt, saltet, røyket og tørket. Det meste av dyret blir spist, og blod- og innvollsmat regnes av mange samer som delikatesser.
Polen og Russland
Mat i Polen og Russland er påvirket av forskjellige matkulturer. Tradisjonelt er matkulturen i disse landene kjennetegnet ved kraftig og fettrik mat. Matvanene er i endring, og det blir gradvis mer vanlig med lettere mat som salater, enn den typiske tradisjonelle kosten. Det tradisjonelle kostholdet består av store kjøttporsjoner, med mye bruk av svinekjøtt, bacon, pølser og poteter.
Grønnsaker har vært mindre brukt, men syltede og hermetiserte grønnsaker tilhører tradisjonskosten. Kål og sopp brukes også en del. Vanlige krydder er dill, karve, merian og tørket sopp. Bakverk og brød i ulike varianter er vanlig, og fylte piroger, pannekaker og ulike kaker er populært.
Kosovo, Serbia og Bosnia-Hercegovina
Kosovo, Serbia og Bosnia-Hercegovina har en sammensatt befolkning, og mattradisjonene er preget av dette. Til frokost er det, som i Norge, vanlig med brød, egg og kjøttpålegg. Til lunsj er det vanlig med pitabrød fylt med for eksempel kjøttboller, egg, ost, fetaost, spinat og yoghurt. Både kjøtt og fisk brukes til middag. De fleste spiser geitekjøtt, lam, kylling eller storfekjøtt.
Som tilbehør brukes gjerne poteter, ris pasta og potetmos. Persillerot, tomater og kålrot er vanlige grønnsaker, men det brukes også en del salat. Som dessert brukes gjerne søte kaker eller frisk frukt.
Tyrkia, Irak, Iran
Tyrkia, Irak og Iran er land med forskjellige mattradisjoner. Det er også variasjoner innenfor hvert av landene. Samtidig har landene noen fellestrekk, og omtalen nedenfor gir eksempler på matvarer og retter som brukes i disse landene.
Frokost består ofte av et tynt hvetebrød (pitabrød) med hummus. Hummus er kokte kikerter som er blandet med sesamfrøpostei (tahin eller tahini) og tilsatt hvitløk. Som drikke er det vanlig å bruke eplete, sort te eller tyrkisk kaffe.
Kjøtt (lam, kylling) og fisk, oliven, fetaost og tomater brukes mye i kostholdet. Grønnsaker som er kokt eller sursyltet hører også med. Middagsmåltidet serveres gjerne tidlig på ettermiddagen og er ofte en vegetarisk gryterett med bønner/linser, eller en gryte med kjøtt av lam eller storfe. Ris og pitabrød er vanlig tilbehør. Hurtigmat av typen børek eller kebab er vanlig i byene, gjerne spist sammen med salat, ris eller pommes frites.
India, Pakistan, Sri Lanka
Det indiske subkontinent er stort, og kostholdet er svært variert. Omtalen nedenfor gir noen få eksempler på matvarer og retter som brukes i disse landene.
Det nordindiske og pakistanske kostholdet har mange fellestrekk, spesielt i tilberedningsmåter og krydderbruk. I India regnes over halvparten av befolkningen som vegetarianere. Hvete er basisføden, sammen med ris og hirse.
Pakistansk mat er ofte sterk og fargerik. Et av de viktigste redskapene i det indiske og pakistanske kjøkkenet er kryddermorteren. I Punjabi-området (som omfatter både Pakistan og India), er tandoori-matlaging vanlig. Tandorikrydderet gnis inn i kjøttet, som videre marineres i yoghurt, før det stekes i en tandoor (leirovn) som gir maten en svært karakteristisk smak.
I Sør-India og på Sri Lanka er ris basismat. Dessuten spises en del sorghum (næringsrikt og glutenfritt korn). Kokt ris med en karrirett av linser eller bønner er vanlig mat. Fisk, kylling, storfekjøtt og lam brukes også.
Vietnam og sydøst-Asia
Thailand, Vietnam, Japan og Kina er store land, og det er store forskjeller i mattradisjoner både innenfor og mellom disse landene.
I Thailand, Vietnam, Japan og Kina er kostholdet tradisjonelt magert og fiberrikt med mye grønnsaker og lite kjøtt. I Vietnam spiser de fleste tre måltider om dagen og det legges stor vekt på å samle familien til måltidene. Frokosten består gjerne av en suppe tilsatt nudler eller ris. Lunsj og middag er hovedmåltidene, og det serveres ofte suppe, ris og ulike sideretter. Suppen er tyntflytende og mild og det gjør annet drikke til maten overflødig. Kjøtt og fisk inngår også i det daglige kostholdet, men i små mengder. I Sydøst-Asia spiser man for det meste med pinner.
Somalia og Etiopia
Somalia og Etiopia er de to afrikanske landene som Norge har flest innvandrere fra. Det er variasjoner i matvanene innenfor hvert av landene. På Afrikas horn er lammekjøtt, kamelkjøtt og geitekjøtt vanlig. I tillegg brukes lever mye, men det regnes som en luksus. I Norge, hvor lever er billig, blir inntaket derfor ofte stort. Ris kokes ofte med buljong og krydder, og til fest toppes den med karamellisert spagetti. Spagetti er vanlig og det henger igjen fra den italienske okkupasjonen av disse landene.
Lunsjen er det viktigste måltidet i løpet av dagen og består tradisjonelt av en gryterett med tomat, ris eller pasta. I sør er det vanligere med mer grønnsaker, korn, bønner og frukt. Fisk og kylling blir ikke er så mye brukt.
De fleste somaliere følger muslimske matregler, men noen etiopiere er jøder. Mange somaliere faster minst en dag i måneden, i tillegg til muslimenes fastemåned, ramadan.
Begrunnelse – dette er rådet basert på
Sammendrag
Kilder
- Aakervik G, Dhal eller lapskaus? Matkulturer fra mange land i Norge, Pensumtjeneste AS, 2010
- Aakervik G, Mat og måltider i hjemmebaserte tjenester og i eldreomsorg, Pensumtjeneste AS, 2010









