Pakkeforløp for kreft i skjoldbruskkjertelen
Introduksjon til pakkeforløp for skjoldbruskkjertelkreft
Sist faglig oppdatert: 29.04.2022
Generelt om skjoldbruskkjertelkreft
Det diagnostiseres rundt 350 nye tilfeller av kreft i skjoldbruskkjertelen hvert år. Prognosen er god. Fem års relativ overlevelse er 91 prosent for menn og 95 prosent for kvinner.
Skjoldbruskkjertelkreft har utspring i de såkalte follikelcellene eller C-cellene i skjoldbruskkjertelen. Det kan også utvikle seg lymfom eller sarkom i skjoldbruskkjertelen, og skjoldbruskkjertelen kan være sete for metastaser.
Nasjonalt handlingsprogram med retningslinjer for diagnostikk, behandling og oppfølging av skjoldbruskkjertelkreft
Nasjonalt handlingsprogram med retningslinjer for diagnostikk, behandling og oppfølgning av skjoldbruskkjertelkreft utarbeides og ferdigstilles i 2015. Handlingsprogrammet vil bli publisert på helsedirektoratet.no og på helsebiblioteket.no
Forløpskoordinering
Koordinering av pasientforløpet skal sikre effektivt forløp fra henvisning er mottatt i spesialisthelsetjenesten til oppstart behandling eller avsluttet pakkeforløp, uten unødvendig forsinkelse og med tett samarbeid mellom alle involverte avdelinger og aktører.
Alle sykehus som utreder og behandler kreft skal ha forløpskoordinatorer som har tett og løpende kontakt med pasienten og involverte instanser.
Det multidisiplinære/tverrfaglige team (MDT)
Sykehus som behandler skjoldbruskkjertelkreft bør ha etablert regelmessige tverrfaglige beslutningsmøter, MDT-møter. Her deltar endokrinkirurg, radiolog, cytolog/patolog, endokrinolog, nukleærmedisiner, onkolog, øre-nese-hals-lege, forløpskoordinator og eventuelt thoraxkirurg.
Informasjon og dialog med pasienten
Målet er at pasient og pårørende opplever god informasjon, involvering, medvirkning og dialog gjennom hele forløpet. Pasient og ansvarlig lege treffer i fellesskap beslutning om forløpet. Hvis pasienten ikke er i stand til å medvirke, involveres pårørende eller utpekt verge.
Kommunikasjonen med pasient og pårørende skal i alle sammenhenger baseres på respekt og empati. Informasjon og dialog skal skje på en hensynsfull måte og være tilpasset mottakerens individuelle forutsetninger som for eksempel alder, sykdomsgrad, sosiale situasjon, språk, uttrykte ønsker og behov. Videre bør kommunikasjon med pasienten inkludere avklaring vedrørende forventninger om forløpet, inkludert medvirkning av pasient og pårørende.
I den utstrekning pasienten ønsker det skal pårørende involveres gjennom hele pasientforløpet. Samtidig skal helsepersonellet være oppmerksomme på at pårørende også kan ha selvstendige behov som skal ivaretas og tas hensyn til.
Kommunikasjon og informasjon skal være konsistent og koordinert. Som en del av kommunikasjonen skal pasient og pårørende løpende involveres og informeres om undersøkelsesresultater og neste trinn i pakkeforløpet. Tolketjeneste benyttes ved behov.
Sykehusene skal, i samarbeid med aktuelle pasientforeninger, legge til rette for samtaler med likepersoner dersom kreftpasienter og/eller deres pårørende ønsker dette.
Pakkeforløp hjem for pasienter med kreft
Pakkeforløp hjem består av et tilbud om samtaler for å avdekke pasientens behov for tjenester og oppfølging som går utover selve kreftbehandlingen. Alle som får en kreftdiagnose inkluderes i Pakkeforløp hjem for pasienter med kreft.
Pakkeforløp hjem for pasienter med kreft innebærer en utdypning av hvordan pasientene bør følges opp etter klinisk beslutning og påbegynt kreftbehandling, og en utdyping av hvordan tjenestenivåene bør samhandle for å avdekke og følge opp pasientens behov for tjenester utover selve kreftbehandlingen. Alle kreftpasienter skal inkluderes i Pakkeforløp hjem når de har fått en kreftdiagnose, uavhengig av om de allerede er i et pakkeforløp for kreft eller ikke, og uavhengig av om behandlingsforløpet har en kurativ eller palliativ intensjon. Pasienter som får tilbakefall inkluderes i Pakkeforløp hjem, selv om de ikke inkluderes i pakkeforløpene for kreft.
Flytskjema
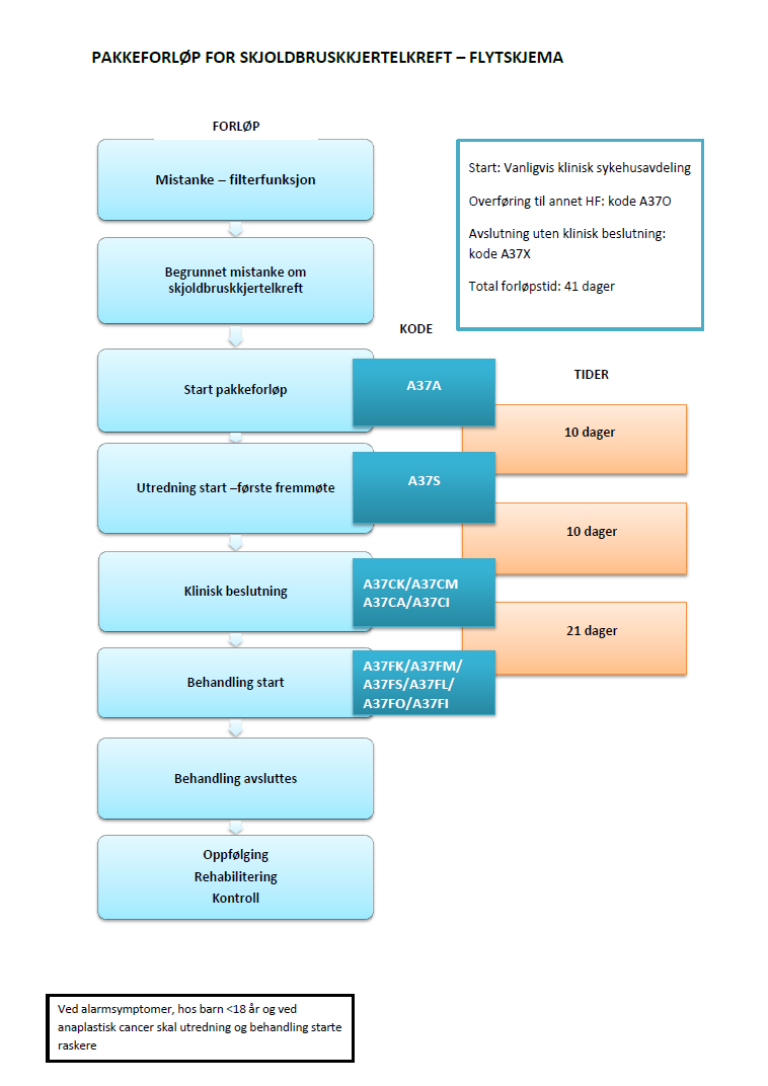
Inngang til pakkeforløp for skjoldbruskkjertelkreft
Risikogrupper
Sist faglig oppdatert: 24.07.2015
Det finnes ingen spesifikke risikogrupper for skjoldbruskkjertelkreft. Det bør likevel tas hensyn til familiær belastning og tidligere strålebehandling på halsen hvor risikoen er noe økt.
Mistanke
Det antas at inntil 40 prosent av befolkningen har knuter i skjoldbruskkjertelen. De fleste av disse er godartede. En knute i seg selv gir ikke mistanke om kreft.
Mistanke om kreft oppstår ved:
- Alarmsymptomer defineres som kombinasjon av: palpabel knute i skjoldbruskkjertelen og en eller flere av følgende symptomer/tegn: fiksert tumor, rask tumorvekst, nyoppstått heshet, rekurrensparese, blodig hoste, nyoppstått svelge- og pustevansker, nyoppståtte smerter
- Barn <18 år med knute i skjoldbruskkjertelen
- Spesielle ultralydfunn eller spesielle celleforandringer
Filterfunksjon
Sist faglig oppdatert: 24.07.2015
Fastlege eller annen lege henviser pasienter med knute i skjoldbruskkjertelen men uten alarmsymptomer til utredning ved lokalsykehus med bryst- og endokrinkirurgiske senter. Utredningen inkluderer ultralyd og cytologikompetanse. Lokalsykehus har filterfunksjon for eventuell henvisning til pakkeforløp ved begrunnet mistanke.
Pasienter med begrunnet mistanke henvises videre til pakkeforløp ved regionsykehus eller lokalsykehus, basert på gjeldende oppgavedeling:
- Pasienter med alarmsymptomer bør henvises umiddelbart og uten videre utredning
- For pasienter med påvist kreft ved ultralyd og cytologi (FNC Bethesda VI og/eller BRAF positiv) eller veldig suspekte funn (FNC Bethesda V eller spesielle ultralydfunn) skal lokalsykehus starte pakkeforløp
Ved alarmsymptomer kan fastlegen henvise umiddelbart til regionssykehus. Vakthavende endokrinkirurg bør da varsles telefonisk.
Begrunnet mistanke – kriterier for henvisning til pakkeforløp
Sist faglig oppdatert: 24.07.2015
Ved begrunnet mistanke eller påvist kreft skal pasienten henvises til pakkeforløp, vanligvis ved regionssykehus.
Henvisning til pakkeforløp
Sist faglig oppdatert: 30.08.2015
En forutsetning for raskt pakkeforløp er at henvisning fra fastlege eller annen henvisende instans inneholder opplysninger om begrunnet mistanke om skjoldbruskkjertelkreft.
Henvisningen skal tydelig merkes Pakkeforløp for skjoldbruskkjertelkreft og sendes elektronisk (klart å foretrekke) eller telefonisk, etterfulgt av henvisning på papir (faks eller post).
Beslutning om henvisning ved begrunnet mistanke
Sist faglig oppdatert: 24.07.2015
Ved begrunnet mistanke om skjoldbruskkjertelkreft skal pasienten henvises til Pakkeforløp for skjoldbruskkjertelkreft for videre utredning i spesialisthelsetjenesten. Den behandlingsmessige konsekvens av videre undersøkelser må vurderes i samråd med pasient og pårørende, spesielt ved betydelig komorbiditet.
Informasjon og dialog med pasienten
Sist faglig oppdatert: 24.07.2015
Fastlege eller annen henvisende instans skal ved henvisning til Pakkeforløp for skjoldbruskkjertelkreft informere pasienten om:
- Den begrunnede mistanken om skjoldbruskkjertelkreft
- Hva henvisning til pakkeforløp innebærer
Ansvarlig for henvisning
Sist faglig oppdatert: 30.08.2015
Fastlege, avtalespesialist, enheter/avdelinger i eget helseforetak eller i annet helseforetak kan henvise pasienter til Pakkeforløp for skjoldbruskkjertelkreft. Alle henvisninger skal sendes til offentlige sykehus i spesialisthelsetjenesten.
Registrering
Sist faglig oppdatert: 20.07.2016
Kode for start av Pakkeforløp for skjoldbruskkjertelkreft skal registreres på dato når:
- Henvisning merket "Pakkeforløp" mottas i spesialisthelsetjenesten.
- Henvisning som oppfyller kravene til pakkeforløp, men ikke er merket "Pakkeforløp", er mottatt i spesialisthelsetjenesten.
- Begrunnet mistanke om kreft oppstår eller det påvises kreft i spesialisthelsetjenesten, og dette dokumenteres i journalen til pasienten.
Registreringen skal skje i offentlig sykehus, inkludert private ideelle sykehus. Det er vanligvis den kliniske sykehusavdeling som koder start pakkeforløp. Det skal løpende dokumenteres i pasientens journal at pasienten er inkludert i Pakkeforløp for skjoldbruskkjertelkreft.
Det skal registreres:
| Kode | Kodebeskrivelse |
| A37A | Start pakkeforløp - henvisning mottatt |
Forløpstid
Sist faglig oppdatert: 24.07.2015
| Forløpsbeskrivelse | Forløpstid |
| Fra henvisning mottatt til første fremmøte utredende avdeling | 10 kalenderdager |
Risikogrupper
Sist faglig oppdatert: 24.07.2015
Det finnes ingen spesifikke risikogrupper for skjoldbruskkjertelkreft. Det bør likevel tas hensyn til familiær belastning og tidligere strålebehandling på halsen hvor risikoen er noe økt.
Mistanke
Det antas at inntil 40 prosent av befolkningen har knuter i skjoldbruskkjertelen. De fleste av disse er godartede. En knute i seg selv gir ikke mistanke om kreft.
Mistanke om kreft oppstår ved:
- Alarmsymptomer defineres som kombinasjon av: palpabel knute i skjoldbruskkjertelen og en eller flere av følgende symptomer/tegn: fiksert tumor, rask tumorvekst, nyoppstått heshet, rekurrensparese, blodig hoste, nyoppstått svelge- og pustevansker, nyoppståtte smerter
- Barn <18 år med knute i skjoldbruskkjertelen
- Spesielle ultralydfunn eller spesielle celleforandringer
Filterfunksjon
Sist faglig oppdatert: 24.07.2015
Fastlege eller annen lege henviser pasienter med knute i skjoldbruskkjertelen men uten alarmsymptomer til utredning ved lokalsykehus med bryst- og endokrinkirurgiske senter. Utredningen inkluderer ultralyd og cytologikompetanse. Lokalsykehus har filterfunksjon for eventuell henvisning til pakkeforløp ved begrunnet mistanke.
Pasienter med begrunnet mistanke henvises videre til pakkeforløp ved regionsykehus eller lokalsykehus, basert på gjeldende oppgavedeling:
- Pasienter med alarmsymptomer bør henvises umiddelbart og uten videre utredning
- For pasienter med påvist kreft ved ultralyd og cytologi (FNC Bethesda VI og/eller BRAF positiv) eller veldig suspekte funn (FNC Bethesda V eller spesielle ultralydfunn) skal lokalsykehus starte pakkeforløp
Ved alarmsymptomer kan fastlegen henvise umiddelbart til regionssykehus. Vakthavende endokrinkirurg bør da varsles telefonisk.
Begrunnet mistanke – kriterier for henvisning til pakkeforløp
Sist faglig oppdatert: 24.07.2015
Ved begrunnet mistanke eller påvist kreft skal pasienten henvises til pakkeforløp, vanligvis ved regionssykehus.
Henvisning til pakkeforløp
Sist faglig oppdatert: 30.08.2015
En forutsetning for raskt pakkeforløp er at henvisning fra fastlege eller annen henvisende instans inneholder opplysninger om begrunnet mistanke om skjoldbruskkjertelkreft.
Henvisningen skal tydelig merkes Pakkeforløp for skjoldbruskkjertelkreft og sendes elektronisk (klart å foretrekke) eller telefonisk, etterfulgt av henvisning på papir (faks eller post).
Beslutning om henvisning ved begrunnet mistanke
Sist faglig oppdatert: 24.07.2015
Ved begrunnet mistanke om skjoldbruskkjertelkreft skal pasienten henvises til Pakkeforløp for skjoldbruskkjertelkreft for videre utredning i spesialisthelsetjenesten. Den behandlingsmessige konsekvens av videre undersøkelser må vurderes i samråd med pasient og pårørende, spesielt ved betydelig komorbiditet.
Informasjon og dialog med pasienten
Sist faglig oppdatert: 24.07.2015
Fastlege eller annen henvisende instans skal ved henvisning til Pakkeforløp for skjoldbruskkjertelkreft informere pasienten om:
- Den begrunnede mistanken om skjoldbruskkjertelkreft
- Hva henvisning til pakkeforløp innebærer
Ansvarlig for henvisning
Sist faglig oppdatert: 30.08.2015
Fastlege, avtalespesialist, enheter/avdelinger i eget helseforetak eller i annet helseforetak kan henvise pasienter til Pakkeforløp for skjoldbruskkjertelkreft. Alle henvisninger skal sendes til offentlige sykehus i spesialisthelsetjenesten.
Registrering
Sist faglig oppdatert: 20.07.2016
Kode for start av Pakkeforløp for skjoldbruskkjertelkreft skal registreres på dato når:
- Henvisning merket "Pakkeforløp" mottas i spesialisthelsetjenesten.
- Henvisning som oppfyller kravene til pakkeforløp, men ikke er merket "Pakkeforløp", er mottatt i spesialisthelsetjenesten.
- Begrunnet mistanke om kreft oppstår eller det påvises kreft i spesialisthelsetjenesten, og dette dokumenteres i journalen til pasienten.
Registreringen skal skje i offentlig sykehus, inkludert private ideelle sykehus. Det er vanligvis den kliniske sykehusavdeling som koder start pakkeforløp. Det skal løpende dokumenteres i pasientens journal at pasienten er inkludert i Pakkeforløp for skjoldbruskkjertelkreft.
Det skal registreres:
| Kode | Kodebeskrivelse |
| A37A | Start pakkeforløp - henvisning mottatt |
Forløpstid
Sist faglig oppdatert: 24.07.2015
| Forløpsbeskrivelse | Forløpstid |
| Fra henvisning mottatt til første fremmøte utredende avdeling | 10 kalenderdager |
Utredning av skjoldbruskkjertelkreft
Utredning
Sist faglig oppdatert: 24.07.2015
Standardutredning ved knute i skjoldbruskkjertelen omfatter anamnese, klinisk undersøkelse, dedikert ultralyd av erfaren undersøker og finnålsbiopsi av suspekte knuter. Det er anbefalt å ta blodprøve for analyse av TSH, FT4, anti-TPO, eventuelt calcitonin. Scintigrafi, CT, PET eller andre undersøkelser er kun indisert i spesielle tilfeller. Ultralyd og finnålsbiopsi krever erfaren undersøker og bør kun foretas ved thyroideasentre.
Vanligvis kan hele den kliniske vurderingen foretas ved en konsultasjon.
For øvrig henvises til Nasjonalt handlingsprogram for diagnostikk, behandling og oppfølging av skjoldbruskkjertelkreft som utgis i løpet av 2015.
Fastsettelse av diagnose og stadieinndeling
Sist faglig oppdatert: 24.07.2015
Den cytologiske diagnostikken besvares i henhold til vanlige retningslinjer. Bethesda-klassifikasjonen benyttes, se Nasjonalt handlingsprogram. For øvrig baseres diagnosen på histologisk undersøkelse og i henhold til WHO klassifikasjon.
Støttebehandling og sykepleie
Sist faglig oppdatert: 24.07.2015
Det bør tilstrebes at sykepleier er tilgjengelig for å ivareta pasientens psykososiale behov og sikre at pasienten er godt informert og har forstått informasjon gitt av lege. Sykepleier kan bistå pasient og pårørende i etterkant av informasjon fra lege.
Informasjon og dialog med pasienten
Sist faglig oppdatert: 29.04.2022
Pasienten skal ha samtale om planlagt behandling med lege etter at utredning er ferdig og klinisk beslutning om behandling er vurdert i MDT-møte. Endelig avgjørelse om behandling tas i samråd med pasienten.
Pasienten tilbys også en samtale med en behovskartlegging som går utover selve kreftbehandlingen, jf. Pakkeforløp hjem for pasienter med kreft.
Klinisk beslutning
Sist faglig oppdatert: 28.02.2017
Ansvarlig
Sist faglig oppdatert: 30.08.2015
Ansvarlig lege er vanligvis endokrinkirurg eller ØNH-kirurg. For pasienter som ikke behandles umiddelbart kirurgisk kan onkolog være ansvarlig lege i den perioden pasienten ikke behandles kirurgisk.
I perioden pasienten får adjuvant eller ikke-kirurgisk tilleggsbehandling kan pasientansvar overtas av annen spesialist.
Registrering
Sist faglig oppdatert: 28.02.2017
Utredning start
Pasientens første fremmøte til utredning i Pakkeforløp kreft i spiserør og magesekk skal registreres i pasientadministrativt system. Første fremmøte kan være
a) oppmøte i sykehus (poliklinikk, innleggelse eller bildediagnostisk undersøkelse)
b) oppmøte hos avtalespesialist
Hvis avtalespesialister er gitt en rolle i utredning og eventuell behandling av pasienter i dette pakkeforløpet, må tilsvarende registrering og rapportering til NPR gjøres. Sykehuset har ansvar for at denne kodingen skjer.
Det skal registreres:
| Kode | Kodebeskrivelse |
| A37S | Utredning start – første fremmøte |
Overføring til annet helseforetak/sykehus
Er en pasient i pakkeforløp og overføres til et annet helseforetak/sykehus for videre utredning eller start av behandling, kodes:
| Kode | Kodebeskrivelse |
| A37O | Overført til et annet helseforetak/sykehus |
Koden brukes når ansvaret for pasienten overføres mellom sykehusene. Koding for overføring av pasient mellom helseforetak/sykehus registreres på dagen henvisning (brev, faks, telefon, elektronisk) oversendes. Koden skal ikke brukes hvis pasienten kun henvises til en spesiell undersøkelse, eller for å innhente et råd, uten at behandlingsansvaret overføres mellom helseforetak/sykehus.
Klinisk beslutning
Når utredningen er ferdig, og det er tatt beslutning om sykdomstilstand og om pasientens behandling (i de tilfeller det er påvist kreft), skal avdelingen registrere en av følgende koder:
| Kode | Kodebeskrivelse |
| A37CK | Klinisk beslutning – Påvist skjoldbruskkjertelkreft og behandling besluttet |
| A37CM | Klinisk beslutning – Påvist eller mistanke om annen kreftsykdom |
| A37CA | Klinisk beslutning – Påvist eller mistanke om annen sykdom enn kreft |
| A37CI | Klinisk beslutning – Ikke påvist sykdom |
Registrering skjer fortrinnsvis når endelig beslutning om behandling tas i samråd med pasienten.
Forløpstid
Sist faglig oppdatert: 24.07.2015
| Forløp | Maksimal forløpstid |
| Fra første fremmøte i utredende avdeling til avsluttet utredning (beslutning tas) | 10 kalenderdager |
Utredning
Sist faglig oppdatert: 24.07.2015
Standardutredning ved knute i skjoldbruskkjertelen omfatter anamnese, klinisk undersøkelse, dedikert ultralyd av erfaren undersøker og finnålsbiopsi av suspekte knuter. Det er anbefalt å ta blodprøve for analyse av TSH, FT4, anti-TPO, eventuelt calcitonin. Scintigrafi, CT, PET eller andre undersøkelser er kun indisert i spesielle tilfeller. Ultralyd og finnålsbiopsi krever erfaren undersøker og bør kun foretas ved thyroideasentre.
Vanligvis kan hele den kliniske vurderingen foretas ved en konsultasjon.
For øvrig henvises til Nasjonalt handlingsprogram for diagnostikk, behandling og oppfølging av skjoldbruskkjertelkreft som utgis i løpet av 2015.
Fastsettelse av diagnose og stadieinndeling
Sist faglig oppdatert: 24.07.2015
Den cytologiske diagnostikken besvares i henhold til vanlige retningslinjer. Bethesda-klassifikasjonen benyttes, se Nasjonalt handlingsprogram. For øvrig baseres diagnosen på histologisk undersøkelse og i henhold til WHO klassifikasjon.
Støttebehandling og sykepleie
Sist faglig oppdatert: 24.07.2015
Det bør tilstrebes at sykepleier er tilgjengelig for å ivareta pasientens psykososiale behov og sikre at pasienten er godt informert og har forstått informasjon gitt av lege. Sykepleier kan bistå pasient og pårørende i etterkant av informasjon fra lege.
Informasjon og dialog med pasienten
Sist faglig oppdatert: 29.04.2022
Pasienten skal ha samtale om planlagt behandling med lege etter at utredning er ferdig og klinisk beslutning om behandling er vurdert i MDT-møte. Endelig avgjørelse om behandling tas i samråd med pasienten.
Pasienten tilbys også en samtale med en behovskartlegging som går utover selve kreftbehandlingen, jf. Pakkeforløp hjem for pasienter med kreft.
Klinisk beslutning
Sist faglig oppdatert: 28.02.2017
Ansvarlig
Sist faglig oppdatert: 30.08.2015
Ansvarlig lege er vanligvis endokrinkirurg eller ØNH-kirurg. For pasienter som ikke behandles umiddelbart kirurgisk kan onkolog være ansvarlig lege i den perioden pasienten ikke behandles kirurgisk.
I perioden pasienten får adjuvant eller ikke-kirurgisk tilleggsbehandling kan pasientansvar overtas av annen spesialist.
Registrering
Sist faglig oppdatert: 28.02.2017
Utredning start
Pasientens første fremmøte til utredning i Pakkeforløp kreft i spiserør og magesekk skal registreres i pasientadministrativt system. Første fremmøte kan være
a) oppmøte i sykehus (poliklinikk, innleggelse eller bildediagnostisk undersøkelse)
b) oppmøte hos avtalespesialist
Hvis avtalespesialister er gitt en rolle i utredning og eventuell behandling av pasienter i dette pakkeforløpet, må tilsvarende registrering og rapportering til NPR gjøres. Sykehuset har ansvar for at denne kodingen skjer.
Det skal registreres:
| Kode | Kodebeskrivelse |
| A37S | Utredning start – første fremmøte |
Overføring til annet helseforetak/sykehus
Er en pasient i pakkeforløp og overføres til et annet helseforetak/sykehus for videre utredning eller start av behandling, kodes:
| Kode | Kodebeskrivelse |
| A37O | Overført til et annet helseforetak/sykehus |
Koden brukes når ansvaret for pasienten overføres mellom sykehusene. Koding for overføring av pasient mellom helseforetak/sykehus registreres på dagen henvisning (brev, faks, telefon, elektronisk) oversendes. Koden skal ikke brukes hvis pasienten kun henvises til en spesiell undersøkelse, eller for å innhente et råd, uten at behandlingsansvaret overføres mellom helseforetak/sykehus.
Klinisk beslutning
Når utredningen er ferdig, og det er tatt beslutning om sykdomstilstand og om pasientens behandling (i de tilfeller det er påvist kreft), skal avdelingen registrere en av følgende koder:
| Kode | Kodebeskrivelse |
| A37CK | Klinisk beslutning – Påvist skjoldbruskkjertelkreft og behandling besluttet |
| A37CM | Klinisk beslutning – Påvist eller mistanke om annen kreftsykdom |
| A37CA | Klinisk beslutning – Påvist eller mistanke om annen sykdom enn kreft |
| A37CI | Klinisk beslutning – Ikke påvist sykdom |
Registrering skjer fortrinnsvis når endelig beslutning om behandling tas i samråd med pasienten.
Forløpstid
Sist faglig oppdatert: 24.07.2015
| Forløp | Maksimal forløpstid |
| Fra første fremmøte i utredende avdeling til avsluttet utredning (beslutning tas) | 10 kalenderdager |
Behandling av skjoldbruskkjertelkreft
Primær behandling
Sist faglig oppdatert: 24.07.2015
Standardbehandling ved skjoldbruskkjertelkreft er total thyroidektomi og lymfeknutedisseksjon. Ved lokalavansert sykdom kan det være indisert å fjerne deler av luftrøret, spiserøret eller andre naboorganer.
Ved tidlig stadium er ofte fjerning av kun en thyroidealapp uten fjerning av lymfeknutene tilstrekkelig.
Anaplastisk cancer er ofte ikke resektabel ved diagnosetidspunkt. Behandlingen er strålebehandling og eventuell medikamentell med palliativt mål. I noen tilfeller kan kirurgi være indisert – enten primært eller etter radio/ kjemoterapi.
Ved påvist genfeil som disponerer for arvelig MTC er det indikasjon for profylaktisk thyroidektomi i barndommen. Det henvises for øvrig til Nasjonalt handlingsprogram.
Sekundær/adjuvant behandling
Sist faglig oppdatert: 24.07.2015
Ved DTC, Differensiert thyroideacancer, suppleres behandlingen eventuelt med radiojodterapi og TSH-supprimerende medikamentell behandling. Ved MTC, Medullærthyroideacancer, gis L-thyroksin i en lavere dosering.
Radiojodterapi gis avhengig av vevsdiagnose, tumorstadium, operasjonsforløp og thyreoglobulin. Ekstern strålebehandling kan være indisert etter kirurgi for lokalavansert sykdom eller inkomplett fjerning av tumorvev. Det er ingen indikasjon for annen adjuvant behandling.
Det henvises for øvrig til Nasjonalt handlingsprogram.
De hyppigst oppståtte komplikasjoner
Sist faglig oppdatert: 24.07.2015
Kirurgi
- Stemmebåndsskade
- Hypokalsemi
- Andre nerveskader
- Keloid
- Blødning
- Infeksjon
- Chyluslekkasje
Radiojodterapi
- Munntørrhet
- Skade av beinmarg
- Skade av fertilitetsfunksjon
Medikamentell hormonbehandling
- Kronisk utmattelse
- Hypothyreose
- Hyperthyreose
Strålebehandling
Akutte bivirkninger av strålebehandlingen er for det meste fra slimhinnepåvirkning som sårhet, lettblødende slimhinner, soppinfeksjon, ernæringsvansker med behov for midlertidig ernæringssonde og smerter. Hudsårhet opptrer også.
Støttebehandling og sykepleie
Sist faglig oppdatert: 20.07.2016
Avhengig av type behandling kan det bli aktuelt med støttebehandling og spesiell sykepleie.
Sykepleie til pasienter som behandles kirurgisk
Sykepleier må følge opp at pasienten får nødvendig informasjon preoperativt. Postoperativt vil generell postoperativ sykepleie gjelde, med spesielt fokus på eventuelle komplikasjoner i form av hypokalsemi, rekurrensskade, blødning, infeksjon ellerchyluslekkasje. Ved utskriving må sykepleier sikre at pasienten er informert om videre behandling, medikamenthåndtering og eventuelleseneffekter. Ved eventuell trakeostomi må lokale prosedyrer for håndtering av denne følges av sykepleier.
Sykepleie til pasienter som behandles med Jod 131
Ved innkomst må lege og sykepleier i samråd følge opp at pasienten følger anbefalingene i forkant av radiojodbehandling, og er godt informert om den planlagte behandlingen. Sykepleier må følge opp eventuelle behandlingstrengende bivirkninger under behandlingen. Ved utskriving skal pasienten være informert om forholdsregler etter behandling og ha med seg erklæring om gjennomgått behandling til bruk på flyplasser. Lokale prosedyrer for oppheving av isolat følges.
Sykepleie ved strålebehandling
Ved strålebehandling mot hals må sykepleier følge opp sårhet i slimhinnene og i samråd med lege vurdere behov for smertestillende, annen symptomlindring, næringsdrikker, ernæringssonde, samt stell av stråleskadet hud.
Sykepleie og palliasjon
For pasienter som ikke lenger kan bli friske av sin sykdom henvises det til generelle retningslinjer for palliasjon og sykepleie i Nasjonalt handlingsprogram med retningslinjer for palliasjon i kreftomsorgen.
Annen aktuell støttebehandling
Det kan være aktuelt med logoped, fysioterapi og psykologisk støttebehandling.
Pårørendes behov for informasjon skal også imøtekommes og nødvendige tiltak iverksettes
Rehabilitering
Behandlende lege skal vurdere den enkelte pasients behov for rehabilitering så tidlig som mulig i behandlingsforløpet. Ved behov for rehabilitering eller annen etterbehandling skal behandlende lege sammen med pasienten vurdere aktuelle tiltak og hvor tiltaket best kan iverksettes. Fastlegen skal informeres om denne vurderingen.
Informasjon og dialog med pasienten
Sist faglig oppdatert: 29.04.2022
Når alle svar på undersøkelser foreligger og pasientens sykdom er vurdert i MDT-møte, skal det gjennomføres en samtale med pasient og eventuelt pårørende om behandlingsmuligheter og behandlingstilbud. Videre drøftes tidsperspektivet i behandlingstilbudet, mulige bivirkninger, risiko for komplikasjoner og konsekvenser hvis pasienten ikke ønsker den anbefalte behandlingen. I samtalen avklares pasientens forventninger til forløpet. Pasientens livssituasjon, ressurser, behov og ønsker kartlegges. Pasienten oppfordres til å ha pårørende eller ledsager med til samtalen.
Pasienten tilbys også en samtale med en behovskartlegging som går utover selve kreftbehandlingen, jf. Pakkeforløp hjem for pasienter med kreft.
Ansvarlig
Sist faglig oppdatert: 24.07.2015
Behandlende lege i den enkelte sykehusavdeling har ansvar for pasienten i den perioden pasienten er til behandling i den aktuelle avdelingen.
Registrering
Sist faglig oppdatert: 28.02.2017
Når beslutning om behandling er tatt etter gjennomført utredning, skal pasienten settes opp til behandling innen de angitte forløpstider. På første behandlingsdag skal kode for behandling registreres. Dette gjelder både om behandlingen regnes som hovedbehandling, eller som neoadjuvant behandling. Ved overvåking uten behandling eller ingen behandling, skal registreringen av denne beslutningen kodes på dato for samtale med pasienten. Følgende koder skal benyttes:
| Kode | Kodebeskrivelse |
| A37FK | Behandling start – Kirurgisk behandling |
| A37FM | Behandling start – Medikamentell behandling |
| A37FS | Behandling start – Strålebehandling |
| A37FL | Behandling start – Symptomlindrende behandling |
| A37FO | Behandling start – Overvåking uten behandling |
| A37FI | Behandling start – Ingen behandling |
Dersom pakkeforløp avbrytes ved at pasienten ikke ønsker ytterligere utredning eller behandling/utredning eller behandling ønskes i utlandet eller ved privat klinikk (når denne ikke er en definert del av pakkeforløpet)/eller ved død skal avdelingen registrere:
| Kode | Kodebeskrivelse |
| A37X | Avslutning av pakkeforløp |
Koden registreres når det tas beslutning om at Pakkeforløp for skjoldbruskkjertelkreft avbrytes.
Forløpstid
Sist faglig oppdatert: 24.07.2015
| Forløpsbeskrivelse | Behandling | Forløpstid |
| Fra avsluttet utredning til start behandling | Kirurgisk behandling | 21 kalenderdager |
Ved alarmsymptomer, hos barn <18 år og ved anaplastisk cancer skal behandling starte raskere.
Primær behandling
Sist faglig oppdatert: 24.07.2015
Standardbehandling ved skjoldbruskkjertelkreft er total thyroidektomi og lymfeknutedisseksjon. Ved lokalavansert sykdom kan det være indisert å fjerne deler av luftrøret, spiserøret eller andre naboorganer.
Ved tidlig stadium er ofte fjerning av kun en thyroidealapp uten fjerning av lymfeknutene tilstrekkelig.
Anaplastisk cancer er ofte ikke resektabel ved diagnosetidspunkt. Behandlingen er strålebehandling og eventuell medikamentell med palliativt mål. I noen tilfeller kan kirurgi være indisert – enten primært eller etter radio/ kjemoterapi.
Ved påvist genfeil som disponerer for arvelig MTC er det indikasjon for profylaktisk thyroidektomi i barndommen. Det henvises for øvrig til Nasjonalt handlingsprogram.
Sekundær/adjuvant behandling
Sist faglig oppdatert: 24.07.2015
Ved DTC, Differensiert thyroideacancer, suppleres behandlingen eventuelt med radiojodterapi og TSH-supprimerende medikamentell behandling. Ved MTC, Medullærthyroideacancer, gis L-thyroksin i en lavere dosering.
Radiojodterapi gis avhengig av vevsdiagnose, tumorstadium, operasjonsforløp og thyreoglobulin. Ekstern strålebehandling kan være indisert etter kirurgi for lokalavansert sykdom eller inkomplett fjerning av tumorvev. Det er ingen indikasjon for annen adjuvant behandling.
Det henvises for øvrig til Nasjonalt handlingsprogram.
De hyppigst oppståtte komplikasjoner
Sist faglig oppdatert: 24.07.2015
Kirurgi
- Stemmebåndsskade
- Hypokalsemi
- Andre nerveskader
- Keloid
- Blødning
- Infeksjon
- Chyluslekkasje
Radiojodterapi
- Munntørrhet
- Skade av beinmarg
- Skade av fertilitetsfunksjon
Medikamentell hormonbehandling
- Kronisk utmattelse
- Hypothyreose
- Hyperthyreose
Strålebehandling
Akutte bivirkninger av strålebehandlingen er for det meste fra slimhinnepåvirkning som sårhet, lettblødende slimhinner, soppinfeksjon, ernæringsvansker med behov for midlertidig ernæringssonde og smerter. Hudsårhet opptrer også.
Støttebehandling og sykepleie
Sist faglig oppdatert: 20.07.2016
Avhengig av type behandling kan det bli aktuelt med støttebehandling og spesiell sykepleie.
Sykepleie til pasienter som behandles kirurgisk
Sykepleier må følge opp at pasienten får nødvendig informasjon preoperativt. Postoperativt vil generell postoperativ sykepleie gjelde, med spesielt fokus på eventuelle komplikasjoner i form av hypokalsemi, rekurrensskade, blødning, infeksjon ellerchyluslekkasje. Ved utskriving må sykepleier sikre at pasienten er informert om videre behandling, medikamenthåndtering og eventuelleseneffekter. Ved eventuell trakeostomi må lokale prosedyrer for håndtering av denne følges av sykepleier.
Sykepleie til pasienter som behandles med Jod 131
Ved innkomst må lege og sykepleier i samråd følge opp at pasienten følger anbefalingene i forkant av radiojodbehandling, og er godt informert om den planlagte behandlingen. Sykepleier må følge opp eventuelle behandlingstrengende bivirkninger under behandlingen. Ved utskriving skal pasienten være informert om forholdsregler etter behandling og ha med seg erklæring om gjennomgått behandling til bruk på flyplasser. Lokale prosedyrer for oppheving av isolat følges.
Sykepleie ved strålebehandling
Ved strålebehandling mot hals må sykepleier følge opp sårhet i slimhinnene og i samråd med lege vurdere behov for smertestillende, annen symptomlindring, næringsdrikker, ernæringssonde, samt stell av stråleskadet hud.
Sykepleie og palliasjon
For pasienter som ikke lenger kan bli friske av sin sykdom henvises det til generelle retningslinjer for palliasjon og sykepleie i Nasjonalt handlingsprogram med retningslinjer for palliasjon i kreftomsorgen.
Annen aktuell støttebehandling
Det kan være aktuelt med logoped, fysioterapi og psykologisk støttebehandling.
Pårørendes behov for informasjon skal også imøtekommes og nødvendige tiltak iverksettes
Rehabilitering
Behandlende lege skal vurdere den enkelte pasients behov for rehabilitering så tidlig som mulig i behandlingsforløpet. Ved behov for rehabilitering eller annen etterbehandling skal behandlende lege sammen med pasienten vurdere aktuelle tiltak og hvor tiltaket best kan iverksettes. Fastlegen skal informeres om denne vurderingen.
Informasjon og dialog med pasienten
Sist faglig oppdatert: 29.04.2022
Når alle svar på undersøkelser foreligger og pasientens sykdom er vurdert i MDT-møte, skal det gjennomføres en samtale med pasient og eventuelt pårørende om behandlingsmuligheter og behandlingstilbud. Videre drøftes tidsperspektivet i behandlingstilbudet, mulige bivirkninger, risiko for komplikasjoner og konsekvenser hvis pasienten ikke ønsker den anbefalte behandlingen. I samtalen avklares pasientens forventninger til forløpet. Pasientens livssituasjon, ressurser, behov og ønsker kartlegges. Pasienten oppfordres til å ha pårørende eller ledsager med til samtalen.
Pasienten tilbys også en samtale med en behovskartlegging som går utover selve kreftbehandlingen, jf. Pakkeforløp hjem for pasienter med kreft.
Ansvarlig
Sist faglig oppdatert: 24.07.2015
Behandlende lege i den enkelte sykehusavdeling har ansvar for pasienten i den perioden pasienten er til behandling i den aktuelle avdelingen.
Registrering
Sist faglig oppdatert: 28.02.2017
Når beslutning om behandling er tatt etter gjennomført utredning, skal pasienten settes opp til behandling innen de angitte forløpstider. På første behandlingsdag skal kode for behandling registreres. Dette gjelder både om behandlingen regnes som hovedbehandling, eller som neoadjuvant behandling. Ved overvåking uten behandling eller ingen behandling, skal registreringen av denne beslutningen kodes på dato for samtale med pasienten. Følgende koder skal benyttes:
| Kode | Kodebeskrivelse |
| A37FK | Behandling start – Kirurgisk behandling |
| A37FM | Behandling start – Medikamentell behandling |
| A37FS | Behandling start – Strålebehandling |
| A37FL | Behandling start – Symptomlindrende behandling |
| A37FO | Behandling start – Overvåking uten behandling |
| A37FI | Behandling start – Ingen behandling |
Dersom pakkeforløp avbrytes ved at pasienten ikke ønsker ytterligere utredning eller behandling/utredning eller behandling ønskes i utlandet eller ved privat klinikk (når denne ikke er en definert del av pakkeforløpet)/eller ved død skal avdelingen registrere:
| Kode | Kodebeskrivelse |
| A37X | Avslutning av pakkeforløp |
Koden registreres når det tas beslutning om at Pakkeforløp for skjoldbruskkjertelkreft avbrytes.
Forløpstid
Sist faglig oppdatert: 24.07.2015
| Forløpsbeskrivelse | Behandling | Forløpstid |
| Fra avsluttet utredning til start behandling | Kirurgisk behandling | 21 kalenderdager |
Ved alarmsymptomer, hos barn <18 år og ved anaplastisk cancer skal behandling starte raskere.
Oppfølging og kontroller av skjoldbruskkjertelkreft
Kontroll
Sist faglig oppdatert: 29.07.2016
Kontroll foretas avhengig av tumor, tumorstadium og risikogruppe. Kontrollene foregår vanligvis der pasienten er operert og diskuteres ved behov på MDT- møter. Kontrollene overføres etterhvert til lokalsykehus og senere til fastlege. Det henvises til Nasjonalt handlingsprogram.
Ved DTC foretas første kontroll vanligvis ni til 12 måneder etter avsluttet primærbehandling. Individuell tilpasning kan være nødvendig.
Ved MTC kan det være nødvendig å kontrollere tumormarkør oftere, for eksempel etter tre eller seks måneder.
Pasienter med lavt differensiert thyroideacancer, PDTC, og anaplastiskthyroideacancer, ATC,har dårlig prognose og bør kontrolleres etter individuell vurdering.
Kontrollene omfatter vanligvis klinisk undersøkelse, blodprøver og ultralyd. I enkelte tilfeller kan det være ønskelig å gjøre mer omfattende utredning, for eksempel jodscintigrafi eller PET. Kontrollene utføres for å oppdage residiv tidlig og for å tilpasse substitusjons- eller suppresjonsbehandling.
Ansvarlig
Sist faglig oppdatert: 01.08.2016
Lege ved behandlende avdeling er ansvarlig.
I noen tilfeller kan oppfølgingen etter en bestemt tidsperiode overlates til fastlegen.
Informasjon og dialog med pasienten
Sist faglig oppdatert: 29.07.2016
Pasienten skal være informert om behandlingsmuligheter som foreligger både når det gjelder onkologisk behandling og tiltak for å lindre plager.
Lege ved behandlende avdeling har ansvar for god informasjon til pasienten samt å sende epikrise med tilstrekkelig informasjon til fastlege/henvisende lege.
Pasientansvarlig lege vil avhengig av sykehusets struktur være kirurg, endokrinolog, nukleærmedisiner eller onkolog.
Støttebehandling og sykepleie/seneffekter
Sist faglig oppdatert: 29.07.2016
Det skal være spesielt fokus på utvikling av seneffekter etter behandling.
Håndtering av tilbakefall
Sist faglig oppdatert: 29.07.2016
Ved tilbakefall av kreftsykdom (lokalt eller regionalt residiv, eller fjernmetastaser) etter tidligere avsluttet behandling henvises pasienten ikke til nytt pakkeforløp. Imidlertid må pasienten ivaretas etter de samme prinsipper som er i pakkeforløpene. Ved mistanke om nyoppstått kreft skal derimot pasienten henvises til nytt pakkeforløp.
Er det svært usikkert om tilbakefall/metastaser kommer fra tidligere skjoldbruskkjertelkreft, kan pasienten henvises Pakkeforløp for metastaser med ukjent utgangspunkt.
Ved mistanke om tilbakefall hos pasient etter kurativ behandling skal pasienten informeres om dette, samt hvordan videre utredning planlegges. Ansvaret for informasjon til pasienten og for start av relevant utredning vil være den instans/avdeling som har ansvaret for pasienten på dette tidspunkt.
Sykehuset skal iverksette utredning og behandling etter retningslinjer skissert i de nasjonale handlingsprogram.
Rehabilitering
Sist faglig oppdatert: 29.07.2016
Det vurderes individuelt om pasienten har behov for kontakt med ernæringsfysiolog, fysioterapeut eller andre relevante fagpersoner.
Palliasjon
Sist faglig oppdatert: 29.07.2016
Palliative tiltak er sentrale for en del pasienter.
Den palliative innsats retter seg mot belastende symptomer på grunn av sykdom eller behandling.
Kontroll
Sist faglig oppdatert: 29.07.2016
Kontroll foretas avhengig av tumor, tumorstadium og risikogruppe. Kontrollene foregår vanligvis der pasienten er operert og diskuteres ved behov på MDT- møter. Kontrollene overføres etterhvert til lokalsykehus og senere til fastlege. Det henvises til Nasjonalt handlingsprogram.
Ved DTC foretas første kontroll vanligvis ni til 12 måneder etter avsluttet primærbehandling. Individuell tilpasning kan være nødvendig.
Ved MTC kan det være nødvendig å kontrollere tumormarkør oftere, for eksempel etter tre eller seks måneder.
Pasienter med lavt differensiert thyroideacancer, PDTC, og anaplastiskthyroideacancer, ATC,har dårlig prognose og bør kontrolleres etter individuell vurdering.
Kontrollene omfatter vanligvis klinisk undersøkelse, blodprøver og ultralyd. I enkelte tilfeller kan det være ønskelig å gjøre mer omfattende utredning, for eksempel jodscintigrafi eller PET. Kontrollene utføres for å oppdage residiv tidlig og for å tilpasse substitusjons- eller suppresjonsbehandling.
Ansvarlig
Sist faglig oppdatert: 01.08.2016
Lege ved behandlende avdeling er ansvarlig.
I noen tilfeller kan oppfølgingen etter en bestemt tidsperiode overlates til fastlegen.
Informasjon og dialog med pasienten
Sist faglig oppdatert: 29.07.2016
Pasienten skal være informert om behandlingsmuligheter som foreligger både når det gjelder onkologisk behandling og tiltak for å lindre plager.
Lege ved behandlende avdeling har ansvar for god informasjon til pasienten samt å sende epikrise med tilstrekkelig informasjon til fastlege/henvisende lege.
Pasientansvarlig lege vil avhengig av sykehusets struktur være kirurg, endokrinolog, nukleærmedisiner eller onkolog.
Støttebehandling og sykepleie/seneffekter
Sist faglig oppdatert: 29.07.2016
Det skal være spesielt fokus på utvikling av seneffekter etter behandling.
Håndtering av tilbakefall
Sist faglig oppdatert: 29.07.2016
Ved tilbakefall av kreftsykdom (lokalt eller regionalt residiv, eller fjernmetastaser) etter tidligere avsluttet behandling henvises pasienten ikke til nytt pakkeforløp. Imidlertid må pasienten ivaretas etter de samme prinsipper som er i pakkeforløpene. Ved mistanke om nyoppstått kreft skal derimot pasienten henvises til nytt pakkeforløp.
Er det svært usikkert om tilbakefall/metastaser kommer fra tidligere skjoldbruskkjertelkreft, kan pasienten henvises Pakkeforløp for metastaser med ukjent utgangspunkt.
Ved mistanke om tilbakefall hos pasient etter kurativ behandling skal pasienten informeres om dette, samt hvordan videre utredning planlegges. Ansvaret for informasjon til pasienten og for start av relevant utredning vil være den instans/avdeling som har ansvaret for pasienten på dette tidspunkt.
Sykehuset skal iverksette utredning og behandling etter retningslinjer skissert i de nasjonale handlingsprogram.
Rehabilitering
Sist faglig oppdatert: 29.07.2016
Det vurderes individuelt om pasienten har behov for kontakt med ernæringsfysiolog, fysioterapeut eller andre relevante fagpersoner.
Palliasjon
Sist faglig oppdatert: 29.07.2016
Palliative tiltak er sentrale for en del pasienter.
Den palliative innsats retter seg mot belastende symptomer på grunn av sykdom eller behandling.
Forløpstider i pakkeforløp for skjoldbruskkjertelkreft
Sist faglig oppdatert: 20.07.2016
Tabellen viser forløpstidene i pakkeforløpet.
Forløpstidene er en rettesnor. Fortsatt er det lovmessige grunnlaget pasientrettighetsloven §2-2 og forskrift om prioritering av helsetjenester.
| Forløpsbeskrivelse | Forløpstid | |
| Fra henvisning mottatt til første fremmøte utredende avdeling | 10 kalenderdager | |
| Fra første fremmøte i utredende avdeling til avsluttet utredning (beslutning tas) | 10 kalenderdager | |
| Fra avsluttet utredning til start behandling | Kirurgisk behandling | 21 kalenderdager |
| Fra henvisning mottatt til start behandling | Kirurgisk behandling | 41 kalenderdager |
Ved alarmsymptomer, hos barn <18 år og ved anaplastisk cancer skal utredning og behandling starte raskere.
Registrering av koder i pakkeforløp for skjoldbruskkjertelkreft
Start pakkeforløp
Sist faglig oppdatert: 20.07.2016
Kode for start av Pakkeforløp for skjoldbruskkjertelkreft skal registreres på dato når:
- Henvisning merket "Pakkeforløp" mottas i spesialisthelsetjenesten.
- Henvisning som oppfyller kravene til pakkeforløp, men ikke er merket "Pakkeforløp", er mottatt i spesialisthelsetjenesten.
- Begrunnet mistanke om kreft oppstår eller det påvises kreft i spesialisthelsetjenesten, og dette dokumenteres i journalen til pasienten.
Registreringen skal skje i offentlig sykehus, inkludert private ideelle sykehus. Det er vanligvis den kliniske sykehusavdeling som koder start pakkeforløp. Det skal løpende dokumenteres i pasientens journal at pasienten er inkludert i Pakkeforløp for skjoldbruskkjertelkreft.
Det skal registreres:
| Kode | Kodebeskrivelse |
| A37A | Start pakkeforløp - henvisning mottatt |
Utredning start
Sist faglig oppdatert: 20.07.2016
Pasientens første fremmøte til utredning i Pakkeforløp skjoldbruskkjertelkreft skal registreres i pasientadministrativt system. Første fremmøte kan være
a) oppmøte i sykehus (poliklinikk, innleggelse eller bildediagnostisk undersøkelse)
b) oppmøte hos avtalespesialist
Hvis avtalespesialister er gitt en rolle i utredning og eventuell behandling av pasienter i dette pakkeforløpet, må tilsvarende registrering og rapportering til NPR gjøres. Sykehuset har ansvar for at denne kodingen skjer.
Det skal registreres:
| Kode | Kodebeskrivelse |
| A37S | Utredning start - første fremmøte |
Overføring til annet helseforetak/sykehus
Sist faglig oppdatert: 20.07.2016
Er en pasient i pakkeforløp og overføres til et annet helseforetak/sykehus for videre utredning eller start av behandling, kodes:
| Kode | Kodebeskrivelse |
| A37O | Overført til et annet helseforetak/sykehus |
Koden brukes når ansvaret for pasienten overføres mellom sykehusene. Koding for overføring av pasient mellom helseforetak/sykehus registreres på dagen henvisning (brev, faks, telefon, elektronisk) oversendes. Koden skal ikke brukes hvis pasienten kun henvises til en spesiell undersøkelse, eller for å innhente et råd, uten at behandlingsansvaret overføres mellom helseforetak/sykehus.
Klinisk beslutning
Sist faglig oppdatert: 28.02.2017
Når utredningen er ferdig og det er tatt beslutning om sykdomstilstand og om pasientens behandling (i de tilfeller der det er påvist skjoldbruskkjertelkreft), skal avdelingen registrere en av følgende koder:
| Kode | Kodebeskrivelse |
| A37CK | Klinisk beslutning - Påvist skjoldbruskkjertelkreft og behandling besluttet |
| A37CM | Klinisk beslutning - Påvist eller mistanke om annen kreftsykdom |
| A37CA | Klinisk beslutning - Påvist eller mistanke om annen sykdom enn kreft |
| A37CI | Klinisk beslutning - Ikke påvist sykdom |
Registrering skjer fortrinnsvis når endelig beslutning om behandling tas i samråd med pasienten.
Behandling start
Sist faglig oppdatert: 24.07.2015
Når beslutning om behandling er tatt, skal pasienten settes opp til behandling innen de angitte forløpstider. På første behandlingsdag skal kode for behandling registreres. Dette gjelder både om behandlingen regnes som hovedbehandling, eller som neoadjuvant behandling. Hvis det dreier seg om overvåking uten behandling eller ingen behandling, skal registreringen av denne beslutningen kodes på dato for samtale med pasienten.
Følgende koder skal benyttes:
| Kode | Kodebeskrivelse |
| A37FK | Behandling start - Kirurgisk behandling |
| A37FM | Behandling start - Medikamentell behandling |
| A37FS | Behandling start - Strålebehandling |
| A37FL | Behandling start - Symptomlindrende behandling |
| A37FO | Behandling start - Overvåking uten behandling |
| A37FI | Behandling start - Ingen behandling |
Pakkeforløp slutt
Sist faglig oppdatert: 28.02.2017
Dersom pakkeforløp avbrytes ved at pasienten ikke ønsker ytterligere utredning eller behandling/utredning eller behandling ønskes i utlandet eller ved privat klinikk (når denne ikke er en definert del av pakkeforløpet)/eller ved død skal avdelingen registrere:
| Kode | Kodebeskrivelse |
| A37X | Avslutning av pakkeforløp |
Koden registreres når det tas beslutning om at Pakkeforløp for skjoldbruskkjertelkreft avbrytes.
Start pakkeforløp
Sist faglig oppdatert: 20.07.2016
Kode for start av Pakkeforløp for skjoldbruskkjertelkreft skal registreres på dato når:
- Henvisning merket "Pakkeforløp" mottas i spesialisthelsetjenesten.
- Henvisning som oppfyller kravene til pakkeforløp, men ikke er merket "Pakkeforløp", er mottatt i spesialisthelsetjenesten.
- Begrunnet mistanke om kreft oppstår eller det påvises kreft i spesialisthelsetjenesten, og dette dokumenteres i journalen til pasienten.
Registreringen skal skje i offentlig sykehus, inkludert private ideelle sykehus. Det er vanligvis den kliniske sykehusavdeling som koder start pakkeforløp. Det skal løpende dokumenteres i pasientens journal at pasienten er inkludert i Pakkeforløp for skjoldbruskkjertelkreft.
Det skal registreres:
| Kode | Kodebeskrivelse |
| A37A | Start pakkeforløp - henvisning mottatt |
Utredning start
Sist faglig oppdatert: 20.07.2016
Pasientens første fremmøte til utredning i Pakkeforløp skjoldbruskkjertelkreft skal registreres i pasientadministrativt system. Første fremmøte kan være
a) oppmøte i sykehus (poliklinikk, innleggelse eller bildediagnostisk undersøkelse)
b) oppmøte hos avtalespesialist
Hvis avtalespesialister er gitt en rolle i utredning og eventuell behandling av pasienter i dette pakkeforløpet, må tilsvarende registrering og rapportering til NPR gjøres. Sykehuset har ansvar for at denne kodingen skjer.
Det skal registreres:
| Kode | Kodebeskrivelse |
| A37S | Utredning start - første fremmøte |
Overføring til annet helseforetak/sykehus
Sist faglig oppdatert: 20.07.2016
Er en pasient i pakkeforløp og overføres til et annet helseforetak/sykehus for videre utredning eller start av behandling, kodes:
| Kode | Kodebeskrivelse |
| A37O | Overført til et annet helseforetak/sykehus |
Koden brukes når ansvaret for pasienten overføres mellom sykehusene. Koding for overføring av pasient mellom helseforetak/sykehus registreres på dagen henvisning (brev, faks, telefon, elektronisk) oversendes. Koden skal ikke brukes hvis pasienten kun henvises til en spesiell undersøkelse, eller for å innhente et råd, uten at behandlingsansvaret overføres mellom helseforetak/sykehus.
Klinisk beslutning
Sist faglig oppdatert: 28.02.2017
Når utredningen er ferdig og det er tatt beslutning om sykdomstilstand og om pasientens behandling (i de tilfeller der det er påvist skjoldbruskkjertelkreft), skal avdelingen registrere en av følgende koder:
| Kode | Kodebeskrivelse |
| A37CK | Klinisk beslutning - Påvist skjoldbruskkjertelkreft og behandling besluttet |
| A37CM | Klinisk beslutning - Påvist eller mistanke om annen kreftsykdom |
| A37CA | Klinisk beslutning - Påvist eller mistanke om annen sykdom enn kreft |
| A37CI | Klinisk beslutning - Ikke påvist sykdom |
Registrering skjer fortrinnsvis når endelig beslutning om behandling tas i samråd med pasienten.
Behandling start
Sist faglig oppdatert: 24.07.2015
Når beslutning om behandling er tatt, skal pasienten settes opp til behandling innen de angitte forløpstider. På første behandlingsdag skal kode for behandling registreres. Dette gjelder både om behandlingen regnes som hovedbehandling, eller som neoadjuvant behandling. Hvis det dreier seg om overvåking uten behandling eller ingen behandling, skal registreringen av denne beslutningen kodes på dato for samtale med pasienten.
Følgende koder skal benyttes:
| Kode | Kodebeskrivelse |
| A37FK | Behandling start - Kirurgisk behandling |
| A37FM | Behandling start - Medikamentell behandling |
| A37FS | Behandling start - Strålebehandling |
| A37FL | Behandling start - Symptomlindrende behandling |
| A37FO | Behandling start - Overvåking uten behandling |
| A37FI | Behandling start - Ingen behandling |
Pakkeforløp slutt
Sist faglig oppdatert: 28.02.2017
Dersom pakkeforløp avbrytes ved at pasienten ikke ønsker ytterligere utredning eller behandling/utredning eller behandling ønskes i utlandet eller ved privat klinikk (når denne ikke er en definert del av pakkeforløpet)/eller ved død skal avdelingen registrere:
| Kode | Kodebeskrivelse |
| A37X | Avslutning av pakkeforløp |
Koden registreres når det tas beslutning om at Pakkeforløp for skjoldbruskkjertelkreft avbrytes.
Om pakkeforløpet
Sist faglig oppdatert: 01.08.2016
Nasjonal kreftstrategi 2013-2017 er ett av fem hovedmål for kreftomsorgen: «Norge skal bli et foregangsland for gode pasientforløp». Standardiserte pasientforløp, Pakkeforløp for kreft, skal bidra til å heve kvaliteten på norsk kreftomsorg og legge grunnlaget for mer forutsigbarhet for pasientene.
Videre er målet å bedre samhandling mellom fastlegene og spesialisthelsetjenesten, mellom helseforetakene og internt i det enkelte foretak. Innføring av Pakkeforløp for kreft skal bidra til rask diagnostikk og behandling uten ikke-medisinsk begrunnet ventetid slik at pasientene opplever et helhetlig, godt organisert og forutsigbart forløp.
Helsedirektoratet fikk i februar 2014 i oppdrag fra Helse- og omsorgsdepartementet å utarbeide Pakkeforløp for kreft og diagnoseveiledere for fastlegene etter modell fra Danmark. Helsedirektoratet har i samarbeid med 21 arbeidsgrupper med til sammen rundt 200 fagpersoner fra helseforetakene, fastleger og brukere utarbeidet 28 pakkeforløp for kreft , diagnoseveiledere, kodeveiledere og pasientinformasjon. Pakkeforløpsbeskrivelser, diagnoseveiledere, kodeveiledere og pasientinformasjon er gjennomgått og revidert i 2016 av Helsedirektoratet, i samarbeid med fagmiljøene og pasientorganisasjoner.
Pakkeforløpene er nasjonale standardiserte pasientforløp som er faglig baserte og normgivende. Pakkeforløpene er basert på de nasjonale handlingsprogrammene med retningslinjer for diagnostikk, behandling og oppfølging av kreft.
Med utgangspunkt i pakkeforløpet skal et individuelt forløp for hver enkelt pasient tilrettelegges. Målgruppen for beskrivelsene av pakkeforløp er primært helsepersonell, ledere, administratorer og beslutningstakere på ulike nivåer i helsetjenesten, og eventuelt andre.
Helsedirektoratet vil takke alle som har bidratt i arbeidet.
Bjørn Guldvog
Helsedirektør
Arbeidsgruppens sammensetning
- Michael Brauckhoff (leder til sept. 2014), kirurg, Haukeland universitetssykehus
- Trond Harder Paulsen (leder fra sept. 2014), kirurg, Oslo universitetssykehus
- Eva Sigstad, patolog, Oslo universitetssykehus
- Anne Turid Bjørnevik, onkolog, Haukeland universitetssykehus
- Olav Inge Håskjold, radiolog, Oslo universitetssykehus
- Rune Sundset, nukleærmedisiner, Universitetssykehuset Nord-Norge
- Terje Osnes, øre-nese-hals-lege, Oslo universitetssykehus
- Karoline Skedsmo, koordinator/sykepleier, Oslo universitetssykehus
- Line Christiansen, fastlege, Stavanger medisinske senter
- Linda Marie Å. Schjørlien, brukerrepresentant, Norsk Thyroideaforbund









