Pakkeforløp for livmorkreft
Introduksjon til pakkeforløp for livmorkreft
Sist faglig oppdatert: 29.04.2022
Generelt
Dette pakkeforløpet omhandler livmorkreft. Det diagnostiseres årlig rundt 770 nye tilfeller av livmorkreft. Sykdommen rammer i hovedsak eldre kvinner, men forekommer også hos premenopausale kvinner. Prevalensen av livmorkreft i 2013 var rundt 9600. Prognosen er god. Fem-års overlevelse er 84 prosent.
Nasjonalt handlingsprogram med retningslinjer for diagnostikk, behandling og oppfølging av gynekologisk kreft
Nasjonale faglige retningslinjer
Nasjonalt handlingsprogram med retningslinjer for diagnostikk, behandling og oppfølgning av pasienter med gynekologisk kreft er under arbeid og skal publiseres av Helsedirektoratet i løpet av 2016. Handlingsprogrammet vil bli publisert på helsedirektoratet.no og på helsebiblioteket.no.
Norsk forum for gynekologisk onkologi (NFGO) har publisert en veileder i gynekologisk onkologi. Veilederen finnes også på Den norske legeforening sine nettsider.
Forløpskoordinering
Koordinering av pasientforløpet skal sikre et effektivt forløp fra henvisning er mottatt i spesialisthelsetjenesten til oppstart behandling eller avsluttet pakkeforløp, uten unødvendig forsinkelse og med tett samarbeid mellom alle involverte avdelinger og aktører. Alle sykehus som utreder og behandler kreft skal ha forløpskoordinatorer som har tett og løpende kontakt med pasienten og involverte instanser.
Behandling av livmorkreft er i stor grad sentralisert til senter for gynekologisk kreft ved de fire regionssykehusene. Organiseringen i det enkelte helseforetak kan være forskjellig.
Multidisiplinært/tverrfaglig team (MDT)
Det multidisiplinære teamet på sykehus som utreder og behandler livmorkreft består av gynekologer med spesialutdanning i gynekologisk onkologi, forløpskoordinator, patolog, radiolog, onkolog med spesialutdanning i stråleterapi, og eventuelt gastrokirurg. Representanter fra andre avdelinger kan delta ved behov. Det avholdes tverrfaglige beslutningsmøter. Møtene sikrer kvalitetskontroll av utredning og behandling, samt planlegging av etterbehandling.
Informasjon og dialog med pasienten
Målet er at pasient og pårørende opplever god informasjon, involvering, medvirkning og dialog gjennom hele forløpet. Pasient og ansvarlig lege treffer i fellesskap beslutning om forløpet. Hvis pasienten ikke er i stand til å medvirke, involveres pårørende eller utpekt verge.
Kommunikasjonen med pasient og pårørende skal i alle sammenhenger baseres på respekt og empati. Informasjon og dialog skal skje på en hensynsfull måte og være tilpasset mottakerens individuelle forutsetninger, som for eksempel alder, sykdomsgrad, sosiale situasjon, språk, uttrykte ønsker og behov. Videre bør kommunikasjon med pasienten inkludere avklaring vedrørende forventninger om forløpet, inkludert medvirkning av pasient og pårørende. I den utstrekning pasienten ønsker det skal pårørende involveres gjennom hele pasientforløpet. Samtidig skal helsepersonellet være oppmerksomme på at pårørende også kan ha selvstendige behov som skal ivaretas og tas hensyn til.
Kommunikasjon og informasjon skal være konsistent og koordinert. Som en del av kommunikasjonen skal pasient og pårørende løpende involveres og informeres om undersøkelsesresultater og neste trinn i pakkeforløpet. Tolketjeneste benyttes ved behov.
Sykehusene skal, i samarbeid med aktuelle pasientforeninger, legge til rette for samtaler med godkjente likepersoner dersom kreftpasienter og/eller deres pårørende ønsker dette.
Pakkeforløp hjem for pasienter med kreft
Pakkeforløp hjem består av et tilbud om samtaler for å avdekke pasientens behov for tjenester og oppfølging som går utover selve kreftbehandlingen. Alle som får en kreftdiagnose inkluderes i Pakkeforløp hjem for pasienter med kreft.
Pakkeforløp hjem for pasienter med kreft innebærer en utdypning av hvordan pasientene bør følges opp etter klinisk beslutning og påbegynt kreftbehandling, og en utdyping av hvordan tjenestenivåene bør samhandle for å avdekke og følge opp pasientens behov for tjenester utover selve kreftbehandlingen. Alle kreftpasienter skal inkluderes i Pakkeforløp hjem når de har fått en kreftdiagnose, uavhengig av om de allerede er i et pakkeforløp for kreft eller ikke, og uavhengig av om behandlingsforløpet har en kurativ eller palliativ intensjon. Pasienter som får tilbakefall inkluderes i Pakkeforløp hjem, selv om de ikke inkluderes i pakkeforløpene for kreft.
Flytskjema
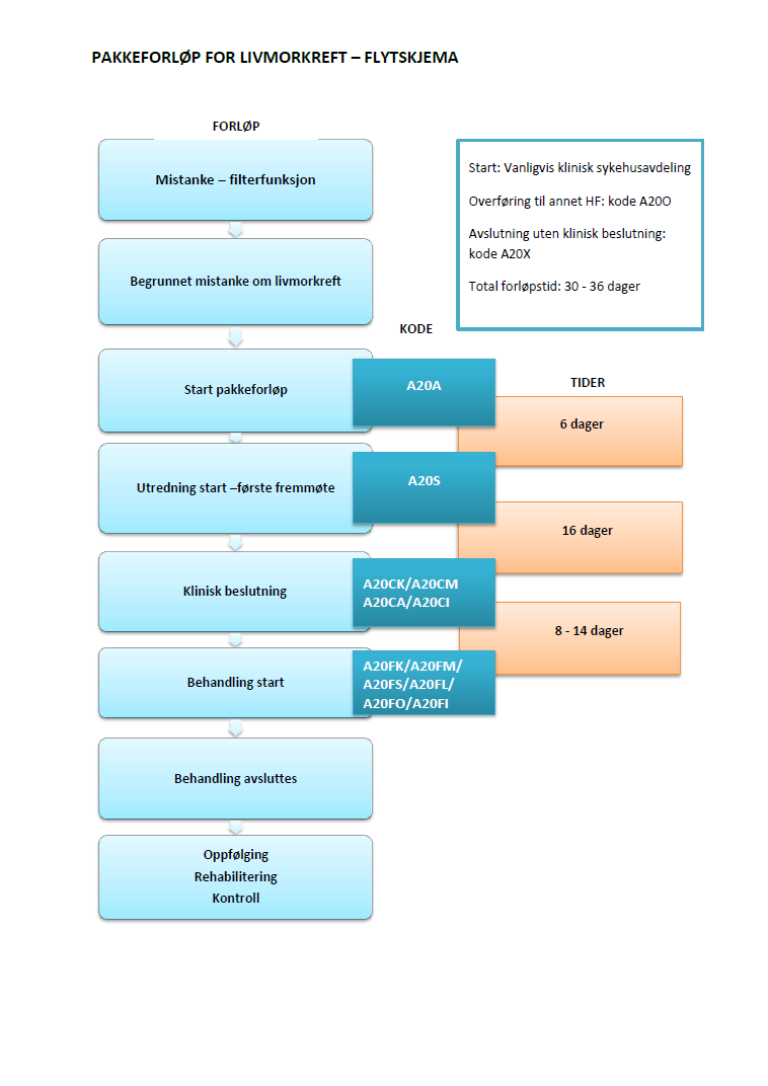
Inngang til pakkeforløp for livmorkreft
Risikogrupper
Sist faglig oppdatert: 17.04.2015
Risikofaktorer og risikogrupper for livmorkreft er:
- Overvekt, BMI>30 gir tre til fire ganger økt risiko
- Økt ensidig østrogenpåvirkning på livmorslimhinnen (PCO, Tamoxifenbehandling, anovulasjon, nullipara)
- Høyt blodtrykk
- Diabetes
- Genetikk (Lynch syndrom)
Mistanke
Sist faglig oppdatert: 17.04.2015
Mistanke om livmorkreft oppstår ved:
- Vaginalblødning etter overgangsalder
- Tilhører pasienten noen av risikogruppene, kan unormal blødning før overgangsalder gi grunnlag for undersøke
Filterfunksjon - gynekolog/gynekologisk avdeling
Sist faglig oppdatert: 09.07.2015
Fastlege eller andre som har mistanke om livmorkreft henviser til gynekolog/gynekologisk avdeling for vurdering av om det foreligger begrunnet mistanke om livmorkreft.
Gynekologisk avdeling/gynekolog gjør følgende undersøkelser:
- Gynekologisk undersøkelse
- Inspeksjon av vagina og livmorhals
- Måling av livmorslimhinnetykkelse ved ultralyd
- Vevsprøve fra livmorslimhinne og eventuelt mistenkelige områder på livmorhals og vagina
- Samlet klinisk vurdering av gynekolog
Begrunnet mistanke - kriterier for henvisning til pakkeforløp
Sist faglig oppdatert: 17.04.2015
Påvist forstadier til livmorkreft eller livmorkreft i vevsprøve gir begrunnet mistanke og pasienten henvises til Pakkeforløp for livmorkreft.
Henvisning til pakkeforløp
Sist faglig oppdatert: 17.04.2015
Henvisningen skal inneholde opplysninger om hva som gir begrunnet mistanke om kreft. I tillegg skal henvisningen inneholde kliniske opplysninger tilsvarende full anamnese og status presens.
Henvisningen skal tydelig merkes Pakkeforløp for livmorkreft og sendes elektronisk (klart å foretrekke) eller formidles telefonisk (unntaksvis) etterfulgt av henvisning på papir (faks eller post).
Henvisningen sendes til Gynekologisk avdeling i offentlig sykehus (lokalsykehus eller regionsykehus ut fra gjeldende funksjonsfordeling).
Informasjon og dialog med pasienten
Sist faglig oppdatert: 17.04.2015
Legen som henviser til Pakkeforløp for livmorkreft skal ved henvisning informere pasienten om
- Den begrunnede mistanken om livmorkreft
- Hva henvisning til pakkeforløp innebærer
Registrering
Sist faglig oppdatert: 19.07.2016
Kode for start av Pakkeforløp for livmorkreft skal registreres på dato når:
- Henvisning merket "Pakkeforløp" mottas i spesialisthelsetjenesten.
- Henvisning som oppfyller kravene til pakkeforløp, men ikke er merket "Pakkeforløp", er mottatt i spesialisthelsetjenesten.
- Begrunnet mistanke om kreft oppstår eller det påvises kreft i spesialisthelsetjenesten, og dette dokumenteres i journalen til pasienten.
Registreringen skal skje i offentlig sykehus, inkludert private ideelle sykehus. Det er vanligvis den kliniske sykehusavdeling som koder start pakkeforløp. Det skal løpende dokumenteres i pasientens journal at pasienten er inkludert i Pakkeforløp for livmorkreft.
Det skal registreres:
| Kode | Kodebeskrivelse |
| A20A | Start pakkeforløp - henvisning mottatt |
Forløpstid
Sist faglig oppdatert: 30.04.2015
| Forløpsbeskrivelse | Forløpstid |
| Fra henvisning mottatt til første fremmøte utredende avdeling | 6 kalenderdager |
Risikogrupper
Sist faglig oppdatert: 17.04.2015
Risikofaktorer og risikogrupper for livmorkreft er:
- Overvekt, BMI>30 gir tre til fire ganger økt risiko
- Økt ensidig østrogenpåvirkning på livmorslimhinnen (PCO, Tamoxifenbehandling, anovulasjon, nullipara)
- Høyt blodtrykk
- Diabetes
- Genetikk (Lynch syndrom)
Mistanke
Sist faglig oppdatert: 17.04.2015
Mistanke om livmorkreft oppstår ved:
- Vaginalblødning etter overgangsalder
- Tilhører pasienten noen av risikogruppene, kan unormal blødning før overgangsalder gi grunnlag for undersøke
Filterfunksjon - gynekolog/gynekologisk avdeling
Sist faglig oppdatert: 09.07.2015
Fastlege eller andre som har mistanke om livmorkreft henviser til gynekolog/gynekologisk avdeling for vurdering av om det foreligger begrunnet mistanke om livmorkreft.
Gynekologisk avdeling/gynekolog gjør følgende undersøkelser:
- Gynekologisk undersøkelse
- Inspeksjon av vagina og livmorhals
- Måling av livmorslimhinnetykkelse ved ultralyd
- Vevsprøve fra livmorslimhinne og eventuelt mistenkelige områder på livmorhals og vagina
- Samlet klinisk vurdering av gynekolog
Begrunnet mistanke - kriterier for henvisning til pakkeforløp
Sist faglig oppdatert: 17.04.2015
Påvist forstadier til livmorkreft eller livmorkreft i vevsprøve gir begrunnet mistanke og pasienten henvises til Pakkeforløp for livmorkreft.
Henvisning til pakkeforløp
Sist faglig oppdatert: 17.04.2015
Henvisningen skal inneholde opplysninger om hva som gir begrunnet mistanke om kreft. I tillegg skal henvisningen inneholde kliniske opplysninger tilsvarende full anamnese og status presens.
Henvisningen skal tydelig merkes Pakkeforløp for livmorkreft og sendes elektronisk (klart å foretrekke) eller formidles telefonisk (unntaksvis) etterfulgt av henvisning på papir (faks eller post).
Henvisningen sendes til Gynekologisk avdeling i offentlig sykehus (lokalsykehus eller regionsykehus ut fra gjeldende funksjonsfordeling).
Informasjon og dialog med pasienten
Sist faglig oppdatert: 17.04.2015
Legen som henviser til Pakkeforløp for livmorkreft skal ved henvisning informere pasienten om
- Den begrunnede mistanken om livmorkreft
- Hva henvisning til pakkeforløp innebærer
Registrering
Sist faglig oppdatert: 19.07.2016
Kode for start av Pakkeforløp for livmorkreft skal registreres på dato når:
- Henvisning merket "Pakkeforløp" mottas i spesialisthelsetjenesten.
- Henvisning som oppfyller kravene til pakkeforløp, men ikke er merket "Pakkeforløp", er mottatt i spesialisthelsetjenesten.
- Begrunnet mistanke om kreft oppstår eller det påvises kreft i spesialisthelsetjenesten, og dette dokumenteres i journalen til pasienten.
Registreringen skal skje i offentlig sykehus, inkludert private ideelle sykehus. Det er vanligvis den kliniske sykehusavdeling som koder start pakkeforløp. Det skal løpende dokumenteres i pasientens journal at pasienten er inkludert i Pakkeforløp for livmorkreft.
Det skal registreres:
| Kode | Kodebeskrivelse |
| A20A | Start pakkeforløp - henvisning mottatt |
Forløpstid
Sist faglig oppdatert: 30.04.2015
| Forløpsbeskrivelse | Forløpstid |
| Fra henvisning mottatt til første fremmøte utredende avdeling | 6 kalenderdager |
Utredning av livmorkreft
Utredning
Sist faglig oppdatert: 17.04.2015
Undersøkelsene har som formål å sikre diagnose og kartlegge sykdomsutbredelse.
- CT abdomen/bekken/thorax og MR bekken, hvis dette ikke er utført
- Biopsi hvis dette ikke er utført
- Vurdere innhenting av tidligere bildediagnostikk, histologiske/cytologiske svar og preparater
- Anamnese og orienterende blodprøver
- Generell organstatus og eventuelt henvisning til kardiolog, indremedisiner, og anestesilege for preoperativ vurdering av komorbiditet
Fastsettelse av diagnose og stadieinndeling
Sist faglig oppdatert: 17.04.2015
Endelig diagnose og stadieinndeling foreligger etter operasjon eller etter vevsprøvesvar og radiologiske undersøkelser hvis pasienten ikke opereres. Stadieinndeling gjøres i henhold til FIGO-klassifikasjon (The International Federation of Gynecology and Obstetrics).
Støttebehandling og sykepleie
Sist faglig oppdatert: 17.04.2015
Det vurderes eventuelt behov for næringstilskudd, fysioterapi, smertestillende behandling, lindrende behandling, eventuelt psykososial støtte.
Informasjon og dialog med pasienten
Sist faglig oppdatert: 29.04.2022
Pasient og eventuelt pårørende skal ha samtale med lege om planlagt utredningsforløp, og om planlagt behandling når utredningen er ferdig og beslutning om behandling er tatt i tverrfaglig møte (MDT-møte). Endelig avgjørelse om behandling tas i samråd med pasienten. Pasienten informeres også om hvor de kan ta kontakt ved spørsmål.
Utredende gynekolog har ansvar for informasjon om diagnosen. Forløpskoordinator holder pasient orientert om forløpet.
Pasienten tilbys også en samtale med en behovskartlegging som går utover selve kreftbehandlingen, jf. Pakkeforløp hjem for pasienter med kreft.
Klinisk beslutning
Sist faglig oppdatert: 28.02.2017
Beslutning om anbefalt behandling tas primært i et tverrfaglig møte/MDT-møte, men kan unntaksvis tas uten et slikt tverrfaglig møte. Endelig beslutning om behandling tas i samråd med pasienten.
Ansvarlig
Sist faglig oppdatert: 09.07.2015
Gynekologisk avdeling i offentlig sykehus, regionalt kreftsenter eller lokalsykehus er ansvarlig for utredningen. Tverrfaglig/MDT-møte fastsetter diagnose og beslutter anbefalt behandling.
Registrering
Sist faglig oppdatert: 28.02.2017
Utredning start
Pasientens første fremmøte til utredning i Pakkeforløp for livmorkreft skal registreres i pasientadministrativt system. Første fremmøte kan være:
a) oppmøte i sykehus (poliklinikk, innleggelse eller bildediagnostisk undersøkelse)
b) oppmøte hos avtalespesialist
Hvis avtalespesialister er gitt en rolle i utredning og eventuell behandling av pasienter i dette pakkeforløpet, må tilsvarende registrering og rapportering til NPR gjøres. Sykehuset har ansvar for at denne kodingen skjer.
Det skal registreres:
| Kode | Kodebeskrivelse |
| A20S | Utredning start – første fremmøte |
Overføring til annet helseforetak/sykehus
Er en pasient i pakkeforløp og overføres til et annet helseforetak/sykehus for videre utredning eller start av behandling, kodes:
| Kode | Kodebeskrivelse |
| A20O | Overført til et annet helseforetak/sykehus |
Koden brukes når ansvaret for pasienten overføres mellom sykehusene. Koding for overføring av pasient mellom helseforetak/sykehus registreres på dagen henvisning (brev, faks, telefon, elektronisk) oversendes. Koden skal ikke brukes hvis pasienten kun henvises til en spesiell undersøkelse, eller for å innhente et råd, uten at behandlingsansvaret overføres mellom helseforetak/sykehus.
Klinisk beslutning
Når utredningen er ferdig, og det er tatt beslutning om sykdomstilstand og om pasientens behandling (i de tilfeller det er påvist kreft), skal avdelingen registrere en av følgende koder:
| Kode | Kodebeskrivelse |
| A20CK | Klinisk beslutning – Påvist livmorkreft og behandling besluttet |
| A20CM | Klinisk beslutning – Påvist eller mistanke om annen kreftsykdom |
| A20CA | Klinisk beslutning – Påvist eller mistanke om annen sykdom enn kreft |
| A20CI | Klinisk beslutning – Ikke påvist sykdom |
Registrering skjer fortrinnsvis når endelig beslutning om behandling tas i samråd med pasienten.
Forløpstid
Sist faglig oppdatert: 30.04.2015
| Forløpsbeskrivelse | Forløpstid |
| Fra første fremmøte i utredende avdeling til avsluttet utredning (beslutning tas) | 16 kalenderdager |
Utredning
Sist faglig oppdatert: 17.04.2015
Undersøkelsene har som formål å sikre diagnose og kartlegge sykdomsutbredelse.
- CT abdomen/bekken/thorax og MR bekken, hvis dette ikke er utført
- Biopsi hvis dette ikke er utført
- Vurdere innhenting av tidligere bildediagnostikk, histologiske/cytologiske svar og preparater
- Anamnese og orienterende blodprøver
- Generell organstatus og eventuelt henvisning til kardiolog, indremedisiner, og anestesilege for preoperativ vurdering av komorbiditet
Fastsettelse av diagnose og stadieinndeling
Sist faglig oppdatert: 17.04.2015
Endelig diagnose og stadieinndeling foreligger etter operasjon eller etter vevsprøvesvar og radiologiske undersøkelser hvis pasienten ikke opereres. Stadieinndeling gjøres i henhold til FIGO-klassifikasjon (The International Federation of Gynecology and Obstetrics).
Støttebehandling og sykepleie
Sist faglig oppdatert: 17.04.2015
Det vurderes eventuelt behov for næringstilskudd, fysioterapi, smertestillende behandling, lindrende behandling, eventuelt psykososial støtte.
Informasjon og dialog med pasienten
Sist faglig oppdatert: 29.04.2022
Pasient og eventuelt pårørende skal ha samtale med lege om planlagt utredningsforløp, og om planlagt behandling når utredningen er ferdig og beslutning om behandling er tatt i tverrfaglig møte (MDT-møte). Endelig avgjørelse om behandling tas i samråd med pasienten. Pasienten informeres også om hvor de kan ta kontakt ved spørsmål.
Utredende gynekolog har ansvar for informasjon om diagnosen. Forløpskoordinator holder pasient orientert om forløpet.
Pasienten tilbys også en samtale med en behovskartlegging som går utover selve kreftbehandlingen, jf. Pakkeforløp hjem for pasienter med kreft.
Klinisk beslutning
Sist faglig oppdatert: 28.02.2017
Beslutning om anbefalt behandling tas primært i et tverrfaglig møte/MDT-møte, men kan unntaksvis tas uten et slikt tverrfaglig møte. Endelig beslutning om behandling tas i samråd med pasienten.
Ansvarlig
Sist faglig oppdatert: 09.07.2015
Gynekologisk avdeling i offentlig sykehus, regionalt kreftsenter eller lokalsykehus er ansvarlig for utredningen. Tverrfaglig/MDT-møte fastsetter diagnose og beslutter anbefalt behandling.
Registrering
Sist faglig oppdatert: 28.02.2017
Utredning start
Pasientens første fremmøte til utredning i Pakkeforløp for livmorkreft skal registreres i pasientadministrativt system. Første fremmøte kan være:
a) oppmøte i sykehus (poliklinikk, innleggelse eller bildediagnostisk undersøkelse)
b) oppmøte hos avtalespesialist
Hvis avtalespesialister er gitt en rolle i utredning og eventuell behandling av pasienter i dette pakkeforløpet, må tilsvarende registrering og rapportering til NPR gjøres. Sykehuset har ansvar for at denne kodingen skjer.
Det skal registreres:
| Kode | Kodebeskrivelse |
| A20S | Utredning start – første fremmøte |
Overføring til annet helseforetak/sykehus
Er en pasient i pakkeforløp og overføres til et annet helseforetak/sykehus for videre utredning eller start av behandling, kodes:
| Kode | Kodebeskrivelse |
| A20O | Overført til et annet helseforetak/sykehus |
Koden brukes når ansvaret for pasienten overføres mellom sykehusene. Koding for overføring av pasient mellom helseforetak/sykehus registreres på dagen henvisning (brev, faks, telefon, elektronisk) oversendes. Koden skal ikke brukes hvis pasienten kun henvises til en spesiell undersøkelse, eller for å innhente et råd, uten at behandlingsansvaret overføres mellom helseforetak/sykehus.
Klinisk beslutning
Når utredningen er ferdig, og det er tatt beslutning om sykdomstilstand og om pasientens behandling (i de tilfeller det er påvist kreft), skal avdelingen registrere en av følgende koder:
| Kode | Kodebeskrivelse |
| A20CK | Klinisk beslutning – Påvist livmorkreft og behandling besluttet |
| A20CM | Klinisk beslutning – Påvist eller mistanke om annen kreftsykdom |
| A20CA | Klinisk beslutning – Påvist eller mistanke om annen sykdom enn kreft |
| A20CI | Klinisk beslutning – Ikke påvist sykdom |
Registrering skjer fortrinnsvis når endelig beslutning om behandling tas i samråd med pasienten.
Forløpstid
Sist faglig oppdatert: 30.04.2015
| Forløpsbeskrivelse | Forløpstid |
| Fra første fremmøte i utredende avdeling til avsluttet utredning (beslutning tas) | 16 kalenderdager |
Behandling av livmorkreft
Hovedgrupper av behandlingsforløp
Sist faglig oppdatert: 09.07.2015
Livmorkreft deles inn i grupper etter prognose. 75 prosent diagnostiseres i tidlig stadium og kan kureres med enkel operasjon:
- Lavrisiko gruppe: endometroid adenocarcinom stadium IA grad1-2
Lavrisikogruppen har som oftest god prognose, og kan kureres med enkel operasjon på lokal gynekologisk avdeling etter gjeldende funksjonsdeling i aktuell helseregion.
- Middels risiko gruppe: endometroid adenokarsinom stadium IB grad 1–2 samt stadium IA grad 3
- Høyrisiko gruppe: klarcellet, serøst og udifferensiert karsinom, karsinosarkom
Høyrisiko- og middelsrisikogruppe krever vurdering og avansert behandling med kirurgi, cellegift og/eller strålebehandling på senter for gynekologisk kreft ved regionsykehuset.
Primær behandling
Sist faglig oppdatert: 17.04.2015
- Kirurgi er hovedmetoden i behandling av livmorkreft. For mer detaljert beskrivelse av behandling henvises til Nasjonalt handlingsprogram og gynekologisk veileder. Hvor omfattende inngrepet blir, er avhengig av type kreft og antatt stadium. Livmor med eggstokker og eggleder fjernes alltid. Lymfeknuter i bekken og paraaortalt fjernes hos høyrisikopasienter
- For noen pasienter gis cellegift før operasjon
- Strålebehandling som radikal behandling er svært sjeldent. Palliativ strålebehandling kan være aktuelt hos inoperable pasienter
Sekundærbehandling/tilleggsbehandling
Sist faglig oppdatert: 17.04.2015
Indikasjon for cellegift/ hormonbehandling eller strålebehandling er avhengig av stadium og vevsprøvesvar etter operasjon. Detaljer om behandling er beskrevet i Nasjonalt handlingsprogram og gynekologisk veileder.
De hyppigst oppståtte komplikasjoner
Sist faglig oppdatert: 17.04.2015
Etter kirurgi:
- Blødning
- Infeksjon eller andre komplikasjoner i operasjonssåret
- Komplikasjoner fra urinveier eller lunger
- Blodpropp
Etter cellegift:
Tretthet, kognitive problemer som konsentrasjonsproblemer, hormonelle problemer, nerveproblemer som nummenhet og prikking i hender og føtter, ledd- og bensmerter.
Etter strålebehandling:
Tretthet, bekkensmerter, mage-tarmproblemer, vannlatingsproblemer.
Støttebehandling og sykepleie
Sist faglig oppdatert: 19.07.2016
Koordinator følger opp at støttebehandling og sykepleie ivaretas ved behandlende avdeling. Ved eventuelle komplikasjoner må det sikres nær kontakt med behandlende avdeling eller lokalsykehus. Behov for næringstilskudd, fysioterapi, smertestillende behandling og lindrende behandling vurderes. Behov for psykososial støtte skal kartlegges og tilbys. Fastlegen er sentral i oppfølging av dette. Pasienten skal tilbys samtale med kreftsykepleier og kontakt med likeperson.
Pårørendes behov for informasjon skal også imøtekommes og nødvendige tiltak iverksettes.
Rehabilitering
Sist faglig oppdatert: 17.04.2015
Informasjon og dialog med pasienten
Sist faglig oppdatert: 29.04.2022
Når alle svar på undersøkelser foreligger og disse er vurdert i det multidisiplinære team-møte (MDT-møte), skal det gjennomføres samtale med pasienten og eventuelt pårørende om behandlingsmuligheter og behandlingstilbud. Videre drøftes tidsperspektivet i behandlingstilbudet, mulige bivirkninger, risiko for komplikasjoner og konsekvenser hvis pasienten ikke ønsker den anbefalte behandlingen. I samtalen avklares pasientens forventninger til forløpet, og pasientens livssituasjon, ressurser, behov og ønsker kartlegges. Pasienten oppfordres til å ha pårørende eller ledsager med til samtalen.
Pasienten tilbys også en samtale med en behovskartlegging som går utover selve kreftbehandlingen, jf. Pakkeforløp hjem for pasienter med kreft.
Ansvarlig
Gynekologisk avdeling ved behandlende lege har ansvaret for pasienten i den perioden pasienten er til behandling i avdelingen.
Registrering
Sist faglig oppdatert: 28.02.2017
Når beslutning om behandling er tatt, skal pasienten settes opp til behandling innen de angitte forløpstider. På første behandlingsdag skal kode for behandling registreres. Dette gjelder både om behandlingen regnes som hovedbehandling, eller som neoadjuvant behandling. Ved overvåking uten behandling eller ingen behandling, skal registreringen av denne beslutningen kodes på dato for samtale med pasienten. Følgende koder skal benyttes:
| Kode | Kodebeskrivelse |
| A20FK | Behandling start – Kirurgisk behandling |
| A20FM | Behandling start – Medikamentell behandling |
| A20FS | Behandling start – Strålebehandling |
| A20FL | Behandling start – Symptomlindrende behandling |
| A20FO | Behandling start – Overvåking uten behandling |
| A20FI | Behandling start – Ingen behandling |
Dersom pakkeforløp avbrytes ved at pasienten ikke ønsker ytterligere utredning eller behandling/utredning eller behandling ønskes i utlandet eller ved privat klinikk (når denne ikke er en definert del av pakkeforløpet)/eller ved død skal avdelingen registrere:
| Kode | Kodebeskrivelse |
| A20X | Avslutning av pakkeforløp |
Koden registreres når det tas beslutning om at Pakkeforløp for livmorkreft avbrytes.
Forløpstid
Sist faglig oppdatert: 07.07.2015
| Forløpsbeskrivelse | Behandling | Forløpstid |
| Fra avsluttet utredning til start behandling | Kirurgisk behandling | 14 kalenderdager |
| Fra avsluttet utredning til start behandling | Medikamentell behandling | 8 kalenderdager |
| Fra avsluttet utredning til start behandling | Strålebehandling | 14 kalenderdager |
Hovedgrupper av behandlingsforløp
Sist faglig oppdatert: 09.07.2015
Livmorkreft deles inn i grupper etter prognose. 75 prosent diagnostiseres i tidlig stadium og kan kureres med enkel operasjon:
- Lavrisiko gruppe: endometroid adenocarcinom stadium IA grad1-2
Lavrisikogruppen har som oftest god prognose, og kan kureres med enkel operasjon på lokal gynekologisk avdeling etter gjeldende funksjonsdeling i aktuell helseregion.
- Middels risiko gruppe: endometroid adenokarsinom stadium IB grad 1–2 samt stadium IA grad 3
- Høyrisiko gruppe: klarcellet, serøst og udifferensiert karsinom, karsinosarkom
Høyrisiko- og middelsrisikogruppe krever vurdering og avansert behandling med kirurgi, cellegift og/eller strålebehandling på senter for gynekologisk kreft ved regionsykehuset.
Primær behandling
Sist faglig oppdatert: 17.04.2015
- Kirurgi er hovedmetoden i behandling av livmorkreft. For mer detaljert beskrivelse av behandling henvises til Nasjonalt handlingsprogram og gynekologisk veileder. Hvor omfattende inngrepet blir, er avhengig av type kreft og antatt stadium. Livmor med eggstokker og eggleder fjernes alltid. Lymfeknuter i bekken og paraaortalt fjernes hos høyrisikopasienter
- For noen pasienter gis cellegift før operasjon
- Strålebehandling som radikal behandling er svært sjeldent. Palliativ strålebehandling kan være aktuelt hos inoperable pasienter
Sekundærbehandling/tilleggsbehandling
Sist faglig oppdatert: 17.04.2015
Indikasjon for cellegift/ hormonbehandling eller strålebehandling er avhengig av stadium og vevsprøvesvar etter operasjon. Detaljer om behandling er beskrevet i Nasjonalt handlingsprogram og gynekologisk veileder.
De hyppigst oppståtte komplikasjoner
Sist faglig oppdatert: 17.04.2015
Etter kirurgi:
- Blødning
- Infeksjon eller andre komplikasjoner i operasjonssåret
- Komplikasjoner fra urinveier eller lunger
- Blodpropp
Etter cellegift:
Tretthet, kognitive problemer som konsentrasjonsproblemer, hormonelle problemer, nerveproblemer som nummenhet og prikking i hender og føtter, ledd- og bensmerter.
Etter strålebehandling:
Tretthet, bekkensmerter, mage-tarmproblemer, vannlatingsproblemer.
Støttebehandling og sykepleie
Sist faglig oppdatert: 19.07.2016
Koordinator følger opp at støttebehandling og sykepleie ivaretas ved behandlende avdeling. Ved eventuelle komplikasjoner må det sikres nær kontakt med behandlende avdeling eller lokalsykehus. Behov for næringstilskudd, fysioterapi, smertestillende behandling og lindrende behandling vurderes. Behov for psykososial støtte skal kartlegges og tilbys. Fastlegen er sentral i oppfølging av dette. Pasienten skal tilbys samtale med kreftsykepleier og kontakt med likeperson.
Pårørendes behov for informasjon skal også imøtekommes og nødvendige tiltak iverksettes.
Rehabilitering
Sist faglig oppdatert: 17.04.2015
Informasjon og dialog med pasienten
Sist faglig oppdatert: 29.04.2022
Når alle svar på undersøkelser foreligger og disse er vurdert i det multidisiplinære team-møte (MDT-møte), skal det gjennomføres samtale med pasienten og eventuelt pårørende om behandlingsmuligheter og behandlingstilbud. Videre drøftes tidsperspektivet i behandlingstilbudet, mulige bivirkninger, risiko for komplikasjoner og konsekvenser hvis pasienten ikke ønsker den anbefalte behandlingen. I samtalen avklares pasientens forventninger til forløpet, og pasientens livssituasjon, ressurser, behov og ønsker kartlegges. Pasienten oppfordres til å ha pårørende eller ledsager med til samtalen.
Pasienten tilbys også en samtale med en behovskartlegging som går utover selve kreftbehandlingen, jf. Pakkeforløp hjem for pasienter med kreft.
Ansvarlig
Gynekologisk avdeling ved behandlende lege har ansvaret for pasienten i den perioden pasienten er til behandling i avdelingen.
Registrering
Sist faglig oppdatert: 28.02.2017
Når beslutning om behandling er tatt, skal pasienten settes opp til behandling innen de angitte forløpstider. På første behandlingsdag skal kode for behandling registreres. Dette gjelder både om behandlingen regnes som hovedbehandling, eller som neoadjuvant behandling. Ved overvåking uten behandling eller ingen behandling, skal registreringen av denne beslutningen kodes på dato for samtale med pasienten. Følgende koder skal benyttes:
| Kode | Kodebeskrivelse |
| A20FK | Behandling start – Kirurgisk behandling |
| A20FM | Behandling start – Medikamentell behandling |
| A20FS | Behandling start – Strålebehandling |
| A20FL | Behandling start – Symptomlindrende behandling |
| A20FO | Behandling start – Overvåking uten behandling |
| A20FI | Behandling start – Ingen behandling |
Dersom pakkeforløp avbrytes ved at pasienten ikke ønsker ytterligere utredning eller behandling/utredning eller behandling ønskes i utlandet eller ved privat klinikk (når denne ikke er en definert del av pakkeforløpet)/eller ved død skal avdelingen registrere:
| Kode | Kodebeskrivelse |
| A20X | Avslutning av pakkeforløp |
Koden registreres når det tas beslutning om at Pakkeforløp for livmorkreft avbrytes.
Forløpstid
Sist faglig oppdatert: 07.07.2015
| Forløpsbeskrivelse | Behandling | Forløpstid |
| Fra avsluttet utredning til start behandling | Kirurgisk behandling | 14 kalenderdager |
| Fra avsluttet utredning til start behandling | Medikamentell behandling | 8 kalenderdager |
| Fra avsluttet utredning til start behandling | Strålebehandling | 14 kalenderdager |
Oppfølging og kontroll av livmorkreft
Kontroll
Sist faglig oppdatert: 09.07.2015
Det anbefales kontroll hver tredje til sjette måned i to år og deretter hver sjette måned i fem år. Kontroller skal individualiseres avhengig av type kreft og risiko for tilbakefall, alder og allmenntilstand. Rutinekontroller har ikke entydig vist bedre overlevelse.
Hensikten med kontroller er å:
- Kartlegge og behandle seneffekter/bivirkninger etter behandlingen
- Påvise tilbakefall
Ansvarlig
Sist faglig oppdatert: 29.07.2016
Gynekologisk kreftsenter, lokal gynekologisk avdeling eller avtalespesialist har som oftest ansvar for etterkontrollene, i samarbeid med fastlege.
Informasjon og dialog med pasienten
Sist faglig oppdatert: 29.07.2016
Ved utskrivningssamtale med pasient og eventuelt pårørende skal pasienten informeres om behandlingen som er gjennomgått, hvilke komplikasjoner som kan oppstå etter behandlingen, forhåndsregler etter behandlingen og eventuelle tiltak for å lindre plager.
Videre skal pasienten forberedes på hva hun kan forvente seg etter utskrivelsen, og det informeres om hvor hun kan henvende seg med eventuelle problemer. Pasient og pårørende orienteres om kontrollopplegg, hensikt, hvilke undersøkelser som gjøres og tidsforløp.
Videre bør pasienten informeres om vanlige fysiske og eventuelt psykiske reaksjoner som kan oppstå etter kreftbehandling. Fastlegen har en sentral rolle etter at pasienten er skrevet ut fra sykehus og mellom sykehusopphold.
Gynekologen informerer pasienten om tilbakefall eller mistanke om tilbakefall og eventuell videre plan for utredning. Det skal tilstrebes at pårørende er tilstede. Etter at eventuell residivbehandling er avklart, skal pasienten informeres om behandlingen er helbredende, sykdomsutsettende eller lindrende.
Støttebehandling og sykepleie
Sist faglig oppdatert: 01.08.2016
Pasientens sykdomsspesifikke problemer skal vurderes individuelt og tiltak iverksettes for å ivareta konsekvenser av sykdom og behandling som har innvirkning på grunnleggende behov. Pårørendes behov for informasjon skal også imøtekommes og nødvendige tiltak iverksettes.
Håndtering av tilbakefall
Sist faglig oppdatert: 01.08.2016
Ved tilbakefall av kreftsykdom (lokalt eller regionalt residiv, eller fjernmetastaser) etter tidligere avsluttet behandling henvises pasienten ikke til nytt pakkeforløp. Imidlertid må pasienten ivaretas etter de samme prinsipper som er i pakkeforløpene. Ved mistanke om nyoppstått kreft skal derimot pasienten henvises til nytt pakkeforløp.
Er det svært usikkert om tilbakefall/metastaser kommer fra tidligere livmorkreft, kan pasienten henvises Pakkeforløp for metastaser med ukjent utgangspunkt.
Fastlege eller andre som har mistanke om tilbakefall av sykdom etter tidligere gjennomført kurativ behandling, skal henvise pasienten til gynekolog, gynekologisk avdeling eller gynekologisk kreftsenter ved regionsykehuset for vurdering av om det foreligger begrunnet mistanke om tilbakefall av livmorkreft.
De fleste tilbakefall skjer i løpet av de første tre årene. Etter at residivet er bekreftet, skal beslutning om anbefalt behandling gjøres ved gynekologisk kreftsenter, i MDT-møte. Endelig beslutning tas av lege i samråd med pasient.
Foreligger det lokalisert tilbakefall i bekkenet kan både kirurgi og/eller strålebehandling være aktuelt med kurativt mål. I de aller fleste tilfeller vil imidlertid lindrende behandling i form av strålebehandling, cellegift eller hormoner være aktuelt.
Seneffekter
Sist faglig oppdatert: 01.08.2016
Det skal være spesielt fokus på utvikling av seneffekter etter behandling.
Seneffekter kan forekomme i større og mindre grad avhengig av pasientens alder og type behandling. Etter all behandling kan redusert arbeidskapasitet, emosjonelle problemer, angst og depresjon forekomme.
- Kirurgi: arrforandringer, lymfødem, mage-tarm-problemer, vannlatningsproblemer, smerter, seksuelle problemer, hormonelle problemer, barnløshet
- Cellegift: tretthet, kognitive problemer som konsentrasjonsproblemer, hormonelle problemer, nerveproblemer i hender og føtter med nummenhet og prikking, ledd- og bensmerter, hørselsproblemer
- Strålebehandling: tretthet, bekkensmerter, mage-tarmproblemer, vannlatningsproblemer, barnløshet
Pasienten bør informeres om de vanligste seneffekter og eventuelle tiltak for å forebygge disse. Skjema med sykdomsopplysninger og mulige seneffekter skal utleveres til pasienten etter avsluttet behandling eller når eventuelt histologisvar foreligger.
Gynekologisk avdeling i samarbeid med fastlege er ansvarlig for denne informasjon.
Rehabilitering
Sist faglig oppdatert: 01.08.2016
Tilbud om informasjon fra ernæringsfysiolog, fysioterapeut, sexolog eller andre relevante fagpersoner vurderes individuelt.
Palliasjon
Sist faglig oppdatert: 01.08.2016
Palliative tiltak er sentrale for en del pasienter.
Den palliative behandling retter seg mot pasienter med avansert eller behandlingsresistent sykdom, og som ofte har belastende symptomer på grunn av sykdommen eller behandlingen.
I lindrende fase er de vanligste symptomene:
- Smerter: behandles med non-opioider, opioider, antidepressiva, anti-konvulsiva
- Pleuravæske (væske i lungene)
- Begynnende tarmslyng: forebygges med regelmessig avføringsmidler og kostveiledning
- Glukokortikoider kan være nyttig legemiddel
Kontroll
Sist faglig oppdatert: 09.07.2015
Det anbefales kontroll hver tredje til sjette måned i to år og deretter hver sjette måned i fem år. Kontroller skal individualiseres avhengig av type kreft og risiko for tilbakefall, alder og allmenntilstand. Rutinekontroller har ikke entydig vist bedre overlevelse.
Hensikten med kontroller er å:
- Kartlegge og behandle seneffekter/bivirkninger etter behandlingen
- Påvise tilbakefall
Ansvarlig
Sist faglig oppdatert: 29.07.2016
Gynekologisk kreftsenter, lokal gynekologisk avdeling eller avtalespesialist har som oftest ansvar for etterkontrollene, i samarbeid med fastlege.
Informasjon og dialog med pasienten
Sist faglig oppdatert: 29.07.2016
Ved utskrivningssamtale med pasient og eventuelt pårørende skal pasienten informeres om behandlingen som er gjennomgått, hvilke komplikasjoner som kan oppstå etter behandlingen, forhåndsregler etter behandlingen og eventuelle tiltak for å lindre plager.
Videre skal pasienten forberedes på hva hun kan forvente seg etter utskrivelsen, og det informeres om hvor hun kan henvende seg med eventuelle problemer. Pasient og pårørende orienteres om kontrollopplegg, hensikt, hvilke undersøkelser som gjøres og tidsforløp.
Videre bør pasienten informeres om vanlige fysiske og eventuelt psykiske reaksjoner som kan oppstå etter kreftbehandling. Fastlegen har en sentral rolle etter at pasienten er skrevet ut fra sykehus og mellom sykehusopphold.
Gynekologen informerer pasienten om tilbakefall eller mistanke om tilbakefall og eventuell videre plan for utredning. Det skal tilstrebes at pårørende er tilstede. Etter at eventuell residivbehandling er avklart, skal pasienten informeres om behandlingen er helbredende, sykdomsutsettende eller lindrende.
Støttebehandling og sykepleie
Sist faglig oppdatert: 01.08.2016
Pasientens sykdomsspesifikke problemer skal vurderes individuelt og tiltak iverksettes for å ivareta konsekvenser av sykdom og behandling som har innvirkning på grunnleggende behov. Pårørendes behov for informasjon skal også imøtekommes og nødvendige tiltak iverksettes.
Håndtering av tilbakefall
Sist faglig oppdatert: 01.08.2016
Ved tilbakefall av kreftsykdom (lokalt eller regionalt residiv, eller fjernmetastaser) etter tidligere avsluttet behandling henvises pasienten ikke til nytt pakkeforløp. Imidlertid må pasienten ivaretas etter de samme prinsipper som er i pakkeforløpene. Ved mistanke om nyoppstått kreft skal derimot pasienten henvises til nytt pakkeforløp.
Er det svært usikkert om tilbakefall/metastaser kommer fra tidligere livmorkreft, kan pasienten henvises Pakkeforløp for metastaser med ukjent utgangspunkt.
Fastlege eller andre som har mistanke om tilbakefall av sykdom etter tidligere gjennomført kurativ behandling, skal henvise pasienten til gynekolog, gynekologisk avdeling eller gynekologisk kreftsenter ved regionsykehuset for vurdering av om det foreligger begrunnet mistanke om tilbakefall av livmorkreft.
De fleste tilbakefall skjer i løpet av de første tre årene. Etter at residivet er bekreftet, skal beslutning om anbefalt behandling gjøres ved gynekologisk kreftsenter, i MDT-møte. Endelig beslutning tas av lege i samråd med pasient.
Foreligger det lokalisert tilbakefall i bekkenet kan både kirurgi og/eller strålebehandling være aktuelt med kurativt mål. I de aller fleste tilfeller vil imidlertid lindrende behandling i form av strålebehandling, cellegift eller hormoner være aktuelt.
Seneffekter
Sist faglig oppdatert: 01.08.2016
Det skal være spesielt fokus på utvikling av seneffekter etter behandling.
Seneffekter kan forekomme i større og mindre grad avhengig av pasientens alder og type behandling. Etter all behandling kan redusert arbeidskapasitet, emosjonelle problemer, angst og depresjon forekomme.
- Kirurgi: arrforandringer, lymfødem, mage-tarm-problemer, vannlatningsproblemer, smerter, seksuelle problemer, hormonelle problemer, barnløshet
- Cellegift: tretthet, kognitive problemer som konsentrasjonsproblemer, hormonelle problemer, nerveproblemer i hender og føtter med nummenhet og prikking, ledd- og bensmerter, hørselsproblemer
- Strålebehandling: tretthet, bekkensmerter, mage-tarmproblemer, vannlatningsproblemer, barnløshet
Pasienten bør informeres om de vanligste seneffekter og eventuelle tiltak for å forebygge disse. Skjema med sykdomsopplysninger og mulige seneffekter skal utleveres til pasienten etter avsluttet behandling eller når eventuelt histologisvar foreligger.
Gynekologisk avdeling i samarbeid med fastlege er ansvarlig for denne informasjon.
Rehabilitering
Sist faglig oppdatert: 01.08.2016
Tilbud om informasjon fra ernæringsfysiolog, fysioterapeut, sexolog eller andre relevante fagpersoner vurderes individuelt.
Palliasjon
Sist faglig oppdatert: 01.08.2016
Palliative tiltak er sentrale for en del pasienter.
Den palliative behandling retter seg mot pasienter med avansert eller behandlingsresistent sykdom, og som ofte har belastende symptomer på grunn av sykdommen eller behandlingen.
I lindrende fase er de vanligste symptomene:
- Smerter: behandles med non-opioider, opioider, antidepressiva, anti-konvulsiva
- Pleuravæske (væske i lungene)
- Begynnende tarmslyng: forebygges med regelmessig avføringsmidler og kostveiledning
- Glukokortikoider kan være nyttig legemiddel
Forløpstider i pakkeforløp for livmorkreft
Sist faglig oppdatert: 19.07.2016
Tabellen viser forløpstidene i pakkeforløpet.
Forløpstidene er en rettesnor. Fortsatt er det lovmessige grunnlaget pasientrettighetsloven § 2-2 og forskrift om prioritering av helsetjenester.
| Forløpsbeskrivelse | Forløpstid | |
| Fra henvisning mottatt til første fremmøte utredende avdeling | 6 kalenderdager | |
| Fra første fremmøte i utredende avdeling til avsluttet utredning (beslutning tas) | 16 kalenderdager | |
| Fra avsluttet utredning til start behandling | Kirurgisk behandling | 14 kalenderdager |
| Fra avsluttet utredning til start behandling | Medikamentell behandling | 8 kalenderdager |
| Fra avsluttet utredning til start behandling | Strålebehandling | 14 kalenderdager |
| Fra henvisning mottatt til start behandling | Kirurgisk behandling | 36 kalenderdager |
| Fra henvisning mottatt til start behandling | Medikamentell behandling | 30 kalenderdager |
| Fra henvisning mottatt til start behandling | Strålebehandling | 36 kalenderdager |
Registrering av koder i pakkeforløp for livmorkreft
Pakkeforløp start
Sist faglig oppdatert: 19.07.2016
Kode for start av Pakkeforløp for livmorkreft skal registreres på dato når:
- Henvisning merket "Pakkeforløp" mottas i spesialisthelsetjenesten.
- Henvisning som oppfyller kravene til pakkeforløp, men ikke er merket "Pakkeforløp", er mottatt i spesialisthelsetjenesten.
- Begrunnet mistanke om kreft oppstår eller det påvises kreft i spesialisthelsetjenesten, og dette dokumenteres i journalen til pasienten.
Registreringen skal skje i offentlig sykehus, inkludert private ideelle sykehus. Det er vanligvis den kliniske sykehusavdeling som koder start pakkeforløp. Det skal løpende dokumenteres i pasientens journal at pasienten er inkludert i Pakkeforløp for livmorkreft.
Det skal registreres:
| Kode | Kodebeskrivelse |
| A20A | Start pakkeforløp - henvisning mottatt |
Utredning start
Sist faglig oppdatert: 21.07.2016
Pasientens første fremmøte til utredning i Pakkeforløp for livmorkreft skal registreres i pasientadministrativt system. Første fremmøte kan være:
a) oppmøte i sykehus (poliklinikk, innleggelse eller bildediagnostisk undersøkelse)
b) oppmøte hos avtalespesialist
Hvis avtalespesialister er gitt en rolle i utredning og eventuell behandling av pasienter i dette pakkeforløpet, må tilsvarende registrering og rapportering til NPR gjøres. Sykehuset har ansvar for at denne kodingen skjer.
Det skal registreres:
| Kode | Kodebeskrivelse |
| A20S | Utredning start - første fremmøte |
Overføring til annet helseforetak/sykehus
Sist faglig oppdatert: 19.07.2016
Er en pasient i pakkeforløp og overføres til et annet helseforetak/sykehus for videre utredning eller start av behandling, kodes:
| Kode | Kodebeskrivelse |
| A20O | Overført til et annet helseforetak/sykehus |
Koden brukes når ansvaret for pasienten overføres mellom sykehusene. Koding for overføring av pasient mellom helseforetak/sykehus registreres på dagen henvisning (brev, faks, telefon, elektronisk) oversendes. Koden skal ikke brukes hvis pasienten kun henvises til en spesiell undersøkelse, eller for å innhente et råd, uten at behandlingsansvaret overføres mellom helseforetak/sykehus.
Klinisk beslutning
Sist faglig oppdatert: 28.02.2017
Når utredningen er ferdig, og det er tatt beslutning om sykdomstilstand og om pasientens behandling (i de tilfeller det er påvist livmorkreft), skal avdelingen registrere en av følgende koder:
| Kode | Kodebeskrivelse |
| A20CK | Klinisk beslutning - Påvist livmorkreft og behandling besluttet |
| A20CM | Klinisk beslutning - Påvist eller mistanke om annen kreftsykdom |
| A20CA | Klinisk beslutning - Påvist eller mistanke om annen sykdom enn kreft |
| A20CI | Klinisk beslutning - Ikke påvist sykdom |
Registrering skjer fortrinnsvis når endelig beslutning om behandling tas i samråd med pasienten.
Behandling start
Sist faglig oppdatert: 19.07.2016
Når beslutning om behandling er tatt etter gjennomført utredning, skal pasienten settes opp til behandling innen de angitte forløpstider. På første behandlingsdag skal kode for behandling registreres. Dette gjelder både om behandlingen regnes som hovedbehandling, eller som neoadjuvant behandling. Hvis det dreier seg om overvåking uten behandling eller ingen behandling, skal registreringen av denne beslutningen kodes på dato for samtale med pasienten.
Følgende koder skal benyttes:
| Kode | Kodebeskrivelse |
| A20FK | Behandling start - Kirurgisk behandling |
| A20FM | Behandling start - Medikamentell behandling |
| A20FS | Behandling start - Strålebehandling |
| A20FL | Behandling start - Symptomlindrende behandling |
| A20FO | Behandling start - Overvåking uten behandling |
| A20FI | Behandling start - Ingen behandling |
Pakkeforløp slutt
Sist faglig oppdatert: 28.02.2017
Dersom pakkeforløp avbrytes ved at pasienten ikke ønsker ytterligere utredning eller behandling/utredning eller behandling ønskes i utlandet eller ved privat klinikk (når denne ikke er en definert del av pakkeforløpet)/eller ved død skal avdelingen registrere:
| Kode | Kodebeskrivelse |
| A20X | Avslutning av pakkeforløp |
Koden registreres når det tas beslutning om at Pakkeforløp for livmorkreft avbrytes.
Pakkeforløp start
Sist faglig oppdatert: 19.07.2016
Kode for start av Pakkeforløp for livmorkreft skal registreres på dato når:
- Henvisning merket "Pakkeforløp" mottas i spesialisthelsetjenesten.
- Henvisning som oppfyller kravene til pakkeforløp, men ikke er merket "Pakkeforløp", er mottatt i spesialisthelsetjenesten.
- Begrunnet mistanke om kreft oppstår eller det påvises kreft i spesialisthelsetjenesten, og dette dokumenteres i journalen til pasienten.
Registreringen skal skje i offentlig sykehus, inkludert private ideelle sykehus. Det er vanligvis den kliniske sykehusavdeling som koder start pakkeforløp. Det skal løpende dokumenteres i pasientens journal at pasienten er inkludert i Pakkeforløp for livmorkreft.
Det skal registreres:
| Kode | Kodebeskrivelse |
| A20A | Start pakkeforløp - henvisning mottatt |
Utredning start
Sist faglig oppdatert: 21.07.2016
Pasientens første fremmøte til utredning i Pakkeforløp for livmorkreft skal registreres i pasientadministrativt system. Første fremmøte kan være:
a) oppmøte i sykehus (poliklinikk, innleggelse eller bildediagnostisk undersøkelse)
b) oppmøte hos avtalespesialist
Hvis avtalespesialister er gitt en rolle i utredning og eventuell behandling av pasienter i dette pakkeforløpet, må tilsvarende registrering og rapportering til NPR gjøres. Sykehuset har ansvar for at denne kodingen skjer.
Det skal registreres:
| Kode | Kodebeskrivelse |
| A20S | Utredning start - første fremmøte |
Overføring til annet helseforetak/sykehus
Sist faglig oppdatert: 19.07.2016
Er en pasient i pakkeforløp og overføres til et annet helseforetak/sykehus for videre utredning eller start av behandling, kodes:
| Kode | Kodebeskrivelse |
| A20O | Overført til et annet helseforetak/sykehus |
Koden brukes når ansvaret for pasienten overføres mellom sykehusene. Koding for overføring av pasient mellom helseforetak/sykehus registreres på dagen henvisning (brev, faks, telefon, elektronisk) oversendes. Koden skal ikke brukes hvis pasienten kun henvises til en spesiell undersøkelse, eller for å innhente et råd, uten at behandlingsansvaret overføres mellom helseforetak/sykehus.
Klinisk beslutning
Sist faglig oppdatert: 28.02.2017
Når utredningen er ferdig, og det er tatt beslutning om sykdomstilstand og om pasientens behandling (i de tilfeller det er påvist livmorkreft), skal avdelingen registrere en av følgende koder:
| Kode | Kodebeskrivelse |
| A20CK | Klinisk beslutning - Påvist livmorkreft og behandling besluttet |
| A20CM | Klinisk beslutning - Påvist eller mistanke om annen kreftsykdom |
| A20CA | Klinisk beslutning - Påvist eller mistanke om annen sykdom enn kreft |
| A20CI | Klinisk beslutning - Ikke påvist sykdom |
Registrering skjer fortrinnsvis når endelig beslutning om behandling tas i samråd med pasienten.
Behandling start
Sist faglig oppdatert: 19.07.2016
Når beslutning om behandling er tatt etter gjennomført utredning, skal pasienten settes opp til behandling innen de angitte forløpstider. På første behandlingsdag skal kode for behandling registreres. Dette gjelder både om behandlingen regnes som hovedbehandling, eller som neoadjuvant behandling. Hvis det dreier seg om overvåking uten behandling eller ingen behandling, skal registreringen av denne beslutningen kodes på dato for samtale med pasienten.
Følgende koder skal benyttes:
| Kode | Kodebeskrivelse |
| A20FK | Behandling start - Kirurgisk behandling |
| A20FM | Behandling start - Medikamentell behandling |
| A20FS | Behandling start - Strålebehandling |
| A20FL | Behandling start - Symptomlindrende behandling |
| A20FO | Behandling start - Overvåking uten behandling |
| A20FI | Behandling start - Ingen behandling |
Pakkeforløp slutt
Sist faglig oppdatert: 28.02.2017
Dersom pakkeforløp avbrytes ved at pasienten ikke ønsker ytterligere utredning eller behandling/utredning eller behandling ønskes i utlandet eller ved privat klinikk (når denne ikke er en definert del av pakkeforløpet)/eller ved død skal avdelingen registrere:
| Kode | Kodebeskrivelse |
| A20X | Avslutning av pakkeforløp |
Koden registreres når det tas beslutning om at Pakkeforløp for livmorkreft avbrytes.
Om pakkeforløpet
Sist faglig oppdatert: 01.08.2016
Nasjonal kreftstrategi 2013-2017 er ett av fem hovedmål for kreftomsorgen: «Norge skal bli et foregangsland for gode pasientforløp». Standardiserte pasientforløp, Pakkeforløp for kreft, skal bidra til å heve kvaliteten på norsk kreftomsorg og legge grunnlaget for mer forutsigbarhet for pasientene.
Videre er målet å bedre samhandling mellom fastlegene og spesialisthelsetjenesten, mellom helseforetakene og internt i det enkelte foretak. Innføring av Pakkeforløp for kreft skal bidra til rask diagnostikk og behandling uten ikke-medisinsk begrunnet ventetid slik at pasientene opplever et helhetlig, godt organisert og forutsigbart forløp.
Helsedirektoratet fikk i februar 2014 i oppdrag fra Helse- og omsorgsdepartementet å utarbeide Pakkeforløp for kreft og diagnoseveiledere for fastlegene etter modell fra Danmark. Helsedirektoratet har i samarbeid med 21 arbeidsgrupper med til sammen rundt 200 fagpersoner fra helseforetakene, fastleger og brukere utarbeidet 28 pakkeforløp for kreft , diagnoseveiledere, kodeveiledere og pasientinformasjon. Pakkeforløpsbeskrivelser, diagnoseveiledere, kodeveiledere og pasientinformasjon er gjennomgått og revidert i 2016 av Helsedirektoratet, i samarbeid med fagmiljøene og pasientorganisasjoner.
Pakkeforløpene er nasjonale standardiserte pasientforløp som er faglig baserte og normgivende. Pakkeforløpene er basert på de nasjonale handlingsprogrammene med retningslinjer for diagnostikk, behandling og oppfølging av kreft.
Med utgangspunkt i pakkeforløpet skal et individuelt forløp for hver enkelt pasient tilrettelegges. Målgruppen for beskrivelsene av pakkeforløp er primært helsepersonell, ledere, administratorer og beslutningstakere på ulike nivåer i helsetjenesten, og eventuelt andre.
Helsedirektoratet vil takke alle som har bidratt i arbeidet.
Bjørn Guldvog
Helsedirektør
Arbeidsgruppens sammensetning
- Anne Dørum (leder), Oslo Universitetssykehus, gynekolog
- Anne Gry Bentzen, Universitetssykehuset Nord-Norge, Tromsø, onkolog
- Bent Fiane, Helse Stavanger, gynekolog
- Glenny Cecilie Alfsen, Akershus universitetssykehus, patolog
- Heidi Tuverud Eide, Akershus universitetssykehus, onkologisk sykepleier
- Ingfrid Haldorsen, Helse Bergen, radiolog
- Karen Gissum, Helse Bergen, sykepleier/koordinator
- Marit Sundset, St. Olavs Hospital, gynekolog
- Anne Korin Vangestad Nilsen, Oslo universitetssykehus, sykepleier/koordinator
- Kjell-Olav B. Svendsen, Frogner helsesenter, fastlege
- Ingvild Vistad, Sørlandet sykehus, gynekolog
- Kristin Mohn, Gynkreftforeningen, brukerrepresentant









