Pakkeforløp for prostatakreft
Introduksjon til pakkeforløp for prostatakreft
Sist faglig oppdatert: 29.04.2022
Generelt om prostatakreft
Prostatakreft er den vanligste kreftformen blant menn i Norge og utgjør rundt 30 prosent av all kreft blant menn. I 2012 fikk over 4900 menn prostatakreft. Omtrent hver åttende mann vil få prostatakreft før fylte 75 år i Norge i dag. I 2012 døde rundt 1000 menn av prostatakreft.
Nasjonalt handlingsprogram
Nasjonalt handlingsprogram med retningslinjer for diagnostikk, behandling og oppfølging av prostatakreft utgis av Helsedirektoratet.
Forløpskoordinering
Koordinering av pasientforløpet skal sikre et effektivt forløp fra henvisning er mottatt i spesialisthelsetjenesten til oppstart behandling eller avsluttet pakkeforløp, uten unødvendig forsinkelse og med tett samarbeid mellom alle involverte avdelinger og spesialister. Alle sykehus som utreder og behandler kreft skal ha forløps- koordinatorer som har tett og løpende kontakt med pasient og involverte instanser.
Det tverrfaglige/multidisiplinære team (MDT)
Klinisk beslutning tas som hovedregel i MDT bestående av urolog, onkolog, patolog, radiolog og forløpskoordinator. Andre spesialister kan være involvert ved behov. Det vil være naturlig at teamene knyttes opp mot prostatakreftsenter der det er etablert.
Informasjon og dialog med pasienten
Målet er at pasient og pårørende opplever god informasjon, involvering, medvirkning og dialog gjennom hele forløpet. Pasient og ansvarlig lege treffer i fellesskap beslutning om det videre forløpet. Hvis pasienten ikke er i stand til å medvirke, involveres pårørende eller utpekt verge.
Kommunikasjonen med pasient og pårørende skal i alle sammenhenger baseres på respekt og empati. Informasjon og dialog skal skje på en hensynsfull måte og være tilpasset mottakerens individuelle forutsetninger som for eksempel alder, sosiale situasjon, språk, uttrykte ønsker og behov. Videre bør kommunikasjon med pasienten inkludere avklaring vedrørende forventninger om forløpet, inkludert medvirkning av pasient og pårørende.
I den utstrekning pasienten ønsker det skal pårørende involveres gjennom hele pasientforløpet. Samtidig skal helsepersonellet være oppmerksomme på at pårørende også kan ha selvstendige behov som skal ivaretas og tas hensyn til.
Kommunikasjon og informasjon skal være konsistent og koordinert. Som en del av kommunikasjonen skal pasient og pårørende løpende involveres og informeres om undersøkelsesresultater og neste trinn i pakkeforløpet. Tolketjeneste benyttes ved behov.
Sykehusene skal, i samarbeid med aktuelle pasient- foreninger, legge til rette for samtaler med godkjente likepersoner dersom kreftpasienter og/ eller deres pårørende ønsker dette.
Pakkeforløp hjem for pasienter med kreft
Pakkeforløp hjem består av et tilbud om samtaler for å avdekke pasientens behov for tjenester og oppfølging som går utover selve kreftbehandlingen. Alle som får en kreftdiagnose inkluderes i Pakkeforløp hjem for pasienter med kreft.
Pakkeforløp hjem for pasienter med kreft innebærer en utdypning av hvordan pasientene bør følges opp etter klinisk beslutning og påbegynt kreftbehandling, og en utdyping av hvordan tjenestenivåene bør samhandle for å avdekke og følge opp pasientens behov for tjenester utover selve kreftbehandlingen. Alle kreftpasienter skal inkluderes i Pakkeforløp hjem når de har fått en kreftdiagnose, uavhengig av om de allerede er i et pakkeforløp for kreft eller ikke, og uavhengig av om behandlingsforløpet har en kurativ eller palliativ intensjon. Pasienter som får tilbakefall inkluderes i Pakkeforløp hjem, selv om de ikke inkluderes i pakkeforløpene for kreft.
Flytskjema
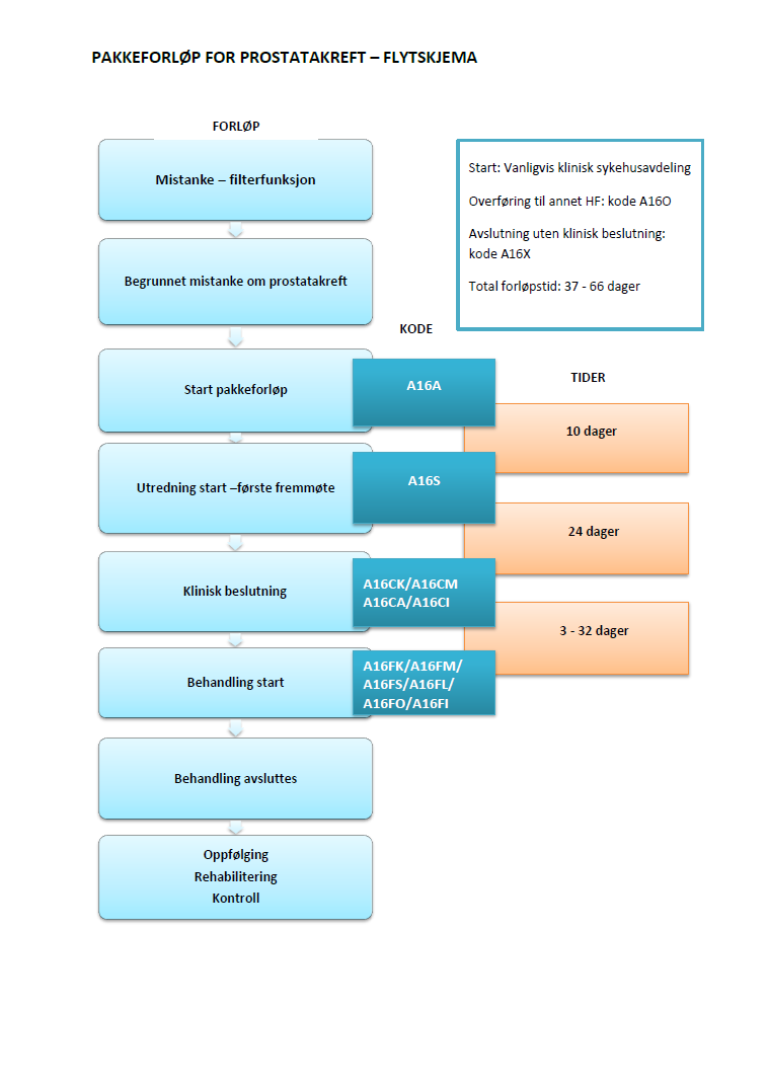
Inngang til pakkeforløp for prostatakreft
Risikogrupper
Sist faglig oppdatert: 23.12.2014
Følgende grupper har økt risiko for prostatakreft:
- Menn med påvist prostatakreft hos 2 førstegrad- slektninger under 60 år
- Menn med tre nære familiemedlemmer uavhengig av alder med påvist prostatakreft
- Menn med påvist mutasjon i BRCA2-genet
Mistanke
Sist faglig oppdatert: 22.07.2016
Mistanke om prostatakreft oppstår primært når forhøyet PSA påvises ved generell helseundersøkelse hos allmennlege. Vannlatingsbesvær eller smerter som følge av prostatakreft skyldes oftest at sykdom- men er lokalt avansert eller har spredt seg til skjelettet.
Ved mistanke om prostatakreft gjøres følgende:
- Generell klinisk undersøkelse
- Digital rektal eksplorasjon (DRE)
- Ved patologisk palpasjonsfunn skal pasienter henvises uavhengig av PSA
- Måling av PSA. Ved normal DRE måles PSA to ganger med 3 ukers mellomrom
- Ved forhøyet PSA skal urinretensjon og infeksjon utelukkes. Ved infeksjon skal PSA-måling gjentas etter 1-2 måneder
Filterfunksjon
Fastlegen henviser til urolog (avtalespesialist eller sykehuspoliklinikk) for å få vurdert om det foreligger begrunnet mistanke om prostatakreft. Urologisk poliklinikk/spesialist utfører følgende undersøkelser/ tester:
- Klinisk undersøkelse, inkludert DRE
- Vurdere PSA-måling
- Vurdere komorbiditet og pasientens generelle allmenntilstand
På bakgrunn av ovenstående gjøres følgende vurdering sammen med pasienten:
a. Pasienten henvises til Pakkeforløp for prostatakreft når:
Det foreligger begrunnet mistanke om prostatakreft. (Dette gjelder ved begrunnet mistanke om kurabel prostatakreft, ved lokalavansert prostatakreft og ved metastatisk prostatakreft).
b. Pasienten henvises IKKE videre til Pakkeforløp for prostatakreft når:
Det ikke er rimelig mistanke om prostatakreft. Det er grunn til å mistenke prostatakreft, men komorbiditet eller høy alder gjør behandling uaktuell. Pasienten skal da kontrolleres hos fastlege som vurderer behov for tilleggsundersøkelser, eventuelt videre henvisning.
Begrunnet mistanke - kriterier for henvisning til pakkeforløp
Sist faglig oppdatert: 23.12.2014
Urologisk poliklinikk/spesialist vurderer om det er begrunnet mistanke om prostatakreft av klinisk betydning, enten lokalisert, lokalt utbredt eller metastatisk prostatakreft. Vurderingen skjer på bakgrunn av:
- Forhøyet PSA
- Suspekt palpasjonsfunn
- Mistanke om skjelettmetastaser eller andre metastaser
Henvisning til pakkeforløp
Sist faglig oppdatert: 23.12.2014
Det er fastlege som på bakgrunn av sykehistorie og kliniske undersøkelser blir enig med pasienten om det skal måles PSA. Deretter vurderer fastlege i samråd med pasienten om det skal henvises til vurdering hos urolog som ledd i filterfunksjon. Urolog (avtalespesialist eller sykehuspoliklinikk) vurderer om det foreligger begrunnet mistanke om prostatakreft.
Henvisning ved begrunnet mistanke
Vanligvis er det urolog i sykehuset som beslutter at pasienten skal starte i Pakkeforløp for prostatakreft basert på kriterier for begrunnet mistanke. Henvisning kan komme fra fastlege eller avtalespesialist.
Informasjon og dialog med pasienten
Sist faglig oppdatert: 23.12.2014
Urolog, eventuelt fastlege, skal ved henvisning til pakkeforløp informere pasienten om:
- Den begrunnede mistanken om prostatakreft
- Hva henvisning til pakkeforløp innebærer
Ansvarlig for henvisning
Sist faglig oppdatert: 23.12.2014
Avtalespesialist, enheter/avdelinger i helseforetak/ sykehus henviser vanligvis pasienter til Pakkeforløp for prostatakreft. Alle henvisninger skal sendes til offentlig sykehus i spesialisthelsetjenesten.
Registrering
Sist faglig oppdatert: 22.07.2016
Kode for start av Pakkeforløp for prostatakreft skal registreres på dato når:
- Henvisning merket "Pakkeforløp" mottas i spesialisthelsetjenesten.
- Henvisning som oppfyller kravene til pakkeforløp, men ikke er merket "Pakkeforløp", er mottatt i spesialisthelsetjenesten.
- Begrunnet mistanke om kreft oppstår eller det påvises kreft i spesialisthelsetjenesten, og dette dokumenteres i journalen til pasienten.
Registreringen skal skje i offentlig sykehus, inkludert private ideelle sykehus. Det er vanligvis den kliniske sykehusavdeling som koder start pakkeforløp. Det skal løpende dokumenteres i pasientens journal at pasienten er inkludert i Pakkeforløp for prostatakreft.
Det skal registreres:
| Kode | Kodebeskrivelse |
| A16A | Start pakkeforløp - henvisning mottatt |
Forløpstid
Sist faglig oppdatert: 30.04.2015
| Forløpsbeskrivelse | Forløpstid |
| Fra start pakkeforløp/henvisningmottatt til første fremmøteutredende avdeling | 10 kalenderdager |
Risikogrupper
Sist faglig oppdatert: 23.12.2014
Følgende grupper har økt risiko for prostatakreft:
- Menn med påvist prostatakreft hos 2 førstegrad- slektninger under 60 år
- Menn med tre nære familiemedlemmer uavhengig av alder med påvist prostatakreft
- Menn med påvist mutasjon i BRCA2-genet
Mistanke
Sist faglig oppdatert: 22.07.2016
Mistanke om prostatakreft oppstår primært når forhøyet PSA påvises ved generell helseundersøkelse hos allmennlege. Vannlatingsbesvær eller smerter som følge av prostatakreft skyldes oftest at sykdom- men er lokalt avansert eller har spredt seg til skjelettet.
Ved mistanke om prostatakreft gjøres følgende:
- Generell klinisk undersøkelse
- Digital rektal eksplorasjon (DRE)
- Ved patologisk palpasjonsfunn skal pasienter henvises uavhengig av PSA
- Måling av PSA. Ved normal DRE måles PSA to ganger med 3 ukers mellomrom
- Ved forhøyet PSA skal urinretensjon og infeksjon utelukkes. Ved infeksjon skal PSA-måling gjentas etter 1-2 måneder
Filterfunksjon
Fastlegen henviser til urolog (avtalespesialist eller sykehuspoliklinikk) for å få vurdert om det foreligger begrunnet mistanke om prostatakreft. Urologisk poliklinikk/spesialist utfører følgende undersøkelser/ tester:
- Klinisk undersøkelse, inkludert DRE
- Vurdere PSA-måling
- Vurdere komorbiditet og pasientens generelle allmenntilstand
På bakgrunn av ovenstående gjøres følgende vurdering sammen med pasienten:
a. Pasienten henvises til Pakkeforløp for prostatakreft når:
Det foreligger begrunnet mistanke om prostatakreft. (Dette gjelder ved begrunnet mistanke om kurabel prostatakreft, ved lokalavansert prostatakreft og ved metastatisk prostatakreft).
b. Pasienten henvises IKKE videre til Pakkeforløp for prostatakreft når:
Det ikke er rimelig mistanke om prostatakreft. Det er grunn til å mistenke prostatakreft, men komorbiditet eller høy alder gjør behandling uaktuell. Pasienten skal da kontrolleres hos fastlege som vurderer behov for tilleggsundersøkelser, eventuelt videre henvisning.
Begrunnet mistanke - kriterier for henvisning til pakkeforløp
Sist faglig oppdatert: 23.12.2014
Urologisk poliklinikk/spesialist vurderer om det er begrunnet mistanke om prostatakreft av klinisk betydning, enten lokalisert, lokalt utbredt eller metastatisk prostatakreft. Vurderingen skjer på bakgrunn av:
- Forhøyet PSA
- Suspekt palpasjonsfunn
- Mistanke om skjelettmetastaser eller andre metastaser
Henvisning til pakkeforløp
Sist faglig oppdatert: 23.12.2014
Det er fastlege som på bakgrunn av sykehistorie og kliniske undersøkelser blir enig med pasienten om det skal måles PSA. Deretter vurderer fastlege i samråd med pasienten om det skal henvises til vurdering hos urolog som ledd i filterfunksjon. Urolog (avtalespesialist eller sykehuspoliklinikk) vurderer om det foreligger begrunnet mistanke om prostatakreft.
Henvisning ved begrunnet mistanke
Vanligvis er det urolog i sykehuset som beslutter at pasienten skal starte i Pakkeforløp for prostatakreft basert på kriterier for begrunnet mistanke. Henvisning kan komme fra fastlege eller avtalespesialist.
Informasjon og dialog med pasienten
Sist faglig oppdatert: 23.12.2014
Urolog, eventuelt fastlege, skal ved henvisning til pakkeforløp informere pasienten om:
- Den begrunnede mistanken om prostatakreft
- Hva henvisning til pakkeforløp innebærer
Ansvarlig for henvisning
Sist faglig oppdatert: 23.12.2014
Avtalespesialist, enheter/avdelinger i helseforetak/ sykehus henviser vanligvis pasienter til Pakkeforløp for prostatakreft. Alle henvisninger skal sendes til offentlig sykehus i spesialisthelsetjenesten.
Registrering
Sist faglig oppdatert: 22.07.2016
Kode for start av Pakkeforløp for prostatakreft skal registreres på dato når:
- Henvisning merket "Pakkeforløp" mottas i spesialisthelsetjenesten.
- Henvisning som oppfyller kravene til pakkeforløp, men ikke er merket "Pakkeforløp", er mottatt i spesialisthelsetjenesten.
- Begrunnet mistanke om kreft oppstår eller det påvises kreft i spesialisthelsetjenesten, og dette dokumenteres i journalen til pasienten.
Registreringen skal skje i offentlig sykehus, inkludert private ideelle sykehus. Det er vanligvis den kliniske sykehusavdeling som koder start pakkeforløp. Det skal løpende dokumenteres i pasientens journal at pasienten er inkludert i Pakkeforløp for prostatakreft.
Det skal registreres:
| Kode | Kodebeskrivelse |
| A16A | Start pakkeforløp - henvisning mottatt |
Forløpstid
Sist faglig oppdatert: 30.04.2015
| Forløpsbeskrivelse | Forløpstid |
| Fra start pakkeforløp/henvisningmottatt til første fremmøteutredende avdeling | 10 kalenderdager |
Utredning av prostatakreft
Utredning
Sist faglig oppdatert: 22.07.2016
Undersøkelsene har som formål å sikre diagnosen og kartlegge sykdomsutbredelse. Når behandlingsmuligheter vurderes skal det tas hensyn til alder, komorbiditet, forventet levetid samt komplikasjons- risiko.
Utredning og senere behandling bør ivaretas av et spesialistteam med særlig interesse for og kunnskap om prostatakreft.
Sentralt ved diagnose og utredning er:
- PSA-måling
- Klinisk undersøkelse med rektal palpasjon av prostata
- Biopsi i henhold til gjeldende nasjonale retningslinjer
Multiparametrisk MR (mpMR) bør fortrinnsvis tas før biopsi.
Bekreftes diagnosen histologisk, må det på bakgrunn av PSA-verdi, histologi (Gleason score) og vurdering av T-stadium suppleres med eventuell utredning for skjelettmetastaser og lokoregionale lymfeknute- metastaser for intermediære og høyrisikopasienter.
Bildediagnostikk hos høyrisikopasienter:
- MR med metastaseprotokoll av bekken og skjelett
- Eventuelt skjelettscintigrafi
Henvises pasienten til ekstern stråleterapi skal det suppleres med:
- Henvisning til gullkorninnsettelse
- Neoadjuvant/adjuvant endokrin terapi, for høyrisikopasienter og eventuelt intermediær risikopasienter
Fastsettelse av diagnose og stadieinndeling
Sist faglig oppdatert: 23.12.2014
På bakgrunn av utredningen fastsettes pasientens diagnose. Foreligger prostatakreft fastsettes pasientens kliniske sykdomsstadium. Utredningen foregår i tett samarbeid mellom urolog, onkolog, patolog og radiolog med særlig erfaring med prostatakreft. Det skal avholdes tverrfaglig møte/MDT-møte for de aktuelle pasientene før samtale med pasienten og eventuelt pårørende om diagnose og behandling.
Informasjon og dialog med pasienten
Sist faglig oppdatert: 29.04.2022
Pasienten skal informeres om prosedyrer i forbindelse med utredning av eventuell prostatakreft og eventuell komplikasjonsrisiko forbundet med disse.
Pasienten bør informeres om samvalgsverktøyet for prostatakreft som finnes på Helsenorge.no. Samvalgsverktøy kan gi pasienten støtte til å ta beslutning om rett behandling i samråd med helsepersonell.
Pasienten skal ha samtale om planlagt behandling med lege etter at utredning er ferdig og klinisk beslutning om behandling tatt i MDT-møte. Endelig avgjørelse om behandling tas i samråd med pasienten. Pasient skal informeres om muligheten for second opinion.
Etter beslutning om aktiv behandling vil pasienten få fastsatt operasjonstidspunkt, oppstart stråleterapi uten neoadjuvant/adjuvant endokrin behandling. Eventuelt startes neoadjuvant/adjuvant endokrin behandling.
Ved metastatisk sykdom forelegges behandlingsmuligheter for pasienten og eventuelt pårørende.
Pasienten tilbys også en samtale med en behovskartlegging som går utover selve kreftbehandlingen, jf. Pakkeforløp hjem for pasienter med kreft.
Klinisk beslutning
Sist faglig oppdatert: 28.02.2017
Ansvarlig
Sist faglig oppdatert: 22.07.2016
Urologisk poliklinikk er ansvarlig for pasientut- redningen. Endelig diagnose fastsettes og vurdering av behandlingsmuligheter gjøres i MDT-møtet. Etter møtet gjøres følgende:
- Notat i pasientjournal oversendes fastlege
- Pasienten informeres om den kliniske beslutning i MDT-møtet og om forslag til behandling
- Hvis pasienten skal behandles ved annet helse- foretak, viderehenvises pasienten
Registrering
Sist faglig oppdatert: 28.02.2017
Utredning start
Pasientens første fremmøte til utredning i Pakkeforløp for prostatakreft skal registreres i pasientadministrativt system. Første fremmøte kan være:
a) oppmøte i sykehus (poliklinikk, innleggelse eller bildediagnostisk undersøkelse) eller
b) oppmøte hos avtalespesialist
Hvis avtalespesialister er gitt en rolle i utredning og eventuell behandling av pasienter i dette pakkeforløpet må tilsvarende registrering og rapportering til NPR gjøres. Sykehuset har ansvar for at denne kodingen skjer.
Det skal registreres:
| Kode | Kodebeskrivelse |
| A16S | Utredning start - første fremmøte |
Overføring til annet helseforetak/sykehus
Er en pasient i pakkeforløp og overføres til et annet helseforetak/sykehus for videre utredning eller start av behandling, kodes:
| Kode | Kodebeskrivelse |
| A16O | Overført til et annet helseforetak/sykehus |
Koden brukes når ansvaret for pasienten overføres mellom sykehusene. Koding for overføring av pasient mellom helseforetak/sykehus registreres på dagen henvisning (brev, faks, telefon, elektronisk) oversendes. Koden skal ikke brukes hvis pasienten kun henvises til en spesiell undersøkelse, eller for å innhente et råd, uten at behandlingsansvaret overføres mellom helseforetak/sykehus.
Klinisk beslutning
Når utredningen er ferdig, og det er tatt beslutning om sykdomstilstand og om pasientens behandling (i de tilfeller det er påvist kreft), skal avdelingen registrere en av følgende koder:
| Kode | Kodebeskrivelse |
| A16CK | Klinisk beslutning – Påvist prostatakreft og behandling besluttet |
| A16CM | Klinisk beslutning – Påvist eller mistanke om annen kreftsykdom |
| A16CA | Klinisk beslutning – Påvist eller mistanke om annen sykdom enn kreft |
| A16CI | Klinisk beslutning – Ikke påvist sykdom |
Registrering skjer fortrinnsvis når endelig beslutning om behandling tas i samråd med pasienten.
Forløpstid
Sist faglig oppdatert: 30.04.2015
| Forløpsbeskrivelse | Forløpstid |
| Fra første fremmøte i utredendeavdeling til avsluttet utredning(beslutning tas) | 24 kalenderdager |
Utredning
Sist faglig oppdatert: 22.07.2016
Undersøkelsene har som formål å sikre diagnosen og kartlegge sykdomsutbredelse. Når behandlingsmuligheter vurderes skal det tas hensyn til alder, komorbiditet, forventet levetid samt komplikasjons- risiko.
Utredning og senere behandling bør ivaretas av et spesialistteam med særlig interesse for og kunnskap om prostatakreft.
Sentralt ved diagnose og utredning er:
- PSA-måling
- Klinisk undersøkelse med rektal palpasjon av prostata
- Biopsi i henhold til gjeldende nasjonale retningslinjer
Multiparametrisk MR (mpMR) bør fortrinnsvis tas før biopsi.
Bekreftes diagnosen histologisk, må det på bakgrunn av PSA-verdi, histologi (Gleason score) og vurdering av T-stadium suppleres med eventuell utredning for skjelettmetastaser og lokoregionale lymfeknute- metastaser for intermediære og høyrisikopasienter.
Bildediagnostikk hos høyrisikopasienter:
- MR med metastaseprotokoll av bekken og skjelett
- Eventuelt skjelettscintigrafi
Henvises pasienten til ekstern stråleterapi skal det suppleres med:
- Henvisning til gullkorninnsettelse
- Neoadjuvant/adjuvant endokrin terapi, for høyrisikopasienter og eventuelt intermediær risikopasienter
Fastsettelse av diagnose og stadieinndeling
Sist faglig oppdatert: 23.12.2014
På bakgrunn av utredningen fastsettes pasientens diagnose. Foreligger prostatakreft fastsettes pasientens kliniske sykdomsstadium. Utredningen foregår i tett samarbeid mellom urolog, onkolog, patolog og radiolog med særlig erfaring med prostatakreft. Det skal avholdes tverrfaglig møte/MDT-møte for de aktuelle pasientene før samtale med pasienten og eventuelt pårørende om diagnose og behandling.
Informasjon og dialog med pasienten
Sist faglig oppdatert: 29.04.2022
Pasienten skal informeres om prosedyrer i forbindelse med utredning av eventuell prostatakreft og eventuell komplikasjonsrisiko forbundet med disse.
Pasienten bør informeres om samvalgsverktøyet for prostatakreft som finnes på Helsenorge.no. Samvalgsverktøy kan gi pasienten støtte til å ta beslutning om rett behandling i samråd med helsepersonell.
Pasienten skal ha samtale om planlagt behandling med lege etter at utredning er ferdig og klinisk beslutning om behandling tatt i MDT-møte. Endelig avgjørelse om behandling tas i samråd med pasienten. Pasient skal informeres om muligheten for second opinion.
Etter beslutning om aktiv behandling vil pasienten få fastsatt operasjonstidspunkt, oppstart stråleterapi uten neoadjuvant/adjuvant endokrin behandling. Eventuelt startes neoadjuvant/adjuvant endokrin behandling.
Ved metastatisk sykdom forelegges behandlingsmuligheter for pasienten og eventuelt pårørende.
Pasienten tilbys også en samtale med en behovskartlegging som går utover selve kreftbehandlingen, jf. Pakkeforløp hjem for pasienter med kreft.
Klinisk beslutning
Sist faglig oppdatert: 28.02.2017
Ansvarlig
Sist faglig oppdatert: 22.07.2016
Urologisk poliklinikk er ansvarlig for pasientut- redningen. Endelig diagnose fastsettes og vurdering av behandlingsmuligheter gjøres i MDT-møtet. Etter møtet gjøres følgende:
- Notat i pasientjournal oversendes fastlege
- Pasienten informeres om den kliniske beslutning i MDT-møtet og om forslag til behandling
- Hvis pasienten skal behandles ved annet helse- foretak, viderehenvises pasienten
Registrering
Sist faglig oppdatert: 28.02.2017
Utredning start
Pasientens første fremmøte til utredning i Pakkeforløp for prostatakreft skal registreres i pasientadministrativt system. Første fremmøte kan være:
a) oppmøte i sykehus (poliklinikk, innleggelse eller bildediagnostisk undersøkelse) eller
b) oppmøte hos avtalespesialist
Hvis avtalespesialister er gitt en rolle i utredning og eventuell behandling av pasienter i dette pakkeforløpet må tilsvarende registrering og rapportering til NPR gjøres. Sykehuset har ansvar for at denne kodingen skjer.
Det skal registreres:
| Kode | Kodebeskrivelse |
| A16S | Utredning start - første fremmøte |
Overføring til annet helseforetak/sykehus
Er en pasient i pakkeforløp og overføres til et annet helseforetak/sykehus for videre utredning eller start av behandling, kodes:
| Kode | Kodebeskrivelse |
| A16O | Overført til et annet helseforetak/sykehus |
Koden brukes når ansvaret for pasienten overføres mellom sykehusene. Koding for overføring av pasient mellom helseforetak/sykehus registreres på dagen henvisning (brev, faks, telefon, elektronisk) oversendes. Koden skal ikke brukes hvis pasienten kun henvises til en spesiell undersøkelse, eller for å innhente et råd, uten at behandlingsansvaret overføres mellom helseforetak/sykehus.
Klinisk beslutning
Når utredningen er ferdig, og det er tatt beslutning om sykdomstilstand og om pasientens behandling (i de tilfeller det er påvist kreft), skal avdelingen registrere en av følgende koder:
| Kode | Kodebeskrivelse |
| A16CK | Klinisk beslutning – Påvist prostatakreft og behandling besluttet |
| A16CM | Klinisk beslutning – Påvist eller mistanke om annen kreftsykdom |
| A16CA | Klinisk beslutning – Påvist eller mistanke om annen sykdom enn kreft |
| A16CI | Klinisk beslutning – Ikke påvist sykdom |
Registrering skjer fortrinnsvis når endelig beslutning om behandling tas i samråd med pasienten.
Forløpstid
Sist faglig oppdatert: 30.04.2015
| Forløpsbeskrivelse | Forløpstid |
| Fra første fremmøte i utredendeavdeling til avsluttet utredning(beslutning tas) | 24 kalenderdager |
Behandling av prostatakreft
Hovedgrupper av behandlingsforløp
Sist faglig oppdatert: 22.07.2016
På bakgrunn av utredningsfunnene, pasientens alder og komorbiditet skal det tas stilling til om pasienten kan tilbys én av følgende behandlingsmuligheter:
- Aktiv overvåkning/ monitorering
- Kurativ behandling som radikal prostatectomi eller strålebehandling med eller uten endokrin behandling
- Symptomrettet behandling med tanke på eventuell endokrin behandling
- Endokrin og eller annen palliativ behandling
Validerte prognostiske biomarkører for tilbakefall etter helbredende behandling ved påvist prostatakreft er:
primærsvulstens utbredelse, T-stadium, aggressivitet (Gleason score) og nivå av s-PSA (Tabell 1).
Tabell 1 Risikogrupper ved påvist prostatakreft
| Risikogrupper | PSA | Gleason score | Klinisk stadium |
| Lav risiko | <10 mg/dL | <6 | ≤ T2a |
| Intermediær risiko | >10 < 20 mg/dL | = 7 | T2b-T2c |
| Høy risiko | PSA > 20 mg/dL | 8-10 | ≥T3a |
Hos menn med påvist prostatakreft uten spredning som er aktuelle for helbredende behandling vil slik risikostratifisering være bestemmende for behandlingsvalgene aktiv overvåking eller umiddelbar radikal behandling.
Primærbehandling
Aktiv overvåkning
Med aktiv overvåkning avventes oppstart av kurativ rettet behandling til det eventuelt påvises progresjon av sykdommen. Pasienten skal følges tett av urolog. Denne behandlingen overveies hos alle lavrisikopasienter. Det vises til Nasjonalt handlingsprogram med retningslinjer for diagnostikk, behandling og oppfølging av prostatakreft.
Radikal prostatektomi
Inngrepet innebærer fjerning av prostata og eventuelt vesiculae seminales. Teknikkene har forbedret seg betydelig de siste 10 årene.
Ekstern strålebehandling
Ekstern strålebehandling kan som operasjon tilbys pasienter med lokalisert sykdom. Behandlingen kan gis i kombinasjon med høydose innvendig stråle- behandling.
Endokrin behandling
Pasienter med høy eventuelt intermediær risiko- profil gis endokrin behandling som neoadjuvant/adjuvant behandling i tillegg til stråleterapi. Pasienter med lymfeknutespredning, fjernspredning, høy alder, alvorlig komorbiditet, eller pasienter som ikke ønsker lokalbehandling, kan tilbys oppstart av endokrin behandling eller symptomlindrende behandling.
Sekundær/adjuvant behandling
Ved ikke fri operasjonsrand og/eller ikke tilfredsstillende fall i PSA etter operasjon kan strålebehandling mot operasjonskaviteten bli aktuell.
De hyppigst forekommende komplikasjoner
Sist faglig oppdatert: 23.12.2014
Radikal prostatektomi
- Varierende grad av urininkontinens
- Risiko for erektil dysfunksjon
Ekstern strålebehandling
- Akutte bivirkninger fra urinblære- og tarmfunksjon
- Senbivirkninger med moderat økt avføringsfrekvens og vannlatingsbesvær
- Gradvis innsettende erektil dysfunksjon
Endokrin behandling
- Antiandrogen behandling medfører gynekomasi og brystømhet hos 70 prosent, men profylaktisk bestråling av bryster reduserer risikoen
- Hetetokter, hovedsakelig forårsaket av LHRH- analog
- Impotens/bortfall av libido
- Tap av muskelmasse
- Redusert fysisk yteevne
Støttebehandling og sykepleie
Sist faglig oppdatert: 23.12.2014
En del pasienter får innlagt kateter. Behandlende avdeling er ansvarlig for opplæring og vedlikehold. Avdelingen har også ansvar for at pasienten får opplæring i bekkenbunnstrening og oppfølging av denne.
Det er behandlende avdelings ansvar å informere om hjelpemidler og medikamenter vedrørende erektil dysfunksjon.
I forbindelse med strålebehandling kan det forekomme noe sårhet i huden. Det er den behandlende avdelings ansvar å sørge for behandling av sårheten.
Rehabilitering
Sist faglig oppdatert: 23.12.2014
Behandlende lege skal vurdere den enkelte pasients behov for rehabilitering/etterbehandling så tidlig som mulig i behandlingsforløpet. Ved behov for rehabilitering eller annen etterbehandling skal behandlende lege sammen med pasienten vurdere aktuelle tiltak og hvor tiltaket best kan iverksettes. Fastlegen skal informeres om denne vurderingen.
Pasienter som gjennomgår radikal prostatektomi, vil allerede før inngrepet bli instruert i bekkenbunns- trening. Ved den polikliniske konsultasjonen ca. to uker postoperativt forsøker man å fjerne blære- kateteret og det gis informasjon om histologisk funn og om eventuell nødvendig etterbehandling.
Svært plagsomme hetetokter i forbindelse med endokrin terapi kan forsøkes medisinsk behandlet.
Utprøving av medikamenter og hjelpemidler vedrørende erektil dysfunksjon er en del av rehabiliteringen.
Informasjon og dialog med pasienten
Sist faglig oppdatert: 29.04.2022
Når resultatene fra de ulike undersøkelser foreligger og disse er vurdert på tverrfaglig møte/MDT, skal det gjennomføres en samtale med pasienten og even- tuelt pårørende om de vurderinger som er gjort og aktuelle behandlingsmuligheter. Videre drøftes tidsperspektivet i behandlingstilbudet, mulige bivirkninger, risiko for komplikasjoner og konsekvenser hvis pasienten ikke ønsker den anbefalte behandlingen. I samtalen avklares pasientens forventninger til forløpet, pasientens livssituasjon og eventuelt pasientens behov av ulik art som psykososiale og andre behov. Pasienten oppfordres til å ha en pårørende/ledsager med til samtalen.
Pasienten tilbys også en samtale med en behovskartlegging som går utover selve kreftbehandlingen, jf. Pakkeforløp hjem for pasienter med kreft.
Ansvarlig
Sist faglig oppdatert: 22.07.2016
Den avdeling som behandler pasienten er ansvarlig for behandlingen og at kontrollprogram avtales med pasient og samarbeidende spesialiteter.
Registrering
Sist faglig oppdatert: 28.02.2017
Når beslutning om behandling er tatt, skal pasienten settes opp til behandling innen de angitte forløpstider. På første behandlingsdag skal kode for behandling registreres. Dette gjelder både om behandlingen regnes som hovedbehandling, eller som neoadjuvant behandling (f.eks. medikamentell behandling forut for strålebehandling). Hvis det dreier seg om overvåking uten behandling eller ingen behandling, skal registreringen av denne beslutningen kodes på dato for samtale med pasienten. Følgende koder skal benyttes:
| Kode | Kodebeskrivelse |
| A16FK | Behandling start – Kirurgisk behandling |
| A16FM | Behandling start – Medikamentell behandling |
| A16FS | Behandling start – Strålebehandling |
| A16FL | Behandling start – Symptomlindrendebehandling |
| A16FO | Behandling start – Overvåking uten behandling (aktiv overvåking) |
| A16FI | Behandling start – Ingen behandling |
Dersom pakkeforløp avbrytes ved at pasienten ikke ønsker ytterligere utredning eller behandling/utredning eller behandling ønskes i utlandet eller ved privat klinikk (når denne ikke er en definert del av pakkeforløpet)/eller ved død skal avdelingen registrere:
| Kode | Kodebeskrivelse |
| A16X | Avslutning av pakkeforløp |
Koden registreres når det tas beslutning om at Pakkeforløp for prostatakreft avbrytes.
Forløpstid
Sist faglig oppdatert: 22.07.2016
| Fra avsluttetutredning til startbehandling | Kirurgiskbehandling | 32 kalenderdager |
| Fra avsluttetutredning til startbehandling | Medikamentellbehandling | 3 kalenderdager |
| Fra avsluttetutredning tilstart behandling | Strålebehandling | 32 kalenderdager |
| Fra avsluttet utredning til start behandling | Overvåking uten behandling (aktiv overvåking) | 3 kalenderdager |
Hovedgrupper av behandlingsforløp
Sist faglig oppdatert: 22.07.2016
På bakgrunn av utredningsfunnene, pasientens alder og komorbiditet skal det tas stilling til om pasienten kan tilbys én av følgende behandlingsmuligheter:
- Aktiv overvåkning/ monitorering
- Kurativ behandling som radikal prostatectomi eller strålebehandling med eller uten endokrin behandling
- Symptomrettet behandling med tanke på eventuell endokrin behandling
- Endokrin og eller annen palliativ behandling
Validerte prognostiske biomarkører for tilbakefall etter helbredende behandling ved påvist prostatakreft er:
primærsvulstens utbredelse, T-stadium, aggressivitet (Gleason score) og nivå av s-PSA (Tabell 1).
Tabell 1 Risikogrupper ved påvist prostatakreft
| Risikogrupper | PSA | Gleason score | Klinisk stadium |
| Lav risiko | <10 mg/dL | <6 | ≤ T2a |
| Intermediær risiko | >10 < 20 mg/dL | = 7 | T2b-T2c |
| Høy risiko | PSA > 20 mg/dL | 8-10 | ≥T3a |
Hos menn med påvist prostatakreft uten spredning som er aktuelle for helbredende behandling vil slik risikostratifisering være bestemmende for behandlingsvalgene aktiv overvåking eller umiddelbar radikal behandling.
Primærbehandling
Aktiv overvåkning
Med aktiv overvåkning avventes oppstart av kurativ rettet behandling til det eventuelt påvises progresjon av sykdommen. Pasienten skal følges tett av urolog. Denne behandlingen overveies hos alle lavrisikopasienter. Det vises til Nasjonalt handlingsprogram med retningslinjer for diagnostikk, behandling og oppfølging av prostatakreft.
Radikal prostatektomi
Inngrepet innebærer fjerning av prostata og eventuelt vesiculae seminales. Teknikkene har forbedret seg betydelig de siste 10 årene.
Ekstern strålebehandling
Ekstern strålebehandling kan som operasjon tilbys pasienter med lokalisert sykdom. Behandlingen kan gis i kombinasjon med høydose innvendig stråle- behandling.
Endokrin behandling
Pasienter med høy eventuelt intermediær risiko- profil gis endokrin behandling som neoadjuvant/adjuvant behandling i tillegg til stråleterapi. Pasienter med lymfeknutespredning, fjernspredning, høy alder, alvorlig komorbiditet, eller pasienter som ikke ønsker lokalbehandling, kan tilbys oppstart av endokrin behandling eller symptomlindrende behandling.
Sekundær/adjuvant behandling
Ved ikke fri operasjonsrand og/eller ikke tilfredsstillende fall i PSA etter operasjon kan strålebehandling mot operasjonskaviteten bli aktuell.
De hyppigst forekommende komplikasjoner
Sist faglig oppdatert: 23.12.2014
Radikal prostatektomi
- Varierende grad av urininkontinens
- Risiko for erektil dysfunksjon
Ekstern strålebehandling
- Akutte bivirkninger fra urinblære- og tarmfunksjon
- Senbivirkninger med moderat økt avføringsfrekvens og vannlatingsbesvær
- Gradvis innsettende erektil dysfunksjon
Endokrin behandling
- Antiandrogen behandling medfører gynekomasi og brystømhet hos 70 prosent, men profylaktisk bestråling av bryster reduserer risikoen
- Hetetokter, hovedsakelig forårsaket av LHRH- analog
- Impotens/bortfall av libido
- Tap av muskelmasse
- Redusert fysisk yteevne
Støttebehandling og sykepleie
Sist faglig oppdatert: 23.12.2014
En del pasienter får innlagt kateter. Behandlende avdeling er ansvarlig for opplæring og vedlikehold. Avdelingen har også ansvar for at pasienten får opplæring i bekkenbunnstrening og oppfølging av denne.
Det er behandlende avdelings ansvar å informere om hjelpemidler og medikamenter vedrørende erektil dysfunksjon.
I forbindelse med strålebehandling kan det forekomme noe sårhet i huden. Det er den behandlende avdelings ansvar å sørge for behandling av sårheten.
Rehabilitering
Sist faglig oppdatert: 23.12.2014
Behandlende lege skal vurdere den enkelte pasients behov for rehabilitering/etterbehandling så tidlig som mulig i behandlingsforløpet. Ved behov for rehabilitering eller annen etterbehandling skal behandlende lege sammen med pasienten vurdere aktuelle tiltak og hvor tiltaket best kan iverksettes. Fastlegen skal informeres om denne vurderingen.
Pasienter som gjennomgår radikal prostatektomi, vil allerede før inngrepet bli instruert i bekkenbunns- trening. Ved den polikliniske konsultasjonen ca. to uker postoperativt forsøker man å fjerne blære- kateteret og det gis informasjon om histologisk funn og om eventuell nødvendig etterbehandling.
Svært plagsomme hetetokter i forbindelse med endokrin terapi kan forsøkes medisinsk behandlet.
Utprøving av medikamenter og hjelpemidler vedrørende erektil dysfunksjon er en del av rehabiliteringen.
Informasjon og dialog med pasienten
Sist faglig oppdatert: 29.04.2022
Når resultatene fra de ulike undersøkelser foreligger og disse er vurdert på tverrfaglig møte/MDT, skal det gjennomføres en samtale med pasienten og even- tuelt pårørende om de vurderinger som er gjort og aktuelle behandlingsmuligheter. Videre drøftes tidsperspektivet i behandlingstilbudet, mulige bivirkninger, risiko for komplikasjoner og konsekvenser hvis pasienten ikke ønsker den anbefalte behandlingen. I samtalen avklares pasientens forventninger til forløpet, pasientens livssituasjon og eventuelt pasientens behov av ulik art som psykososiale og andre behov. Pasienten oppfordres til å ha en pårørende/ledsager med til samtalen.
Pasienten tilbys også en samtale med en behovskartlegging som går utover selve kreftbehandlingen, jf. Pakkeforløp hjem for pasienter med kreft.
Ansvarlig
Sist faglig oppdatert: 22.07.2016
Den avdeling som behandler pasienten er ansvarlig for behandlingen og at kontrollprogram avtales med pasient og samarbeidende spesialiteter.
Registrering
Sist faglig oppdatert: 28.02.2017
Når beslutning om behandling er tatt, skal pasienten settes opp til behandling innen de angitte forløpstider. På første behandlingsdag skal kode for behandling registreres. Dette gjelder både om behandlingen regnes som hovedbehandling, eller som neoadjuvant behandling (f.eks. medikamentell behandling forut for strålebehandling). Hvis det dreier seg om overvåking uten behandling eller ingen behandling, skal registreringen av denne beslutningen kodes på dato for samtale med pasienten. Følgende koder skal benyttes:
| Kode | Kodebeskrivelse |
| A16FK | Behandling start – Kirurgisk behandling |
| A16FM | Behandling start – Medikamentell behandling |
| A16FS | Behandling start – Strålebehandling |
| A16FL | Behandling start – Symptomlindrendebehandling |
| A16FO | Behandling start – Overvåking uten behandling (aktiv overvåking) |
| A16FI | Behandling start – Ingen behandling |
Dersom pakkeforløp avbrytes ved at pasienten ikke ønsker ytterligere utredning eller behandling/utredning eller behandling ønskes i utlandet eller ved privat klinikk (når denne ikke er en definert del av pakkeforløpet)/eller ved død skal avdelingen registrere:
| Kode | Kodebeskrivelse |
| A16X | Avslutning av pakkeforløp |
Koden registreres når det tas beslutning om at Pakkeforløp for prostatakreft avbrytes.
Forløpstid
Sist faglig oppdatert: 22.07.2016
| Fra avsluttetutredning til startbehandling | Kirurgiskbehandling | 32 kalenderdager |
| Fra avsluttetutredning til startbehandling | Medikamentellbehandling | 3 kalenderdager |
| Fra avsluttetutredning tilstart behandling | Strålebehandling | 32 kalenderdager |
| Fra avsluttet utredning til start behandling | Overvåking uten behandling (aktiv overvåking) | 3 kalenderdager |
Oppfølging og kontroll av prostatakreft
Kontroll
Sist faglig oppdatert: 29.07.2016
Det vises til nasjonale retningslinjer.
Aktiv overvåkning/monitorering innebærer standardisert oppfølging i regi av urolog i henhold til nasjonale retningslinjer.
Etter radikal behandling anbefales kontroll etter tre, seks og 12 måneder, deretter hvert halvår til tredje år etter behandling, og deretter årlig.
Pasienter der kurativ behandling ikke er aktuelt og der man avventer aktiv behandling bør kontrolleres hver tredje – fjerde måned. med klinisk undersøkelse, PSA og eventuelle andre undersøkelser dersom nødvendig. Dette må vurderes individuelt.
Etter oppstart endokrin behandling ved avansert sykdom bør behandlingseffekten evalueres etter tre måneder, og deretter kontroll minst to ganger årlig.
Ansvarlig
Sist faglig oppdatert: 01.08.2016
Beslutninger om pasienter som er under aktiv overvåkning/monitorering tas av urolog, i dialog med pasienten.
Hvis aktiv behandling iverksettes, tas videre beslutninger av behandlende avdeling.
Kontroll av øvrige pasienter bør være et samarbeid mellom spesialisthelsetjenesten og primærhelsetjenesten. Fastlegen skal få beskjed om hva som skal følges opp.
Etter kurativ behandling har urologisk poliklinikk/ spesialist ansvar for utredning ved mistanke om tilbakefall.
Informasjon og dialog med pasienten
Sist faglig oppdatert: 01.08.2016
Ved utskrivningssamtale med pasient og eventuelt pårørende forberedes pasienten på hva han kan forvente seg etter utskrivelsen. Det informeres om hvor pasienten kan henvende seg ved eventuelle problemer. Pasient og pårørende orienteres om kontrollopplegg, hensikt, hvilke undersøkelser som gjøres, og tidsforløp. Videre bør pasienten informeres om vanlige fysiske og psykiske reaksjoner som kan oppstå etter kreftbehandling. Fastlegen har en koordinerende og sentral rolle etter at pasienten er skrevet ut fra sykehus og mellom sykehusopphold.
Hvis man får mistanke om tilbakefall hos pasient som har gjennomgått kurativ behandling, skal pasienten informeres om dette, samt informeres om hvordan videre utredning planlegges. Ansvaret for informasjon til pasienten og for start av relevant utredning vil være den instans/avdeling som har ansvaret for pasienten på det aktuelle tidspunkt.
Pasienten informeres om at behandlingsresultatet i stor grad kan overvåkes med regelmessig måling av PSA og enkel klinisk undersøkelse. Det bør informeres om behandlingsmuligheter ved eventuelt tilbakefall.
Støttebehandling og sykepleie
Sist faglig oppdatert: 29.07.2016
Ved eventuell urininkontinens etter behandling følges pasienten opp av uroterapeut/fysioterapeut/ sykepleier eller av annet helsepersonell avhengig av bivirkninger som har oppstått etter kurativ behandling. Oppfølgingen skjer i tett samarbeid med fastlege. Pasienten tilbakehenvises til urolog/ onkolog dersom nødvendig.
Pasienten og eventuelt pårørende informeres om seneffekter som kan oppstå og tiltak i relasjon til disse etter avsluttet behandling.
Beslutning tas av urologisk poliklinikk, eller annen behandlende avdeling, i dialog med pasienten.
Håndtering av tilbakefall
Sist faglig oppdatert: 29.07.2016
Ved tilbakefall av kreftsykdom (lokalt eller regionalt residiv, eller fjernmetastaser) etter tidligere avsluttet behandling henvises pasienten ikke til nytt pakkeforløp. Imidlertid må pasienten ivaretas etter de samme prinsipper som er i pakkeforløpene. Ved mistanke om nyoppstått kreft skal derimot pasienten henvises til nytt pakkeforløp.
Mistanke om tilbakefall av sykdom etter tidligere gjennomført kurativ behandling kan oppstå både ved kontroll på sykehus og ved oppfølging/kontakt hos fastlege. Sykehuset skal iverksette utredning og behandling etter retningslinjer skissert i Handlingsprogrammet.
Pasienter med uhelbredelig prostatakreft og sykdomsprogresjon under pågående endokrin behandling bør henvises til onkolog.
Er det svært usikkert om tilbakefall/metastaser kommer fra tidligere prostatakreft, kan pasienten henvises Pakkeforløp for metastaser med ukjent utgangspunkt. Sykehuset skal iverksette utredning og behandling etter retningslinjer skissert i de nasjonale handlingsprogram og med de tidsfrister som er beskrevet i det aktuelle Pakkeforløp for kreft.
Pasient og eventuelt pårørende informeres om mistanke om tilbakefall og eventuelle utredningstiltak.
Beslutning om videre oppfølging/behandling tas av urologisk poliklinikk/spesialist i samråd med pasienten og eventuelt i samarbeid med fastlege avhengig av hvem som påviser PSA-stigning.
Rehabilitering
Sist faglig oppdatert: 29.07.2016
Rehabiliteringen er avhengig av hvilken behandling som er gitt.
Det vurderes individuelt om pasienten har behov for kontakt med ernæringsfysiolog, fysioterapeut, sexolog eller andre relevante fagpersoner.
Fra behandlingsstart bør urologisk/onkologisk poliklinikk informere pasient og eventuelt pårørende om hvordan sykdom og behandling kan påvirke livskvaliteten.
Beslutning tas av behandlende poliklinikk i dialog med pasienten.
Palliasjon
Sist faglig oppdatert: 29.07.2016
Pasient og eventuelt pårørende må informeres om at endokrin behandling er hjørnesteinen i behandlingen ved metastatisk sykdom. Det kan også bli aktuelt med annen systembehandling eventuelt stråleterapi.
Palliative tiltak er sentrale for en del pasienter.
Den palliative innsats retter seg mot belastende symptomer på grunn av sykdom eller behandling.
Beslutning tas av behandlende avdeling i dialog med pasienten.
Kontroll
Sist faglig oppdatert: 29.07.2016
Det vises til nasjonale retningslinjer.
Aktiv overvåkning/monitorering innebærer standardisert oppfølging i regi av urolog i henhold til nasjonale retningslinjer.
Etter radikal behandling anbefales kontroll etter tre, seks og 12 måneder, deretter hvert halvår til tredje år etter behandling, og deretter årlig.
Pasienter der kurativ behandling ikke er aktuelt og der man avventer aktiv behandling bør kontrolleres hver tredje – fjerde måned. med klinisk undersøkelse, PSA og eventuelle andre undersøkelser dersom nødvendig. Dette må vurderes individuelt.
Etter oppstart endokrin behandling ved avansert sykdom bør behandlingseffekten evalueres etter tre måneder, og deretter kontroll minst to ganger årlig.
Ansvarlig
Sist faglig oppdatert: 01.08.2016
Beslutninger om pasienter som er under aktiv overvåkning/monitorering tas av urolog, i dialog med pasienten.
Hvis aktiv behandling iverksettes, tas videre beslutninger av behandlende avdeling.
Kontroll av øvrige pasienter bør være et samarbeid mellom spesialisthelsetjenesten og primærhelsetjenesten. Fastlegen skal få beskjed om hva som skal følges opp.
Etter kurativ behandling har urologisk poliklinikk/ spesialist ansvar for utredning ved mistanke om tilbakefall.
Informasjon og dialog med pasienten
Sist faglig oppdatert: 01.08.2016
Ved utskrivningssamtale med pasient og eventuelt pårørende forberedes pasienten på hva han kan forvente seg etter utskrivelsen. Det informeres om hvor pasienten kan henvende seg ved eventuelle problemer. Pasient og pårørende orienteres om kontrollopplegg, hensikt, hvilke undersøkelser som gjøres, og tidsforløp. Videre bør pasienten informeres om vanlige fysiske og psykiske reaksjoner som kan oppstå etter kreftbehandling. Fastlegen har en koordinerende og sentral rolle etter at pasienten er skrevet ut fra sykehus og mellom sykehusopphold.
Hvis man får mistanke om tilbakefall hos pasient som har gjennomgått kurativ behandling, skal pasienten informeres om dette, samt informeres om hvordan videre utredning planlegges. Ansvaret for informasjon til pasienten og for start av relevant utredning vil være den instans/avdeling som har ansvaret for pasienten på det aktuelle tidspunkt.
Pasienten informeres om at behandlingsresultatet i stor grad kan overvåkes med regelmessig måling av PSA og enkel klinisk undersøkelse. Det bør informeres om behandlingsmuligheter ved eventuelt tilbakefall.
Støttebehandling og sykepleie
Sist faglig oppdatert: 29.07.2016
Ved eventuell urininkontinens etter behandling følges pasienten opp av uroterapeut/fysioterapeut/ sykepleier eller av annet helsepersonell avhengig av bivirkninger som har oppstått etter kurativ behandling. Oppfølgingen skjer i tett samarbeid med fastlege. Pasienten tilbakehenvises til urolog/ onkolog dersom nødvendig.
Pasienten og eventuelt pårørende informeres om seneffekter som kan oppstå og tiltak i relasjon til disse etter avsluttet behandling.
Beslutning tas av urologisk poliklinikk, eller annen behandlende avdeling, i dialog med pasienten.
Håndtering av tilbakefall
Sist faglig oppdatert: 29.07.2016
Ved tilbakefall av kreftsykdom (lokalt eller regionalt residiv, eller fjernmetastaser) etter tidligere avsluttet behandling henvises pasienten ikke til nytt pakkeforløp. Imidlertid må pasienten ivaretas etter de samme prinsipper som er i pakkeforløpene. Ved mistanke om nyoppstått kreft skal derimot pasienten henvises til nytt pakkeforløp.
Mistanke om tilbakefall av sykdom etter tidligere gjennomført kurativ behandling kan oppstå både ved kontroll på sykehus og ved oppfølging/kontakt hos fastlege. Sykehuset skal iverksette utredning og behandling etter retningslinjer skissert i Handlingsprogrammet.
Pasienter med uhelbredelig prostatakreft og sykdomsprogresjon under pågående endokrin behandling bør henvises til onkolog.
Er det svært usikkert om tilbakefall/metastaser kommer fra tidligere prostatakreft, kan pasienten henvises Pakkeforløp for metastaser med ukjent utgangspunkt. Sykehuset skal iverksette utredning og behandling etter retningslinjer skissert i de nasjonale handlingsprogram og med de tidsfrister som er beskrevet i det aktuelle Pakkeforløp for kreft.
Pasient og eventuelt pårørende informeres om mistanke om tilbakefall og eventuelle utredningstiltak.
Beslutning om videre oppfølging/behandling tas av urologisk poliklinikk/spesialist i samråd med pasienten og eventuelt i samarbeid med fastlege avhengig av hvem som påviser PSA-stigning.
Rehabilitering
Sist faglig oppdatert: 29.07.2016
Rehabiliteringen er avhengig av hvilken behandling som er gitt.
Det vurderes individuelt om pasienten har behov for kontakt med ernæringsfysiolog, fysioterapeut, sexolog eller andre relevante fagpersoner.
Fra behandlingsstart bør urologisk/onkologisk poliklinikk informere pasient og eventuelt pårørende om hvordan sykdom og behandling kan påvirke livskvaliteten.
Beslutning tas av behandlende poliklinikk i dialog med pasienten.
Palliasjon
Sist faglig oppdatert: 29.07.2016
Pasient og eventuelt pårørende må informeres om at endokrin behandling er hjørnesteinen i behandlingen ved metastatisk sykdom. Det kan også bli aktuelt med annen systembehandling eventuelt stråleterapi.
Palliative tiltak er sentrale for en del pasienter.
Den palliative innsats retter seg mot belastende symptomer på grunn av sykdom eller behandling.
Beslutning tas av behandlende avdeling i dialog med pasienten.
Forløpstider i pakkeforløp for prostatakreft
Sist faglig oppdatert: 22.07.2016
Tabellen viser de samlede forløpstidene i pakkeforløpet.
Forløpstidene er en rettesnor. Fortsatt er det lovmessige grunnlaget Pasient- og brukerrettighetsloven §2-2 og forskrift om prioritering av helsetjenester.
| Forløpsbeskrivelse | Forløpstid | |
| Fra henvisning mottatt til første fremmøte utredende avdeling | 10 kalenderdager | |
| Fra første fremmøte i utredende avdeling til avsluttet utredning (beslutning tas) | 24 kalenderdager | |
| Fra avsluttet utredning til start behandling | Kirurgisk behandling | 32 kalenderdager |
| Fra avsluttet utredning til start behandling | Medikamentell behandling | 3 kalenderdager |
| Fra avsluttet utredning til start behandling | Strålebehandling | 32 kalenderdager |
| Fra avsluttet utredning til start behandling | Overvåking uten behandling (aktiv overvåking) | 3 kalenderdager |
| Fra henvisning mottatt til start behandling | Kirurgisk behandling | 66 kalenderdager |
| Fra henvisning mottatt til start behandling | Medikamentell behandling | 37 kalenderdager |
| Fra henvisning mottatt til start behandling | Strålebehandling | 66 kalenderdager |
| Fra henvisning mottatt til start behandling | Overvåking uten behandling (aktiv overvåking) | 37 kalenderdager |
Registrering av koder i pakkeforløp for prostatakreft
Pakkeforløp start
Sist faglig oppdatert: 22.07.2016
Kode for start av Pakkeforløp for prostatakreft skal registreres på dato når:
- Henvisning merket "Pakkeforløp" mottas i spesialisthelsetjenesten.
- Henvisning som oppfyller kravene til pakkeforløp, men ikke er merket "Pakkeforløp", er mottatt i spesialisthelsetjenesten.
- Begrunnet mistanke om kreft oppstår eller det påvises kreft i spesialisthelsetjenesten, og dette dokumenteres i journalen til pasienten.
Registreringen skal skje i offentlig sykehus, inkludert private ideelle sykehus. Det er vanligvis den kliniske sykehusavdeling som koder start pakkeforløp. Det skal løpende dokumenteres i pasientens journal at pasienten er inkludert i Pakkeforløp for prostatakreft.
Det skal registreres:
| Kode | Kodebeskrivelse |
| A16A | Start pakkeforløp – henvisning mottatt |
Utredning start
Sist faglig oppdatert: 27.09.2016
Pasientens første fremmøte til utredning i Pakkeforløp for prostatakreft skal registreres i pasientadministrativt system. Første fremmøte kan være:
a) oppmøte i sykehus (poliklinikk, innleggelse eller bildediagnostisk undersøkelse) eller
b) oppmøte hos avtalespesialist
Hvis avtalespesialister er gitt en rolle i utredning og eventuell behandling av pasienter i dette pakkeforløpet må tilsvarende registrering og rapportering til NPR gjøres. Sykehuset har ansvar for at denne kodingen skjer.
Det skal registreres:
| Kode | Kodebeskrivelse |
| A16S | Utredning start – første fremmøte |
Overføring til annet helseforetak/sykehus
Sist faglig oppdatert: 22.07.2016
Er en pasient i pakkeforløp og overføres til et annet helseforetak/sykehus for videre utredning eller start av behandling, kodes:
| Kode | Kodebeskrivelse |
| A16O | Overført til et annet helseforetak/sykehus |
Koden brukes når ansvaret for pasienten overføres mellom sykehusene. Koding for overføring av pasient mellom helseforetak/sykehus registreres på dagen henvisning (brev, faks, telefon, elektronisk) oversendes. Koden skal ikke brukes hvis pasienten kun henvises til en spesiell undersøkelse, eller for å innhente et råd, uten at behandlingsansvaret overføres mellom helseforetak/sykehus.
Klinisk beslutning
Sist faglig oppdatert: 28.02.2017
Når utredningen er ferdig, og det er tatt beslutning om sykdomstilstand og om pasientens behandling (i de tilfeller der det er påvist kreft), skal avdelingen registrere en av følgende koder:
| Kode | Kodebeskrivelse |
| A16CK | Klinisk beslutning – Påvist kreft i prostata og behandling besluttet |
| A16CM | Klinisk beslutning – Påvist eller mistanke om annen kreftsykdom |
| A16CA | Klinisk beslutning – Påvist eller mistanke om annen sykdom enn kreft |
| A16CI | Klinisk beslutning – Ikke påvist sykdom |
Registrering skjer fortrinnsvis når endelig beslutning om behandling tas i samråd med pasienten.
Behandling start
Sist faglig oppdatert: 22.07.2016
Når beslutning om behandling er tatt, skal pasienten settes opp til behandling innen de angitte forløps- tider. På første behandlingsdag skal kode for behandling registreres. Dette gjelder både om behandlingen regnes som hovedbehandling, eller som neoadjuvant behandling. Hvis det dreier seg om overvåking uten behandling eller ingen behandling, skal registreringen av denne beslutningen kodes på dato for samtale med pasienten.
Følgende koder skal benyttes:
| Kode | Kodebeskrivelse |
| A16FK | Behandling start – Kirurgisk behandling |
| A16FM | Behandling start – Medikamentell behandling |
| A16FS | Behandling start – Strålebehandling |
| A16FL | Behandling start – Symptomlindrende behandling |
| A16FO | Behandling start – Overvåking uten behandling (aktiv overvåking) |
| A16FI | Behandling start – Ingen behandling |
Pakkeforløp slutt
Sist faglig oppdatert: 28.02.2017
Dersom pakkeforløp avbrytes ved at pasienten ikke ønsker ytterligere utredning eller behandling/utredning eller behandling ønskes i utlandet eller ved privat klinikk (når denne ikke er en definert del av pakkeforløpet)/eller ved død skal avdelingen registrere:
| Kode | Kodebeskrivelse |
| A16X | Prostatakreft: Avslutning av pakkeforløp |
Koden registreres når det tas beslutning om at Pakkeforløp for prostatakreft avbrytes.
Pakkeforløp start
Sist faglig oppdatert: 22.07.2016
Kode for start av Pakkeforløp for prostatakreft skal registreres på dato når:
- Henvisning merket "Pakkeforløp" mottas i spesialisthelsetjenesten.
- Henvisning som oppfyller kravene til pakkeforløp, men ikke er merket "Pakkeforløp", er mottatt i spesialisthelsetjenesten.
- Begrunnet mistanke om kreft oppstår eller det påvises kreft i spesialisthelsetjenesten, og dette dokumenteres i journalen til pasienten.
Registreringen skal skje i offentlig sykehus, inkludert private ideelle sykehus. Det er vanligvis den kliniske sykehusavdeling som koder start pakkeforløp. Det skal løpende dokumenteres i pasientens journal at pasienten er inkludert i Pakkeforløp for prostatakreft.
Det skal registreres:
| Kode | Kodebeskrivelse |
| A16A | Start pakkeforløp – henvisning mottatt |
Utredning start
Sist faglig oppdatert: 27.09.2016
Pasientens første fremmøte til utredning i Pakkeforløp for prostatakreft skal registreres i pasientadministrativt system. Første fremmøte kan være:
a) oppmøte i sykehus (poliklinikk, innleggelse eller bildediagnostisk undersøkelse) eller
b) oppmøte hos avtalespesialist
Hvis avtalespesialister er gitt en rolle i utredning og eventuell behandling av pasienter i dette pakkeforløpet må tilsvarende registrering og rapportering til NPR gjøres. Sykehuset har ansvar for at denne kodingen skjer.
Det skal registreres:
| Kode | Kodebeskrivelse |
| A16S | Utredning start – første fremmøte |
Overføring til annet helseforetak/sykehus
Sist faglig oppdatert: 22.07.2016
Er en pasient i pakkeforløp og overføres til et annet helseforetak/sykehus for videre utredning eller start av behandling, kodes:
| Kode | Kodebeskrivelse |
| A16O | Overført til et annet helseforetak/sykehus |
Koden brukes når ansvaret for pasienten overføres mellom sykehusene. Koding for overføring av pasient mellom helseforetak/sykehus registreres på dagen henvisning (brev, faks, telefon, elektronisk) oversendes. Koden skal ikke brukes hvis pasienten kun henvises til en spesiell undersøkelse, eller for å innhente et råd, uten at behandlingsansvaret overføres mellom helseforetak/sykehus.
Klinisk beslutning
Sist faglig oppdatert: 28.02.2017
Når utredningen er ferdig, og det er tatt beslutning om sykdomstilstand og om pasientens behandling (i de tilfeller der det er påvist kreft), skal avdelingen registrere en av følgende koder:
| Kode | Kodebeskrivelse |
| A16CK | Klinisk beslutning – Påvist kreft i prostata og behandling besluttet |
| A16CM | Klinisk beslutning – Påvist eller mistanke om annen kreftsykdom |
| A16CA | Klinisk beslutning – Påvist eller mistanke om annen sykdom enn kreft |
| A16CI | Klinisk beslutning – Ikke påvist sykdom |
Registrering skjer fortrinnsvis når endelig beslutning om behandling tas i samråd med pasienten.
Behandling start
Sist faglig oppdatert: 22.07.2016
Når beslutning om behandling er tatt, skal pasienten settes opp til behandling innen de angitte forløps- tider. På første behandlingsdag skal kode for behandling registreres. Dette gjelder både om behandlingen regnes som hovedbehandling, eller som neoadjuvant behandling. Hvis det dreier seg om overvåking uten behandling eller ingen behandling, skal registreringen av denne beslutningen kodes på dato for samtale med pasienten.
Følgende koder skal benyttes:
| Kode | Kodebeskrivelse |
| A16FK | Behandling start – Kirurgisk behandling |
| A16FM | Behandling start – Medikamentell behandling |
| A16FS | Behandling start – Strålebehandling |
| A16FL | Behandling start – Symptomlindrende behandling |
| A16FO | Behandling start – Overvåking uten behandling (aktiv overvåking) |
| A16FI | Behandling start – Ingen behandling |
Pakkeforløp slutt
Sist faglig oppdatert: 28.02.2017
Dersom pakkeforløp avbrytes ved at pasienten ikke ønsker ytterligere utredning eller behandling/utredning eller behandling ønskes i utlandet eller ved privat klinikk (når denne ikke er en definert del av pakkeforløpet)/eller ved død skal avdelingen registrere:
| Kode | Kodebeskrivelse |
| A16X | Prostatakreft: Avslutning av pakkeforløp |
Koden registreres når det tas beslutning om at Pakkeforløp for prostatakreft avbrytes.
Om pakkeforløpet
Sist faglig oppdatert: 01.08.2016
Nasjonal kreftstrategi 2013-2017 er ett av fem hovedmål for kreftomsorgen: «Norge skal bli et foregangsland for gode pasientforløp». Standardiserte pasientforløp, Pakkeforløp for kreft, skal bidra til å heve kvaliteten på norsk kreftomsorg og legge grunnlaget for mer forutsigbarhet for pasientene.
Videre er målet å bedre samhandling mellom fastlegene og spesialisthelsetjenesten, mellom helseforetakene og internt i det enkelte foretak. Innføring av Pakkeforløp for kreft skal bidra til rask diagnostikk og behandling uten ikke-medisinsk begrunnet ventetid slik at pasientene opplever et helhetlig, godt organisert og forutsigbart forløp.
Helsedirektoratet fikk i februar 2014 i oppdrag fra Helse- og omsorgsdepartementet å utarbeide Pakkeforløp for kreft og diagnoseveiledere for fastlegene etter modell fra Danmark. Helsedirektoratet har i samarbeid med 21 arbeidsgrupper med til sammen rundt 200 fagpersoner fra helseforetakene, fastleger og brukere utarbeidet 28 pakkeforløp for kreft , diagnoseveiledere, kodeveiledere og pasientinformasjon. Pakkeforløpsbeskrivelser, diagnoseveiledere, kodeveiledere og pasientinformasjon er gjennomgått og revidert i 2016 av Helsedirektoratet, i samarbeid med fagmiljøene og pasientorganisasjoner.
Pakkeforløpene er nasjonale standardiserte pasientforløp som er faglig baserte og normgivende. Pakkeforløpene er basert på de nasjonale handlingsprogrammene med retningslinjer for diagnostikk, behandling og oppfølging av kreft.
Med utgangspunkt i pakkeforløpet skal et individuelt forløp for hver enkelt pasient tilrettelegges. Målgruppen for beskrivelsene av pakkeforløp er primært helsepersonell, ledere, administratorer og beslutningstakere på ulike nivåer i helsetjenesten, og eventuelt andre.
Helsedirektoratet vil takke alle som har bidratt i arbeidet.
Bjørn Guldvog
Helsedirektør
Arbeidsgruppens sammensetning
- Andreas Stensvold (leder), Oslo universitetssykehus / Sykehuset Østfold, onkolog
- Arne Solberg, St. Olavs Hospital, onkolog
- Bjørn Brennhovd, Oslo universitetssykehus, urolog
- Ilker Tasdemir, Helse Stavanger, urolog
- Tore Knutsen, Universitetssykehuset Nord-Norge, urolog
- Åsmund Straum, St. Olavs Hospital, radiolog
- Arnhild Fredriksen, Oslo universitetssykehus, koordinator
- Samer Al-Saad, Universitetssykehuset Nord-Norge, patolog
- Rolf-Bjørn Andersen, Prostatakreftforeningen, brukerrepresentant
- Kjell Olav Svendsen, fastlege/allmennpraktiker









