Pakkeforløp for sarkom
Introduksjon til pakkeforløp for sarkom
Sist faglig oppdatert: 29.04.2022
Generelt om sarkom
Dette pakkeforløpet omhandler pasienter med sarkom. Sarkom er en sjelden krefttype som oppstår i bindevev. Sarkom kan oppstå hos pasienter i alle aldersgrupper og i alle deler av kroppen, men oftest i bevegelsesapparatet, øre-nese-hals regionen og i buken. Pakkeforløp for sarkom omfatter sarkom i ben og bløtdeler, og sarkom i viscerale organer og retroperitoneum.
Det diagnostiseres rundt 40 pasienter med bensarkom og 200 med bløtvevssarkom hvert år i Norge. Fem-års overlevelse ved de mest vanlige bensarkomer er rundt 60-70 prosent.
Nasjonalt handlingsprogram med retningslinjer for diagnostikk, behandling og oppfølging av sarkom
Pakkeforløpet for sarkom bygger på Nasjonalt handlingsprogram med retningslinjer for utredning, behandling og oppfølging av sarkom.
Forløpskoordinering
Koordinering av pasientforløpet skal sikre et effektivt forløp fra henvisning er mottatt i spesialisthelsetjenesten til oppstart behandling eller avsluttet pakkeforløp, uten unødvendig forsinkelse og med tett samarbeid mellom alle involverte avdelinger og spesialister. Alle sykehus som utreder og behandler kreft skal ha forløpskoordinatorer som har tett og løpende kontakt med pasient og involverte instanser.
Det multidisiplinære/tverrfaglige team (MDT)
Hvert sarkomsenter skal ha etablert en sarkomgruppe - et multidisiplinært tverrfaglig team bestående av ortopeder, kirurger, onkologer, barneonkologer, radiologer og patologer som har sarkom som sitt hoved faginteresseområde. Andre spesialister, som thoraxkirurger, øre-nese-hals-leger og nevrokirurger, involveres ved behov. For å ivareta kontinuiteten må nøkkelspesialister i sarkomgruppen være representert med minst to overleger.
Det skal holdes minst ett, men helst to til tre tverrfaglige sarkommøter ukentlig.
Alle pasienter med sarkom skal diskuteres i sarkommøter. Beslutninger om pasientbehandling skal fattes etter tverrfaglig diskusjoner med alle relevante spesialister tilstede.
Informasjon og dialog med pasienten
Målet er at pasient og pårørende opplever god informasjon, involvering, medvirkning og dialog gjennom hele forløpet. Pasient og ansvarlig lege treffer i fellesskap beslutning om det videre forløpet. Er ikke pasienten i stand til å medvirke, involveres pårørende eller utpekt verge.
Kommunikasjonen med pasient og pårørende skal i alle sammenhenger baseres på respekt og empati. Informasjon og dialog skal skje på en hensynsfull måte og være tilpasset mottakerens individuelle forutsetninger som for eksempel alder, sosiale situasjon, språk, uttrykte ønsker og behov. Videre bør kommunikasjon med pasienten inkludere avklaring vedrørende forventninger om forløpet, inkludert medvirkning av pasient og pårørende.
I den utstrekning pasienten ønsker det skal pårørende involveres gjennom hele pasientforløpet. Samtidig skal helsepersonellet være oppmerksomme på at pårørende også kan ha selvstendige behov som skal ivaretas og tas hensyn til.
Kommunikasjon og informasjon skal være konsistent og koordinert. Som en del av kommunikasjonen skal pasient og pårørende løpende involveres og informeres om undersøkelsesresultater og neste trinn i pakkeforløpet. Tolketjeneste benyttes ved behov.
Sykehusene skal, i samarbeid med aktuelle pasientforeninger, legge til rette for samtaler med godkjente likepersoner dersom kreftpasienter og/ eller deres pårørende ønsker dette.
Pakkeforløp hjem for pasienter med kreft
Pakkeforløp hjem består av et tilbud om samtaler for å avdekke pasientens behov for tjenester og oppfølging som går utover selve kreftbehandlingen. Alle som får en kreftdiagnose inkluderes i Pakkeforløp hjem for pasienter med kreft.
Pakkeforløp hjem for pasienter med kreft innebærer en utdypning av hvordan pasientene bør følges opp etter klinisk beslutning og påbegynt kreftbehandling, og en utdyping av hvordan tjenestenivåene bør samhandle for å avdekke og følge opp pasientens behov for tjenester utover selve kreftbehandlingen. Alle kreftpasienter skal inkluderes i Pakkeforløp hjem når de har fått en kreftdiagnose, uavhengig av om de allerede er i et pakkeforløp for kreft eller ikke, og uavhengig av om behandlingsforløpet har en kurativ eller palliativ intensjon. Pasienter som får tilbakefall inkluderes i Pakkeforløp hjem, selv om de ikke inkluderes i pakkeforløpene for kreft.
Flytskjema
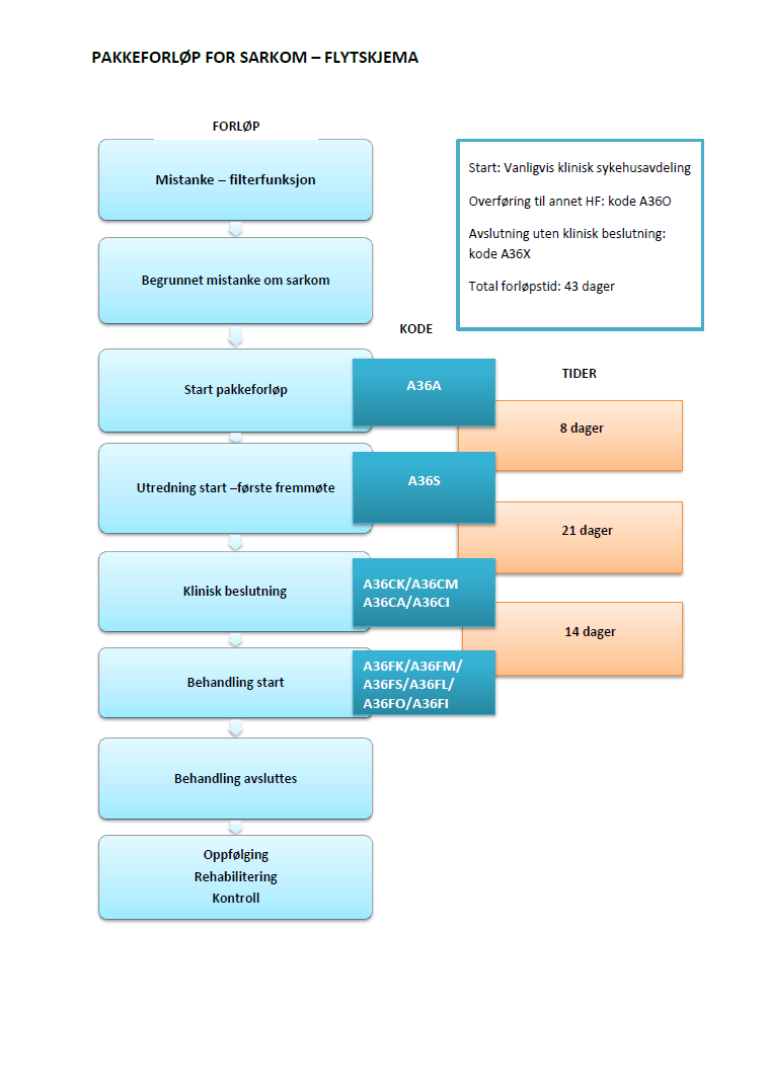
Inngang til pakkeforløp for sarkom
Risikogrupper
Sist faglig oppdatert: 31.07.2015
Sarkom oppstår oftest uten kjent utløsende årsak. Personer som tidligere har mottatt strålebehandling eller som har kronisk lymfødem, har noe økt risiko. Pasienter med noen sjeldne arvelige syndromer som Mb. Reklingshausen (nevrofibromatose), Mb. Ollier/ Mb. Mafufucci (multiple enkondromer), multiple osteokondromer (MO) og Li Fraumeni syndrom har økt risiko for sarkom.
Mistanke
Mistanke om sarkom baseres på symptomer og objektive kliniske funn.
Siden sarkom er sjeldent, vil symptomer fra muskel- skjelettsystemet i de aller fleste tilfeller ha en annen årsak.
Bensarkom
Ved smerter fra skjelettet, palpabel benet kul og/eller annen suspekt klinikk skal pasienten henvises til røntgenundersøkelse. De fleste bensarkom er synlig på vanlig røntgenbilde når tumor gir symptomer. Ved negativt røntgenfunn og persisterende symptomer må det gjøres ny klinisk vurdering. Røntgen bør gjentas og suppleres med MR.
Sarkom må mistenkes ved:
- Palpabel tumor i knokkel
- Uklar diagnose og vedvarende dype murrende smerter og nattesmerter uten annen forklaring
- Mistanke om tilbakefall av sarkom
Bløtvevssarkom i ekstremiteter, trunkus eller ØNH-region
Ved bløtvevssarkom har pasienten oftest en smertefri kul eller hevelse. Det kan ofte mangle spesifikke funn ved klinisk undersøkelse. Sarkom må mistenkes ved:
- Alle dype svulster uansett størrelse, immobile mot kontrahert muskulatur
- Alle subkutane svulster over fem centimeter
- Alle malignitetssuspekte svulster, vekst, tilbakefall etter tidligere kirurgi uansett histologi, uvanlige smerter eller andre symptomer
- Mistanke om tilbakefall av sarkom
Ved klinisk malignitetsmistanke anbefales MR. I tillegg anbefales det oppmerksomhet ved svulster i spesielle anatomiske lokalisasjoner som lyske, knehase, ankel og fot, armhule, albue, hånd og øre-nese-hals-region. I disse lokalisasjoner bør MR tas selv ved mindre svulster.
For barn: alle bløtvevssvulster på trunkus og ekstremiteter, uavhengig av størrelse, skal henvises til utredning ved barneavdeling.
Retroperitoneale og viscerale sarkom
Sarkom i retroperitoneum og indre organer gir ofte langvarige og diffuse plager og er store før de blir oppdaget. Symptomer er ofte ukarakteristiske og vanskelig å skille fra andre abdominale tilstander som smerter, anemi og abdominal oppfylling.
Filterfunksjon
Sist faglig oppdatert: 28.08.2015
Ben og bløtvevssarkom i ekstremiteter, trunkus eller ØNH- region
Første undersøkelse initieres oftest av fastlege eller lege på lokalt sykehus. Ved klinisk mistanke om sarkom skal det tas kontakt med sarkomsenter eller henvises til relevant bildediagnostisk undersøkelse. Vanligvis begynner utredning for bløtvevslesjoner med MR, og for benlesjoner med både røntgen og MR. Noen ganger kan det være aktuelt å supplere med CT. Disse undersøkelsene kan avkrefte malign diagnose hos de fleste pasienter.
Tolkning av radiologiske funn ved mistanke om sarkom kan være krevende og trenge ekspertise som kun er tilgjengelig i høyspesialiserte miljøer på sarkomsentrene. I slike tilfeller vil et sarkomsenter også kunne inngå i filterfunksjonen før eventuelt inklusjon i pakkeforløp.
Ved mistanke om sarkom skal det ikke utføres biopsi eller operasjon før henvising. Antatt godartet tumor skal alltid sendes til histologi etter operativ fjerning.
Retroperitoneale og viscerale sarkom
Pasienter med retroperitoneal eller abdominal sarkom kan som regel ikke identifiseres på generell malignitetsmistanke i abdomen og vil derfor primært inngå i utredning eller pakkeforløp for andre abdominale kreftformer.
Begrunnet mistanke – kriterier for henvisning til pakkeforløp
Sist faglig oppdatert: 28.08.2015
Ben og bløtvevssarkom i ekstremiteter, trunkus eller ØNH- region
Første undersøkelse initieres oftest av fastlege eller lege på lokalt sykehus. Ved klinisk mistanke om sarkom skal det tas kontakt med sarkomsenter eller henvises til relevant bildediagnostisk undersøkelse. Vanligvis begynner utredning for bløtvevslesjoner med MR, og for benlesjoner med både røntgen og MR. Noen ganger kan det være aktuelt å supplere med CT. Disse undersøkelsene kan avkrefte malign diagnose hos de fleste pasienter.
Tolkning av radiologiske funn ved mistanke om sarkom kan være krevende og trenge ekspertise som kun er tilgjengelig i høyspesialiserte miljøer på sarkomsentrene. I slike tilfeller vil et sarkomsenter også kunne inngå i filterfunksjonen før eventuelt inklusjon i pakkeforløp.
Ved mistanke om sarkom skal det ikke utføres biopsi eller operasjon før henvising. Antatt godartet tumor skal alltid sendes til histologi etter operativ fjerning.
Retroperitoneale og viscerale sarkom
Pasienter med retroperitoneal eller abdominal sarkom kan som regel ikke identifiseres på generell malignitetsmistanke i abdomen og vil derfor primært inngå i utredning eller pakkeforløp for andre abdominale kreftformer.
Henvisning til pakkeforløp
Sist faglig oppdatert: 31.07.2015
Foreligger begrunnet mistanke, skal pasienten henvises til Pakkeforløp for sarkom ved ett av fire sarkomsentre i Norge: Oslo universitetssykehus, Haukeland universitetssykehus, St. Olavs Hospital og Universitetssykehuset i Nord-Norge.
Ved begrunnet mistanke hos barn skal ansvarlig lege ved sarkomsenter eller ved aktuell barneavdeling med pakkeforløpsfunksjon for pediatrisk onkologi kontaktes per telefon.
Beslutning om henvisning ved begrunnet mistanke
Sist faglig oppdatert: 31.07.2015
Beslutning om henvisning til pakkeforløpet tas av legen som får begrunnet mistanke om sarkom. Det kan være fastlege, legevaktslege, klinisk spesialist ved lokalsykehus eller spesialist på sarkomsenter.
Informasjon og dialog med pasienten
Sist faglig oppdatert: 28.08.2015
Fastlege eller annen lege er ansvarlig for å informere pasienten om:
- Den begrunnede mistanken om sarkom
- Hva henvisning til pakkeforløp innebærer
Ansvarlig for henvisning
Sist faglig oppdatert: 31.07.2015
Fastlege eller annen lege som får begrunnet mistanke om sarkom er ansvarlig for henvisning av pasienter til pakkeforløpet.
Sarkom er sjeldent, og fastleger og radiologer har begrenset erfaring. Det må være lav terskel for å henvise pasienter med påviste lesjoner i ben- eller bløtdeler til vurdering ved sarkomsenter selv uten at det foreligger begrunnet mistanke om sarkom. Sarkomsenterets utredning er da å betrakte som del av filterfunksjonen, før pasienten eventuelt inkluderes i pakkeforløp.
Registrering
Sist faglig oppdatert: 15.07.2016
Kode for start av Pakkeforløp for sarkom skal registreres på dato når:
- Henvisning merket "Pakkeforløp" mottas i spesialisthelsetjenesten.
- Henvisning som oppfyller kravene til pakkeforløp, men ikke er merket "Pakkeforløp", er mottatt i spesialisthelsetjenesten.
- Begrunnet mistanke om kreft oppstår eller det påvises kreft i spesialisthelsetjenesten, og dette dokumenteres i journalen til pasienten.
Registreringen skal skje i offentlig sykehus, inkludert private ideelle sykehus. Det er vanligvis den kliniske sykehusavdeling som koder start pakkeforløp. Det skal løpende dokumenteres i pasientens journal at pasienten er inkludert i Pakkeforløp for sarkom.
Det skal registreres:
| Kode | Kodebeskrivelse |
| A36A | Start pakkeforløp - henvisning mottatt |
Forløpstid
Sist faglig oppdatert: 03.08.2015
| Forløp | Maksimal forløpstid |
| Fra henvisning mottatt til første fremmøte utredende avdeling | 8 kalenderdager |
Utredning av sarkom
Utredning
Sist faglig oppdatert: 28.08.2015
Utredning av sarkom baseres på vevsprøve for å stille histologisk diagnose og på bildediagnostikk for å kartlegge lokal sykdomsutbredelse og påvise eventuell metastasering.
Mer detaljert beskrivelse finnes i Nasjonalt handlingsprogram med retningslinjer for utredning, behandling og oppfølging av sarkom.
Fastsettelse av diagnose og stadieinndeling
Sist faglig oppdatert: 31.07.2015
Støttebehandling og sykepleie
Sist faglig oppdatert: 31.07.2015
Samtidig med sykdomsutredning avklares behov for psykososial støtte eller andre hjelpetiltak. Nødvendige tiltak iverksettes. Pasienten skal tilbys samtale med sosionom. Dette er kontinuerlig arbeid som ivaretas gjennom hele pasientforløpet.
Informasjon og dialog med pasienten
Sist faglig oppdatert: 29.04.2022
Pasienten skal ha samtale om planlagt behandling med lege etter at utredning er ferdig og klinisk beslutning om behandling tatt i MDT-møte. Endelig avgjørelse om behandling tas i samråd med pasienten.
Pasienten oppfordres til å ha pårørende med på informasjonssamtalen.
Pasienten tilbys også en samtale med en behovskartlegging som går utover selve kreftbehandlingen, jf. Pakkeforløp hjem for pasienter med kreft.
Klinisk beslutning
Sist faglig oppdatert: 28.02.2017
Beslutning om anbefalt behandling tas primært i et tverrfaglig møte/MDT-møte, men kan unntaksvis tas uten et slikt tverrfaglig møte. Endelig beslutning om behandling tas i samråd med pasienten.
Ansvarlig
Sist faglig oppdatert: 31.07.2015
Utredning og behandling av sarkom gjøres på høyspesialiserte avdelinger på sarkomsentrene som har ansvaret for hele utredningsforløpet. Er det hensiktsmessig, kan deler av utredningen gjøres på andre sykehus etter avtale og i tett samarbeid med sarkomsentrene.
Registrering
Sist faglig oppdatert: 28.02.2017
Utredning start
Pasientens første fremmøte til utredning i Pakkeforløp for sarkom skal registreres i pasientadministrativt system. Første fremmøte kan være:
a) oppmøte i sykehus (poliklinikk, innleggelse eller bildediagnostisk undersøkelse) eller
b) oppmøte hos avtalespesialist
Hvis avtalespesialister er gitt en rolle i utredning og eventuell behandling av pasienter i dette pakkeforløpet må tilsvarende registrering og rapportering til NPR gjøres. Sykehuset har ansvar for at denne kodingen skjer.
Det skal registreres:
| Kode | Kodebeskrivelse |
| A36S | Utredning start – første fremmøte |
Overføring til annet helseforetak/sykehus
Er en pasient i pakkeforløp og overføres til et annet helseforetak/sykehus for videre utredning eller start av behandling, kodes:
| Kode | Kodebeskrivelse |
| A36O | Overført til et annet helseforetak/sykehus |
Koden brukes når ansvaret for pasienten overføres mellom sykehusene. Koding for overføring av pasient mellom helseforetak/sykehus registreres på dagen henvisning (brev, faks, telefon, elektronisk) oversendes. Koden skal ikke brukes hvis pasienten kun henvises til en spesiell undersøkelse, eller for å innhente et råd, uten at behandlingsansvaret overføres mellom helseforetak/sykehus.
Klinisk beslutning
Når utredningen er ferdig, og det er tatt beslutning om sykdomstilstand og om pasientens behandling (i de tilfeller det er påvist kreft), skal avdelingen registrere en av følgende koder:
| Kode | Kodebeskrivelse |
| A36CK | Klinisk beslutning – Påvist sarkom eller overveiende sannsynlig sarkom, og behandling besluttet |
| A36CM | Klinisk beslutning – Påvist eller mistanke om annen kreftsykdom |
| A36CA | Klinisk beslutning – Påvist eller mistanke om annen sykdom enn kreft |
| A36CI | Klinisk beslutning – Ikke påvist sykdom |
Registrering skjer fortrinnsvis når endelig beslutning om behandling tas i samråd med pasienten.
Forløpstid
Sist faglig oppdatert: 03.08.2015
| Forløp | Maksimal forløpstid |
| Fra første fremmøte i utredende avdeling til avsluttet utredning (beslutning tas) | 21 kalenderdager |
Forløpstid er 21 kalenderdager for bensarkom. For bløtvevssarkom bør forløpstiden være noe kortere.
Behandling av sarkom
Hovedgrupper av behandlingsforløp
Sist faglig oppdatert: 31.07.2015
Behandling av sarkom er kompleks og kan innebære kombinasjoner av kirurgi, kjemoterapi og strålebehandling. Behandlingen er detaljert beskrevet i Nasjonalt handlingsprogram med retningslinjer for utredning, behandling og oppfølging av sarkom.
Behandlingen kan ha kurativ, livsforlengende eller palliativt siktemål.
Primær behandling av sarkom følger oftest internasjonale behandlingsprotokoller. De fleste pasienter med høygradig malignt sarkom trenger multimodal behandling – en kombinasjon av to eller flere behandlingsmodaliteter som kirurgi, kjemoterapi og strålebehandling.
De hyppigst oppståtte komplikasjoner
Sist faglig oppdatert: 31.07.2015
Komplikasjoner etter kirurgiske inngrep:
- Infeksjon
- Forsinket sårtilheling
- Utilsiktet reduksjon i funksjon ved peroperativ skade på nerver eller blodtilførsel
- Mekaniske komplikasjoner ved skjelettrekonstruksjoner
- Komplikasjoner ved ekstremitetsbevarende kirurgi kan føre til amputasjon
Komplikasjoner ved strålebehandling:
- Stråleskader av hud
- Stråleindusert fibrose av underliggende vev og muskulatur som kan føre til redusert funksjon
- Bestråling av ledd eller rørknokler kan føre til leddstivhet eller økt frakturfare
- Ved strålebehandling av skjelett hos barn kan det forekomme vekstforstyrrelser
- Strålebehandling i abdomen/bekkenregion kan føre til stråleskade av tarm eller andre organer
- Strålebehandling innebærer risiko for stråleindusert sarkom som kan oppstå etter flere år
Komplikasjoner etter kjemoterapi:
- Kvalme
- Redusert allmenntilstand
- Hårtap
- Redusert immunforsvar med økende risiko for infeksjoner
På lengre sikt er skade på hjerte og nyrer, redusert hørsel, reduser fertilitet og fatigue mest vanlig.
Støttebehandling og sykepleie
Sist faglig oppdatert: 15.07.2016
Multimodal behandling tar ofte flere måneder. I denne tiden kan pasienten ha mange sykehusopphold ved flere avdelinger og flere sykehus. Dette stiller store krav til kontinuiteten i støttebehandlingen. Før behandlingen iverksettes bør pasienten ha samtale med spesialsykepleier og fysioterapeut for informasjon om forberedelsestiltak, nødvendige prosedyrer, forventet forløp av behandlingen og mulige bivirkninger med fokus på praktisk informasjon. Smerteteamet kobles inn ved behov. Er nødvendig behandling forbundet med vesentlig funksjonstap, for eksempel ved planlagt ekstremitetsamputasjon, skal støtteapparatet i kommunen kontaktes.
Intensiv kjemoterapi kan påvirke fruktbarheten hos unge pasienter. Disse pasientene skal gis informasjon om mulighet for nedfrysning av sæd eller ovarievev, og alle nødvendige tiltak skal koordineres.
Kontinuiteten i støttebehandlingen ivaretas gjennom hele behandlingsforløpet. Arbeidet med kartlegging og iverksetting av psykososiale støttetiltak som ble startet under utredningen må kontinueres og evalueres fortløpende. Kontinuiteten i støttebehandlingen ved overflytning av pasienter mellom sykehusavdelinger og mellom sykehus og primærhelsetjeneste skal sikres.
Pårørendes behov for informasjon skal også imøtekommes og nødvendige tiltak iverksettes.
Rehabilitering
Sist faglig oppdatert: 31.07.2015
Rehabilitering begynner mens pasienten er i behandling. Fysioterapeuter og ergoterapeuter ved de respektive avdelinger har en sentral rolle. Pasienter med ekstremitetsamputasjoner skal starte nødvendige tiltak med protesetilpasning mens de fortsatt er inneliggende på Ortopedisk avdeling. Pasienter som får stomi skal ha samtale med stomisykepleier før utskrivelse. Det skal settes opp en plan for hvordan daglige aktiviteter, arbeid og sportslige aktiviteter kan gjenopptas. Ved større ortopediske operasjoner eller ved amputasjoner, skal pasienten henvises til rehabiliteringssykehus eller rehabiliteringsavdeling. Det kan også være aktuelt med rehabiliteringsopphold for pasienter som har fått kjemoterapi.
Det skal planlegges nødvendige tiltak på pasientenes hjemsted før pasienter reiser hjem. Det gjelder spesielt pasienter med funksjonsnedsettelse som følge av behandling. Fysioterapeut og ergoterapeut i pasientenes hjemkommune må kontaktes i god tid og nødvendige hjelpetiltak må iverksettes. Behov for hjelpemidler skal kartlegges og hjelpemidlene skal være på plass før pasientenes hjemreise.
Informasjon og dialog med pasienten
Sist faglig oppdatert: 29.04.2022
Før behandlingsstart skal en overlege fra sarkomsenteret ha samtale med pasienten og eventuelle pårørende om sykdommen, de planlagte undersøkelsene og behandling, mulige sideeffekter og hvilken risiko som foreligger for slike. Det skal gis informasjon om målet med behandlingen, og om behandlingen har kurativt eller palliativt siktemål. Det informeres om eventuelle andre behandlingsmuligheter, og om konsekvensene om pasienten avslår den anbefalte behandlingen.
Ved multidisiplinær kombinasjonsbehandling, for eksempel kjemoterapi-operasjon-kjemoterapi eller operasjon og strålebehandling i kombinasjon for lokal kontroll, informeres pasienten av overlege fra hver deltagende disiplin, helst som en samlet oversikt i starten av forløpet. Samtalen oppsummeres i notat i pasientjournal. Endelig beslutning om behandling tas i samråd med pasienten.
Mange sarkompasienter inngår i onkologiske behandlingsprotokoller. Samtykke til inkludering i behandlingsprotokoll må være skriftlig.
Bivirkninger og komplikasjoner oppstår oftest i hjemmet, og pasient og pårørende skal informeres om hvordan slike situasjoner skal håndteres. De bør kjenne til når de skal henvende seg til fastlegen eller lokalsykehuset, og når de skal kontakte sarkomsenteret. Ved tvil skal forløpskoordinator kontaktes. Forløpskoordinator må ha en kontaktliste tilgjengelig der behandlingsansvarlige leger for den enkelte pasient fremgår.
Ved avslutning av primærbehandlingen skal pasienten få informasjon om hvilke rehabiliteringstiltak som er planlagt, når disse starter og hvem som er kontaktperson.
Pasienten tilbys også en samtale med en behovskartlegging som går utover selve kreftbehandlingen, jf. Pakkeforløp hjem for pasienter med kreft.
Ansvarlig
Sist faglig oppdatert: 28.08.2015
- Universitetssykehuset i Nord Norge
- St. Olavs Hospital
- Haukeland universitetssykehus
- Oslo universitetssykehus Radiumhospitalet
Sarkom i ben og bløtvev ivaretas primært av spesialortopediske avdelinger på sarkomsentra. Sarkom i viscera og retroperitoneum ivaretas av gastrokirurgiske avdelinger med organisasjon og fasiliteter som tilsvarer sarkomsentra. Ved behov for adjuvant behandling etter kirurgi, eller ved utbredte metastaser, ivaretas pasienten av onkologer med spesiell kompetanse i sarkombehandling, både medikamentell- og strålebehandling.
I enkelte spesielle tilfeller kan sarkompasienter bli ivaretatt av barne-, nevrokirurgiske- eller øre-/nese-/halsavdelinger i nært samarbeid med sarkomsentra.
Registrering
Sist faglig oppdatert: 28.02.2017
Når beslutning om behandling er tatt etter gjennomført utredning, skal pasienten settes opp til behandling innen de angitte forløpstider. På første behandlingsdag skal kode for behandling registreres. Dette gjelder både om behandlingen regnes som hovedbehandling, eller som neoadjuvant behandling. Ved overvåking uten behandling eller ingen behandling, skal registreringen av denne beslutningen kodes på dato for samtale med pasienten. Følgende koder skal benyttes:
| Kode | Kodebeskrivelse |
| A36FK | Behandling start – Kirurgisk behandling |
| A36FM | Behandling start – Medikamentell behandling |
| A36FS | Behandling start – Strålebehandling |
| A36FL | Behandling start – Symptomlindrende behandling |
| A36FO | Behandling start – Overvåking uten behandling |
| A36FI | Behandling start – Ingen behandling |
Dersom pakkeforløp avbrytes ved at pasienten ikke ønsker ytterligere utredning eller behandling/utredning eller behandling ønskes i utlandet eller ved privat klinikk (når denne ikke er en definert del av pakkeforløpet)/eller ved død skal avdelingen registrere:
| Kode | Kodebeskrivelse |
| A36X | Avslutning av pakkeforløp |
Koden registreres når det tas beslutning om at Pakkeforløp for sarkom avbrytes.
Forløpstid
Sist faglig oppdatert: 31.07.2015
| Forløpsbeskrivelse | Behandling | Forløpstid |
| Fra avsluttet utredning til start behandling | Kirurgisk behandling | 14 kalenderdager |
| Fra avsluttet utredning til start behandling | Medikamentell behandling | 14 kalenderdager |
| Fra avsluttet utredning til start behandling | Strålebehandling | 14 kalenderdager |
Oppfølging og kontroll av sarkom
Kontroll
Sist faglig oppdatert: 29.07.2016
Pasienten kontrolleres i henhold til Nasjonalt handlingsprogram med retningslinjer for utredning, behandling og oppfølging av sarkom.
Kontrollene tilpasses individuelt, men oftest kontrolleres pasienter hver tredje til sjette måned i rundt fem år, deretter hver sjette til 24. måned de neste fem år.
Støttebehandling og sykepleie
Sist faglig oppdatert: 29.07.2016
Etter avsluttet behandling har mange sarkompasienter behov for langvarig, eventuelt livslang støttebehandling. Pasienter skal ha en plan for nødvendig støttebehandling i oppfølgingsperioden.
Relevante psykososiale tiltak iverksettes. Det kan ofte være behov for tilleggsstøtte av psykolog, smertepoliklinikk, palliative team eller andre ikke rent medisinske tjenester. Pasienten skal veiledes om mulighet for bistand til sosiale støttefunksjoner slik som bolig eller diverse hjelpemidler. Det kan være behov for veiledning i for eksempel arbeidsmessige forhold.
Informasjon og dialog med pasienten Informasjon om mulige seneffekter gis både før, under og etter behandling. Detaljert informasjon om mulige seneffekter gis når pasienter kommer til kontroller.
Etter avsluttet behandling vil ofte ansvaret for støttebehandling flyttes, oftest til fastlege, kommunal helse- og omsorgstjeneste eller lokalt sykehus.
Mange pasienter har stor nytte av å snakke med mennesker som har vært i samme situasjon. Pasienten informeres om at Kreftforeningen og pasientorganisasjon (støtteforening for alle berørt av sarkomer – www.sarkomer.no) har mange tiltak for å bidra til at livet blir bedre for dem som er berørt av sarkom. Pasienten informeres om likepersonarbeid i støtteforeningen for sarkomer, og om telefontjenesten med telefonnummer 02459 for samtaler med likepersoner (pasienter og pårørende) som kan gi generelle råd til sarkomrammede om hvordan mestre tilværelsen. Pasienten informeres om pasientkurs, mestringskurs og andre lignende tiltak.
Beslutning om spesifikk sykepleie eller støttebehandling tas av aktørene i helsevesenet som har identifisert behovet.
Kommunal helse- og omsorgstjeneste, lokalt sykehus eller fastlege har ansvar for at behovet for spesifikk sykepleie og støttetiltak blir ivaretatt.
Håndtering av tilbakefall
Sist faglig oppdatert: 29.07.2016
Ved tilbakefall av kreftsykdom (lokalt eller regionalt residiv, eller fjernmetastaser) etter tidligere avsluttet behandling henvises pasienten ikke til nytt pakkeforløp. Imidlertid må pasienten ivaretas etter de samme prinsipper som er i pakkeforløpene. Ved mistanke om nyoppstått kreft skal derimot pasienten henvises til nytt pakkeforløp.
De første tre-fem årene er det betydelig risiko for både lokalt tilbakefall og fjernmetastaser, spesielt for høygradige maligne svulster, men dette kan også oppstå etter mange år.
Er det svært usikkert om tilbakefall/metastaser kommer fra tidligere sarkom, kan pasienten henvises til Pakkeforløp for metastaser med ukjent utgangspunkt.
Lege i ansvarlig avdeling har samtale med pasienten og eventuelt pårørende, hvor det informeres om status, og legens og pasientens synspunkter drøftes. Pasienten informeres om hvordan håndteringen av tilbakefallet eller metastasene blir.
Rehabilitering
Tilbud om informasjon fra ernæringsfysiolog, fysioterapeut eller andre relevante fagpersoner vurderes individuelt.
I oppfølgingsperioden fortsetter rehabiliteringen etter planen som var påbegynt under behandling.
Det kan være spesifikk rehabilitering etter amputasjoner og ortopediske rekonstruksjoner, eller generell rehabilitering på grunn av generell svekkelse etter kjemoterapi eller på grunn av fatigue. Ved høye benamputasjoner som høy femur amputasjon, hofteeksartikulasjon eller hemipelvectomi, eller ved overekstremitetsamputasjoner, henvises pasienten til rehabiliteringsavdelinger med høy spesialisert funksjon. Rehabilitering etter andre amputasjoner ivaretas på avdelinger med etablert protesetilpasningsfunksjon.
Pasienten gjøres kjent med hvilke opptreningsinstitusjoner som har relevant tilbud i spesifikk rehabilitering. Rehabiliteringsopphold planlegges i dialog med pasienten. I oppfølgingsperioden vurderes behovet for rehabilitering kontinuerlig. Nivå av rehabiliteringstiltak tilpasses pasientens behov og forventninger.
Koordineringsfunksjon på sarkomsenter har ansvar for kontinuiteten i rehabiliteringstiltak.
Beslutning om rehabilitering gjøres av den eller de som identifiserer behovet.
Den avdeling som har operert pasienten er ansvarlig for koordinering av adekvat spesifikk rehabiliteringstiltak etter kirurgiske inngrep. Øvrig rehabilitering koordineres av kommunal helse- og omsorgstjeneste, lokalt sykehus eller fastlege.
Palliasjon
Sist faglig oppdatert: 29.07.2016
Palliative tiltak er sentrale for en del pasienter. Den palliative innsats retter seg mot belastende symptomer på grunn av sykdom eller behandling.
Kan ikke pasienten tilbys ytterligere tumorrettet behandling overflyttes pasienten til lokalsykehus eller hospice. I mange tilfelle har pasientene et langvarig forløp ved Onkologisk avdeling, men det er ikke nødvendigvis Onkologisk avdeling som har ansvar for terminal pleie og omsorg.
Pasient og eventuelt pårørende involveres i beslutningsprosessen.
Beslutning om å avslutte behandling drøftes ved den avdeling hvor pasienten er innlagt, og eventuelt med spesialist i sarkomsykdommer.
Forløpstider i pakkeforløp for sarkom
Sist faglig oppdatert: 18.07.2016
Tabellen viser forløpstidene i pakkeforløpet.
Forløpstidene er en rettesnor. Fortsatt er det lovmessige grunnlaget pasientrettighetsloven § 2-2 og forskrift om prioritering av helsetjenester.
| Forløpsbeskrivelse | Forløpstid | |
| Fra henvisning mottatt til første fremmøte utredende avdeling | 8 kalenderdager | |
| Fra første fremmøte i utredende avdeling til avsluttet utredning (beslutning tas) | 21 kalenderdager | |
| Fra avsluttet utredning til start behandling | Kirurgisk behandling | 14 kalenderdager |
| Fra avsluttet utredning til start behandling | Medikamentell behandling | 14 kalenderdager |
| Fra avsluttet utredning til start behandling | Strålebehandling | 14 kalenderdager |
| Fra henvisning mottatt til start behandling | Kirurgisk behandling | 43 kalenderdager |
| Fra henvisning mottatt til start behandling | Medikamentell behandling | 43 kalenderdager |
| Fra henvisning mottatt til start behandling | Strålebehandling | 43 kalenderdager |
Registrering av koder i pakkeforløp for sarkom
Pakkeforløp start
Sist faglig oppdatert: 15.07.2016
Kode for start av Pakkeforløp for sarkomkreft skal registreres på dato når:
- Henvisning merket "Pakkeforløp" mottas i spesialisthelsetjenesten.
- Henvisning som oppfyller kravene til pakkeforløp, men ikke er merket "Pakkeforløp", er mottatt i spesialisthelsetjenesten.
- Begrunnet mistanke om kreft oppstår eller det påvises kreft i spesialisthelsetjenesten, og dette dokumenteres i journalen til pasienten.
Registreringen skal skje i offentlig sykehus, inkludert private ideelle sykehus. Det er vanligvis den kliniske sykehusavdeling som koder start pakkeforløp. Det skal løpende dokumenteres i pasientens journal at pasienten er inkludert i Pakkeforløp for sarkom.
Det skal registreres:
| Kode | Kodebeskrivelse |
| A36A | Start pakkeforløp - henvisning mottatt |
Utredning start
Sist faglig oppdatert: 21.07.2016
Pasientens første fremmøte til utredning i Pakkeforløp for sarkom skal registreres i pasientadministrativt system. Første fremmøte kan være:
a) oppmøte i sykehus (poliklinikk, innleggelse eller bildediagnostisk undersøkelse) eller
b) oppmøte hos avtalespesialist
Hvis avtalespesialister er gitt en rolle i utredning og eventuell behandling av pasienter i dette pakkeforløpet må tilsvarende registrering og rapportering til NPR gjøres. Sykehuset har ansvar for at denne kodingen skjer.
Det skal registreres:
| Kode | Kodebeskrivelse |
| A36S | Utredning start – første fremmøte |
Overføring til annet helseforetak/sykehus
Sist faglig oppdatert: 15.07.2016
Er en pasient i pakkeforløp og overføres til et annet helseforetak/sykehus for videre utredning eller start av behandling, kodes:
| Kode | Kodebeskrivelse |
| A36O | Overført til et annet helseforetak/sykehus |
Koden brukes når ansvaret for pasienten overføres mellom sykehusene. Koding for overføring av pasient mellom helseforetak/sykehus registreres på dagen henvisning (brev, faks, telefon, elektronisk) oversendes. Koden skal ikke brukes hvis pasienten kun henvises til en spesiell undersøkelse, eller for å innhente et råd, uten at behandlingsansvaret overføres mellom helseforetak/sykehus.
Klinisk beslutning
Sist faglig oppdatert: 28.02.2017
Når utredningen er ferdig og det er tatt beslutning om sykdomstilstand og om pasientens behandling (i de tilfeller der det er påvist sarkom), skal avdelingen registrere en av følgende koder:
| Kode | Kodebeskrivelse |
| A36CK | Klinisk beslutning – Påvist sarkom eller overveiende sannsynlig sarkom, og behandling besluttet |
| A36CM | Klinisk beslutning – Påvist eller mistanke om annen kreftsykdom |
| A36CA | Klinisk beslutning – Påvist eller mistanke om annen sykdom enn kreft |
| A36CI | Klinisk beslutning – Ikke påvist sykdom |
Registrering skjer fortrinnsvis når endelig beslutning om behandling tas i samråd med pasienten.
Behandling start
Sist faglig oppdatert: 15.07.2016
Når beslutning om behandling er tatt etter gjennomført utredning, skal pasienten settes opp til behandling innen de angitte forløpstider. På første behandlingsdag skal kode for behandling registreres. Dette gjelder både om behandlingen regnes som hovedbehandling, eller som neoadjuvant behandling. Ved overvåking uten behandling eller ingen behandling, skal registreringen av denne beslutningen kodes på dato for samtale med pasienten. Følgende koder skal benyttes:
| Kode | Kodebeskrivelse |
| A36FK | Behandling start – Kirurgisk behandling |
| A36FM | Behandling start – Medikamentell behandling |
| A36FS | Behandling start – Strålebehandling |
| A36FL | Behandling start – Symptomlindrende behandling |
| A36FO | Behandling start – Overvåking uten behandling |
| A36FI | Behandling start – Ingen behandling |
Pakkeforløps slutt
Sist faglig oppdatert: 28.02.2017
Dersom pakkeforløp avbrytes ved at pasienten ikke ønsker ytterligere utredning eller behandling/utredning eller behandling ønskes i utlandet eller ved privat klinikk (når denne ikke er en definert del av pakkeforløpet)/eller ved død skal avdelingen registrere:
| Kode | Kodebeskrivelse |
| A36X | Avslutning av pakkeforløp |
Koden registreres når det tas beslutning om at Pakkeforløp for sarkom avbrytes.
Om pakkeforløpet
Sist faglig oppdatert: 01.08.2016
Nasjonal kreftstrategi 2013-2017 er ett av fem hovedmål for kreftomsorgen: «Norge skal bli et foregangsland for gode pasientforløp». Standardiserte pasientforløp, Pakkeforløp for kreft, skal bidra til å heve kvaliteten på norsk kreftomsorg og legge grunnlaget for mer forutsigbarhet for pasientene.
Videre er målet å bedre samhandling mellom fastlegene og spesialisthelsetjenesten, mellom helseforetakene og internt i det enkelte foretak. Innføring av Pakkeforløp for kreft skal bidra til rask diagnostikk og behandling uten ikke-medisinsk begrunnet ventetid slik at pasientene opplever et helhetlig, godt organisert og forutsigbart forløp.
Helsedirektoratet fikk i februar 2014 i oppdrag fra Helse- og omsorgsdepartementet å utarbeide Pakkeforløp for kreft og diagnoseveiledere for fastlegene etter modell fra Danmark. Helsedirektoratet har i samarbeid med 21 arbeidsgrupper med til sammen rundt 200 fagpersoner fra helseforetakene, fastleger og brukere utarbeidet 28 pakkeforløp for kreft , diagnoseveiledere, kodeveiledere og pasientinformasjon. Pakkeforløpsbeskrivelser, diagnoseveiledere, kodeveiledere og pasientinformasjon er gjennomgått og revidert i 2016 av Helsedirektoratet, i samarbeid med fagmiljøene og pasientorganisasjoner.
Pakkeforløpene er nasjonale standardiserte pasientforløp som er faglig baserte og normgivende. Pakkeforløpene er basert på de nasjonale handlingsprogrammene med retningslinjer for diagnostikk, behandling og oppfølging av kreft.
Med utgangspunkt i pakkeforløpet skal et individuelt forløp for hver enkelt pasient tilrettelegges. Målgruppen for beskrivelsene av pakkeforløp er primært helsepersonell, ledere, administratorer og beslutningstakere på ulike nivåer i helsetjenesten, og eventuelt andre.
Helsedirektoratet vil takke alle som har bidratt i arbeidet.
Bjørn Guldvog
Helsedirektør
Arbeidsgruppens sammensetning
- Olga Zaikova (Leder), ortoped, Seksjon for tumorortopedi, Ortopedisk avdeling, Oslo universitetssykehus
- Jan Peter Poulsen, onkolog, Avdeling for kreftbehandling, Oslo universitetssykehus
- Anne-Lise Salbu, sykepleier, Onkologisk avdeling, Haukeland universitetssykehus
- Nils Vetti, radiolog, Radiologisk avdeling, Haukeland universitetssykehus
- Clement Trovik, ortoped, Ortopedisk avdeling, Haukeland universitetssykehus
- Annja T. Viset, radiolog, St. Olavs Hospital
- Vidar Isaksen, patolog, Universitetssykehuset i Nord Norge
- Geir Erik Nilsen, Fastlege
- Frode Holmb, brukerrepresentant, Sarkomer.no – støtteforening for alle berørt av sarkomer









