Pakkeforløp for testikkelkreft
Introduksjon til pakkeforløp for testikkelkreft
Sist faglig oppdatert: 29.04.2022
Generelt om testikkelkreft
Det diagnostiseres årlig rundt 300 nye tilfeller av testikkelkreft i Norge. Dette er den hyppigste kreftformen hos yngre menn. Median alder ved diagnose er 28–29 år for non-seminom og 35 år for seminom. Ved lokalisert sykdom er femårs relativ overlevelse 98–99 prosent. Ved spredning av sykdommen er overlevelsen 95 prosent.
Nasjonalt handlingsprogram
Nasjonalt handlingsprogram med retningslinjer for diagnostikk, behandling og oppfølgning av testikkelkreft utgis av Helsedirektoratet.
Forløpskoordinering
Koordinering av pasientforløpet skal sikre et effektivt forløp fra henvisning er mottatt i spesialisthelsetjenesten til oppstart behandling eller avsluttet pakkeforløp, uten unødvendig forsinkelse og med tett samarbeid mellom alle involverte avdelinger og spesialister. Alle sykehus som utreder og behandler kreft skal ha forløpskoordinatorer som har tett og løpende kontakt med pasient og involverte instanser. Forløpskoordinator skal sørge for effektiv overgang mellom urologisk og Onkologisk avdeling, samt ivareta god samhandling med for eksempel Radiologisk avdeling og Avdeling for patologi.
Det multidisiplinære/tverrfaglige team (MDT)
Alle sykehus som behandler testikkelkreft bør ha etablert regelmessige tverrfaglige beslutningsmøter. Pasienter med behov for multidisiplinært behandlingsopplegg skal diskuteres ved tverrfaglig møte, der minimum urolog, onkolog, radiolog og forløpskoordinator deltar.
Informasjon og dialog med pasienten
Målet er at pasient og pårørende opplever god informasjon, involvering, medvirkning og dialog gjennom hele forløpet. Pasient og ansvarlig lege treffer i fellesskap beslutning om det videre forløpet. Hvis pasienten ikke er i stand til å medvirke, involveres pårørende eller utpekt verge. Kommunikasjonen med pasient og pårørende skal i alle sammenhenger baseres på respekt og empati. Informasjon og dialog skal skje på en hensynsfull måte og være tilpasset mottakerens individuelle forutsetninger som for eksempel alder, sosiale situasjon, språk, uttrykte ønsker og behov. Videre bør kommunikasjon med pasienten inkludere avklaring vedrørende forventninger om forløpet, inkludert medvirkning av pasient og pårørende.
I den utstrekning pasienten ønsker det skal pårørende involveres gjennom hele pasientforløpet. Samtidig skal helsepersonellet være oppmerksomme på at pårørende også kan ha selvstendige behov som skal ivaretas og tas hensyn til. Kommunikasjon og informasjon skal være konsistent og koordinert. Som en del av kommunikasjonen skal pasient og pårørende løpende involveres og informeres om undersøkelsesresultater og neste trinn i pakkeforløpet. Tolketjeneste benyttes ved behov.
Sykehusene skal, i samarbeid med aktuelle pasientforeninger, legge til rette for samtaler med godkjente likepersoner dersom kreftpasienter og/eller deres pårørende ønsker dette.
Pakkeforløp hjem for pasienter med kreft
Pakkeforløp hjem består av et tilbud om samtaler for å avdekke pasientens behov for tjenester og oppfølging som går utover selve kreftbehandlingen. Alle som får en kreftdiagnose inkluderes i Pakkeforløp hjem for pasienter med kreft.
Pakkeforløp hjem for pasienter med kreft innebærer en utdypning av hvordan pasientene bør følges opp etter klinisk beslutning og påbegynt kreftbehandling, og en utdyping av hvordan tjenestenivåene bør samhandle for å avdekke og følge opp pasientens behov for tjenester utover selve kreftbehandlingen. Alle kreftpasienter skal inkluderes i Pakkeforløp hjem når de har fått en kreftdiagnose, uavhengig av om de allerede er i et pakkeforløp for kreft eller ikke, og uavhengig av om behandlingsforløpet har en kurativ eller palliativ intensjon. Pasienter som får tilbakefall inkluderes i Pakkeforløp hjem, selv om de ikke inkluderes i pakkeforløpene for kreft.
Flytskjema
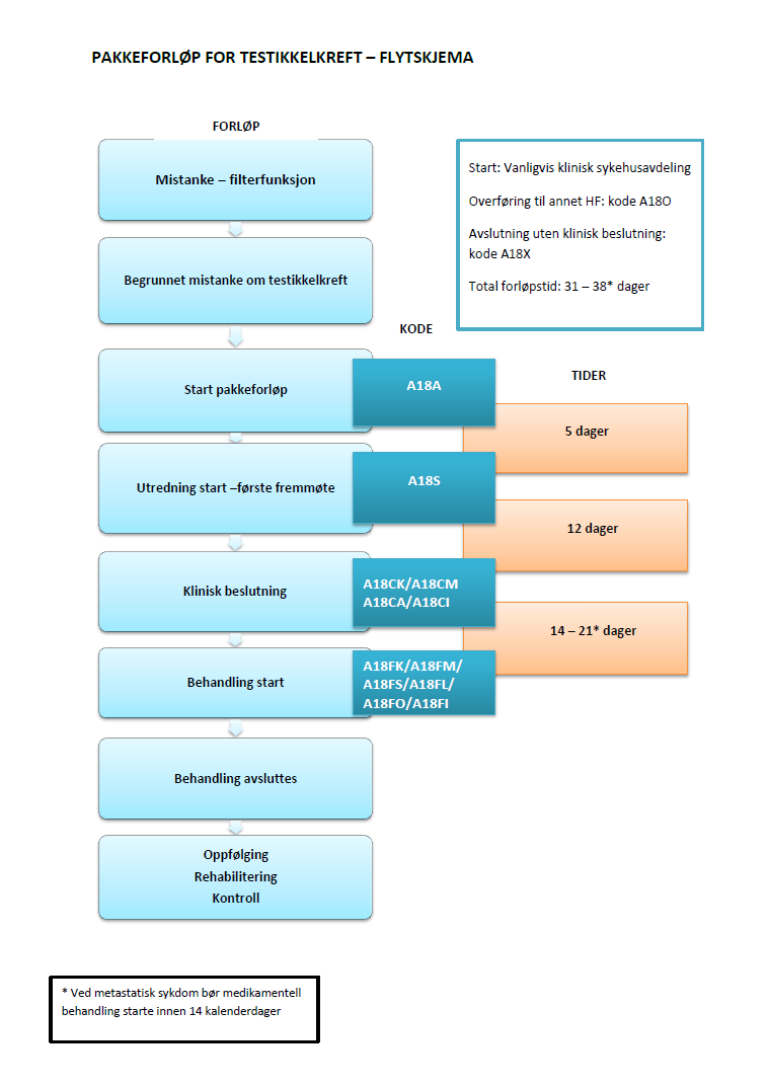
Inngang til pakkeforløp for testikkelkreft
Risikogrupper
Sist faglig oppdatert: 24.02.2015
Årsaken til testikkelkreft er til dels ukjent. Sannsynligvis utvikles alle tilfeller av kreft i testikkelen fra pre-maligne forandringer i form av carcinoma in situ (CIS). De første anlegg til CIS er sannsynligvis betinget av både genetisk disponering hos fosteret og påvirkninger av den gravide som hemmer fosterets tidlige utvikling av testikler og differensiering av gonocytter. Blant mistenkte eksterne faktorer er hormonforstyrrende stoffer, spesielt de som har antiandrogen effekt.
Risikofaktorer for testikkelkreft er:
- Kontralateral testikkelkreft
- Atrofisk testikkel mindre enn 12 ml
- Manglende descens/kryptorkisme, der en eller begge testikler ligger i pungen
- Kreft i testikkelen hos førstegradsslektninger
- Infertilitet
Mistanke
Sist faglig oppdatert: 24.02.2015
Filterfunksjon
Sist faglig oppdatert: 24.02.2015
Klinisk undersøkelse av pasienten, med grundig klinisk undersøkelse av skrotum. Eventuelt blodprøver inkludert humant choriongonadotropin (hCG) og alfaføtoprotein (AFP). Negativ hCG eller AFP utelukker ikke testikkelkreft, og henvising er derfor uavhengig av svar på blodprøver.
Begrunnet mistanke - kriterier for henvisning til pakkeforløp
Sist faglig oppdatert: 24.02.2015
Begrunnet mistanke oppstår ved:
- Diffus forstørret testikkel uten infeksjonsmistanke eller andre forklaringer
- Tumor i testikkelen
- Nylig oppstått gynekomasti hos yngre menn (hCG-produserende tumor)
- Forhøyet AFP i blodet som ikke kan forklares av leversykdom
Henvisning til pakkeforløp
Sist faglig oppdatert: 18.07.2016
Ved begrunnet mistanke om testikkelkreft skal pasienten raskest mulig henvises til Pakkeforløp for testikkelkreft. Henvisningen skal tydelig merkes «Pakkeforløp for testikkelkreft» og sendes elektronisk (klart å foretrekke), eventuelt telefonisk (unntaksvis) etterfulgt av henvisning på papir (faks eller post).
Henvisningen skal inneholde opplysninger om:
- Symptomer og deres varighet
- Funn ved undersøkelse
- Mistanke om metastaser, for eksempel hoste eller smerter i rygg
Beslutning om henvisning ved begrunnet mistanke
Sist faglig oppdatert: 24.02.2015
Fastlege eller annen henvisende instans som får begrunnet mistanke om testikkelkreft henviser pasienten raskest mulig til pakkeforløp ved Urologisk avdeling.
Informasjon og dialog med pasienten
Sist faglig oppdatert: 24.02.2015
Fastlege eller annen henvisende instans skal ved henvisning til pakkeforløp informere pasienten om:
- Den begrunnede mistanken om testikkelkreft
- Hva henvisning til pakkeforløp innebærer
Ansvarlig for henvisning
Sist faglig oppdatert: 24.02.2015
Fastlege, avtalespesialist, røntgeninstitutt, annen lege i primær- eller spesialisthelsetjenesten eller annet helsepersonell med henvisningsrett kan henvise pasienter til Pakkeforløp for testikkelkreft i spesialisthelsetjenesten. Fastlegen skal alltid få kopi av henvisningen. Alle henvisninger skal sendes til Urologisk avdeling i offentlig sykehus.
Registrering
Sist faglig oppdatert: 30.04.2015
Kode for start av Pakkeforløp for testikkelkreft skal registreres:
a) når henvisning til Pakkeforløp for testikkelkreft mottas i spesialisthelsetjenesten, eller
b) når det vurderes at en henvisnings innhold svarer til kravene til henvisning til dette pakkeforløpet.
Registreringen skal skje i offentlig sykehus. Det er vanligvis den kliniske sykehusavdeling som koder start pakkeforløp. Det skal løpende dokumenteres i pasientens journal at pasienten er inkludert i Pakkeforløp for testikkelkreft.
Det skal registreres:
| Kode | Kodebeskrivelse |
| A18A | Start pakkeforløp - henvisning mottatt |
Forløpstid
Sist faglig oppdatert: 30.04.2015
| Forløpsbeskrivelse | Forløpstid |
| Fra henvisning mottatt til første fremmøte utredende avdeling | 5 kalenderdager |
Risikogrupper
Sist faglig oppdatert: 24.02.2015
Årsaken til testikkelkreft er til dels ukjent. Sannsynligvis utvikles alle tilfeller av kreft i testikkelen fra pre-maligne forandringer i form av carcinoma in situ (CIS). De første anlegg til CIS er sannsynligvis betinget av både genetisk disponering hos fosteret og påvirkninger av den gravide som hemmer fosterets tidlige utvikling av testikler og differensiering av gonocytter. Blant mistenkte eksterne faktorer er hormonforstyrrende stoffer, spesielt de som har antiandrogen effekt.
Risikofaktorer for testikkelkreft er:
- Kontralateral testikkelkreft
- Atrofisk testikkel mindre enn 12 ml
- Manglende descens/kryptorkisme, der en eller begge testikler ligger i pungen
- Kreft i testikkelen hos førstegradsslektninger
- Infertilitet
Mistanke
Sist faglig oppdatert: 24.02.2015
Filterfunksjon
Sist faglig oppdatert: 24.02.2015
Klinisk undersøkelse av pasienten, med grundig klinisk undersøkelse av skrotum. Eventuelt blodprøver inkludert humant choriongonadotropin (hCG) og alfaføtoprotein (AFP). Negativ hCG eller AFP utelukker ikke testikkelkreft, og henvising er derfor uavhengig av svar på blodprøver.
Begrunnet mistanke - kriterier for henvisning til pakkeforløp
Sist faglig oppdatert: 24.02.2015
Begrunnet mistanke oppstår ved:
- Diffus forstørret testikkel uten infeksjonsmistanke eller andre forklaringer
- Tumor i testikkelen
- Nylig oppstått gynekomasti hos yngre menn (hCG-produserende tumor)
- Forhøyet AFP i blodet som ikke kan forklares av leversykdom
Henvisning til pakkeforløp
Sist faglig oppdatert: 18.07.2016
Ved begrunnet mistanke om testikkelkreft skal pasienten raskest mulig henvises til Pakkeforløp for testikkelkreft. Henvisningen skal tydelig merkes «Pakkeforløp for testikkelkreft» og sendes elektronisk (klart å foretrekke), eventuelt telefonisk (unntaksvis) etterfulgt av henvisning på papir (faks eller post).
Henvisningen skal inneholde opplysninger om:
- Symptomer og deres varighet
- Funn ved undersøkelse
- Mistanke om metastaser, for eksempel hoste eller smerter i rygg
Beslutning om henvisning ved begrunnet mistanke
Sist faglig oppdatert: 24.02.2015
Fastlege eller annen henvisende instans som får begrunnet mistanke om testikkelkreft henviser pasienten raskest mulig til pakkeforløp ved Urologisk avdeling.
Informasjon og dialog med pasienten
Sist faglig oppdatert: 24.02.2015
Fastlege eller annen henvisende instans skal ved henvisning til pakkeforløp informere pasienten om:
- Den begrunnede mistanken om testikkelkreft
- Hva henvisning til pakkeforløp innebærer
Ansvarlig for henvisning
Sist faglig oppdatert: 24.02.2015
Fastlege, avtalespesialist, røntgeninstitutt, annen lege i primær- eller spesialisthelsetjenesten eller annet helsepersonell med henvisningsrett kan henvise pasienter til Pakkeforløp for testikkelkreft i spesialisthelsetjenesten. Fastlegen skal alltid få kopi av henvisningen. Alle henvisninger skal sendes til Urologisk avdeling i offentlig sykehus.
Registrering
Sist faglig oppdatert: 30.04.2015
Kode for start av Pakkeforløp for testikkelkreft skal registreres:
a) når henvisning til Pakkeforløp for testikkelkreft mottas i spesialisthelsetjenesten, eller
b) når det vurderes at en henvisnings innhold svarer til kravene til henvisning til dette pakkeforløpet.
Registreringen skal skje i offentlig sykehus. Det er vanligvis den kliniske sykehusavdeling som koder start pakkeforløp. Det skal løpende dokumenteres i pasientens journal at pasienten er inkludert i Pakkeforløp for testikkelkreft.
Det skal registreres:
| Kode | Kodebeskrivelse |
| A18A | Start pakkeforløp - henvisning mottatt |
Forløpstid
Sist faglig oppdatert: 30.04.2015
| Forløpsbeskrivelse | Forløpstid |
| Fra henvisning mottatt til første fremmøte utredende avdeling | 5 kalenderdager |
Utredning av testikkelkreft
Utredning
Sist faglig oppdatert: 18.07.2016
Formålet i utredningsfasen er å bekrefte eller avkrefte diagnosen og å kartlegge sykdomsutbredelse for å kunne gi riktig behandling. Operasjon med fjerning av testikkelen er en del av utredningsfasen. Pasienten skal forut for kirurgi få informasjon og tilbud om sædbanking. Pasienter med dårlig prognose (høye tumormarkører eller mistanke om metastaser utenfor lymfeknuter og lunger) henvises direkte til Onkologisk avdeling.
Utredning og postoperativ stadieinndeling omfatter:
- Orkiektomi via lyskesnitt, eventuelt testikkelbevarende kirurgi som kan være aktuelt hos noen pasienter, for eksempel ved solitær testikkel eller bilaterale tumores. Eventuelt biopsi av kontralateral testikkel er avhengig av risikofaktorer
- CT thorax, abdomen og bekken
Fastsettelse av diagnose og stadieinndeling
Sist faglig oppdatert: 18.02.2015
Endelig diagnose og stadieinndeling skjer når histologisvar foreligger, sammen med resultatet av CT thorax, abdomen og bekken og tumormarkører, eventuelt etter ny stadievurdering.
Støttebehandling og sykepleie
Sist faglig oppdatert: 18.02.2015
Etter fjerning av testikkel må pasienten informeres om postoperativt sårstell. Psykososial støtte knyttet til fertilitet og seksualliv vurderes.
Informasjon og dialog med pasienten
Sist faglig oppdatert: 29.04.2022
Ved begrunnet mistanke om kreft i testikkelen skal pasienten og utredende avdeling gjennomføre samtale om:
- At det er begrunnet mistanke om testikkelkreft
- At det bør utføres operasjon med fjerning av
testikkelen - Hvor og når operasjonen skal finne sted
- Mulige komplikasjoner ved inngrepet
- Om at det skal tas/er tatt CT av lunger, mage og bekken, og måling av tumormarkører i blodet for å bestemme stadium av kreftsykdommen
- At det før orkiektomi bør tilbys sædbanking
- Tilbud om testisprotese
Etter operasjon skal pasienten informeres om:
- Funn ved operasjonen
- Henvisning til Onkologisk avdeling
- At endelig stadieinndeling, videre behandling og kontroller vil skje på Onkologisk avdeling
- Praktisk informasjon rundt sårstell og suturfjerning
- Konsekvenser for fertilitet og seksualliv og hvor han kan få hjelp til å håndtere dette
Pasienten tilbys også en samtale med en behovskartlegging som går utover selve kreftbehandlingen, jf. Pakkeforløp hjem for pasienter med kreft.
Klinisk beslutning
Sist faglig oppdatert: 28.02.2017
Beslutning om anbefalt behandling tas primært i et tverrfaglig møte/MDT-møte, men kan unntaksvis tas uten et slikt tverrfaglig møte. Endelig beslutning om behandling tas i samråd med pasienten.
Ansvarlig
Sist faglig oppdatert: 18.02.2015
Utredning og operasjon ivaretas av Urologisk avdeling.
Registrering
Sist faglig oppdatert: 28.02.2017
Utredning start
Pasientens første fremmøte til utredning i Pakkeforløp for testikkelkreft skal registreres i pasientadministrativt system. Første fremmøte kan være:
a) oppmøte i sykehus (poliklinikk, innleggelse eller bildediagnostisk undersøkelse) eller
b) oppmøte hos avtalespesialist
Hvis avtalespesialister er gitt en rolle i utredning og eventuelt behandling av pasienter i dette pakkeforløpet, må tilsvarende registrering og rapportering til NPR gjøres. Sykehuset har ansvar for at denne kodingen skjer.
Det skal registreres:
| Kode | Kodebeskrivelse |
| A18S | Utredning start - første fremmøte |
Overføring til annet helseforetak/sykehus
Er en pasient i pakkeforløp og overføres til et annet helseforetak/sykehus for videre utredning eller start av behandling, kodes:
| Kode | Kodebeskrivelse |
| A18O | Overført til et annet helseforetak/sykehus |
Koden brukes når ansvaret for pasienten overføres mellom sykehusene. Koding for overføring av pasient mellom helseforetak/sykehus registreres på dagen henvisning (brev, faks, telefon, elektronisk) oversendes. Koden skal ikke brukes hvis pasienten kun henvises til en spesiell undersøkelse, eller for å innhente et råd, uten at behandlingsansvaret overføres mellom helseforetak/sykehus.
Klinisk beslutning
Når utredningen er ferdig, og det er tatt beslutning om sykdomstilstand og om pasientens behandling (i de tilfeller det er påvist kreft), skal avdelingen registrere en av følgende koder:
| Kode | Kodebeskrivelse |
| A18CK | Klinisk beslutning - Påvist testikkelkreft og behandling besluttet |
| A18CM | Klinisk beslutning - Påvist eller mistanke om annen kreftsykdom |
| A18CA | Klinisk beslutning - Påvist eller mistanke om annen sykdom enn kreft |
| A18CI | Klinisk beslutning - Ikke påvist sykdom |
Registrering skjer fortrinnsvis når endelig beslutning om behandling tas i samråd med pasienten.
Forløpstid
Sist faglig oppdatert: 30.04.2015
| Forløpsbeskrivelse | Forløpstid |
| Fra første fremmøte i utredende avdeling til avsluttet utredning (beslutning tas) | 12 kalenderdager |
Utredning
Sist faglig oppdatert: 18.07.2016
Formålet i utredningsfasen er å bekrefte eller avkrefte diagnosen og å kartlegge sykdomsutbredelse for å kunne gi riktig behandling. Operasjon med fjerning av testikkelen er en del av utredningsfasen. Pasienten skal forut for kirurgi få informasjon og tilbud om sædbanking. Pasienter med dårlig prognose (høye tumormarkører eller mistanke om metastaser utenfor lymfeknuter og lunger) henvises direkte til Onkologisk avdeling.
Utredning og postoperativ stadieinndeling omfatter:
- Orkiektomi via lyskesnitt, eventuelt testikkelbevarende kirurgi som kan være aktuelt hos noen pasienter, for eksempel ved solitær testikkel eller bilaterale tumores. Eventuelt biopsi av kontralateral testikkel er avhengig av risikofaktorer
- CT thorax, abdomen og bekken
Fastsettelse av diagnose og stadieinndeling
Sist faglig oppdatert: 18.02.2015
Endelig diagnose og stadieinndeling skjer når histologisvar foreligger, sammen med resultatet av CT thorax, abdomen og bekken og tumormarkører, eventuelt etter ny stadievurdering.
Støttebehandling og sykepleie
Sist faglig oppdatert: 18.02.2015
Etter fjerning av testikkel må pasienten informeres om postoperativt sårstell. Psykososial støtte knyttet til fertilitet og seksualliv vurderes.
Informasjon og dialog med pasienten
Sist faglig oppdatert: 29.04.2022
Ved begrunnet mistanke om kreft i testikkelen skal pasienten og utredende avdeling gjennomføre samtale om:
- At det er begrunnet mistanke om testikkelkreft
- At det bør utføres operasjon med fjerning av
testikkelen - Hvor og når operasjonen skal finne sted
- Mulige komplikasjoner ved inngrepet
- Om at det skal tas/er tatt CT av lunger, mage og bekken, og måling av tumormarkører i blodet for å bestemme stadium av kreftsykdommen
- At det før orkiektomi bør tilbys sædbanking
- Tilbud om testisprotese
Etter operasjon skal pasienten informeres om:
- Funn ved operasjonen
- Henvisning til Onkologisk avdeling
- At endelig stadieinndeling, videre behandling og kontroller vil skje på Onkologisk avdeling
- Praktisk informasjon rundt sårstell og suturfjerning
- Konsekvenser for fertilitet og seksualliv og hvor han kan få hjelp til å håndtere dette
Pasienten tilbys også en samtale med en behovskartlegging som går utover selve kreftbehandlingen, jf. Pakkeforløp hjem for pasienter med kreft.
Klinisk beslutning
Sist faglig oppdatert: 28.02.2017
Beslutning om anbefalt behandling tas primært i et tverrfaglig møte/MDT-møte, men kan unntaksvis tas uten et slikt tverrfaglig møte. Endelig beslutning om behandling tas i samråd med pasienten.
Ansvarlig
Sist faglig oppdatert: 18.02.2015
Utredning og operasjon ivaretas av Urologisk avdeling.
Registrering
Sist faglig oppdatert: 28.02.2017
Utredning start
Pasientens første fremmøte til utredning i Pakkeforløp for testikkelkreft skal registreres i pasientadministrativt system. Første fremmøte kan være:
a) oppmøte i sykehus (poliklinikk, innleggelse eller bildediagnostisk undersøkelse) eller
b) oppmøte hos avtalespesialist
Hvis avtalespesialister er gitt en rolle i utredning og eventuelt behandling av pasienter i dette pakkeforløpet, må tilsvarende registrering og rapportering til NPR gjøres. Sykehuset har ansvar for at denne kodingen skjer.
Det skal registreres:
| Kode | Kodebeskrivelse |
| A18S | Utredning start - første fremmøte |
Overføring til annet helseforetak/sykehus
Er en pasient i pakkeforløp og overføres til et annet helseforetak/sykehus for videre utredning eller start av behandling, kodes:
| Kode | Kodebeskrivelse |
| A18O | Overført til et annet helseforetak/sykehus |
Koden brukes når ansvaret for pasienten overføres mellom sykehusene. Koding for overføring av pasient mellom helseforetak/sykehus registreres på dagen henvisning (brev, faks, telefon, elektronisk) oversendes. Koden skal ikke brukes hvis pasienten kun henvises til en spesiell undersøkelse, eller for å innhente et råd, uten at behandlingsansvaret overføres mellom helseforetak/sykehus.
Klinisk beslutning
Når utredningen er ferdig, og det er tatt beslutning om sykdomstilstand og om pasientens behandling (i de tilfeller det er påvist kreft), skal avdelingen registrere en av følgende koder:
| Kode | Kodebeskrivelse |
| A18CK | Klinisk beslutning - Påvist testikkelkreft og behandling besluttet |
| A18CM | Klinisk beslutning - Påvist eller mistanke om annen kreftsykdom |
| A18CA | Klinisk beslutning - Påvist eller mistanke om annen sykdom enn kreft |
| A18CI | Klinisk beslutning - Ikke påvist sykdom |
Registrering skjer fortrinnsvis når endelig beslutning om behandling tas i samråd med pasienten.
Forløpstid
Sist faglig oppdatert: 30.04.2015
| Forløpsbeskrivelse | Forløpstid |
| Fra første fremmøte i utredende avdeling til avsluttet utredning (beslutning tas) | 12 kalenderdager |
Behandling av testikkelkreft
Hovedgrupper av behandlingsforløp
Sist faglig oppdatert: 18.02.2015
Det skilles mellom behandlingsforløp for pasienter med og uten spredning.
Primær behandling
Sist faglig oppdatert: 18.07.2016
Fjerning av testikkel gjøres som en del av utredningen. Er pasienten kritisk syk med spredning skal initial behandling være rask oppstart av kjemoterapi og eventuelt senere fjerning av den syke testikkelen.
Pasienter med spredning skal etter fjerning av testikkel i de fleste tilfeller ha kjemoterapi. I noen tilfeller kan spredning av sykdom behandles med stråleterapi eller kirurgi.
Etter gjennomgått behandling for testikkelkreft av typen nonseminom med spredning, avsluttes ofte primærbehandlingen med kirurgisk fjerning av restlesjoner.
Mange pasienter uten påvist spredning ved diagnosetidspunkt er kurert ved fjerning av den syke testikkelen. For disse er tett oppfølgning uten mer behandling, såkalt surveillance, ofte brukt.
Adjuvant behandling
Sist faglig oppdatert: 18.02.2015
Pasienter uten spredning kan tilbys forebyggende behandling for å redusere risikoen for tilbakefall. Dette gjelder spesielt for pasienter med høy risiko for tilbakefall. Forbyggende behandlingen er vanligvis adjuvant kjemoterapi av type BEP ved nonseminom, eller karboplatin ved seminom.
Adjuvant strålebehandling er en mulighet ved seminom uten spredning, men risiko for sekundær utvikling av kreft har medført at denne behandlingen sjelden gis.
Hyppigst oppståtte komplikasjoner
Sist faglig oppdatert: 26.02.2018
Akutte komplikasjoner
Fjerning av den syke testikkelen er et enkelt kirurgisk inngrep med liten risiko for komplikasjoner, men infeksjoner, hematomer, sårruptur og postoperative smerter kan oppstå.
Kjemoterapi gir økt risiko for mange og til dels alvorlige komplikasjoner. Dette gjelder spesielt pasienter med spredning, som vanligvis behandles med minimum tre kurer. Spesielt nøytropene infeksjoner og tromboemboliske komplikasjoner kan medføre alvorlig morbiditet. Behandling med bleomycin i store doser, som ofte brukes ved testikkelkreft medfører risiko for alvorlig pneumonitt og lungefibrose.
Nyrefunksjon blir påvirket av behandling med cisplatin som er det viktigste medikamentet ved behandling av testikkelkreft med spredning. Andre medikamenter, som kan påvirke nyrefunksjonen negativt under behandling, skal unngås.
All behandling med kjemoterapi kan gi kvalme og nedsatt allmenntilstand.
Langtidskomplikasjoner
Pasienter som behandles med kjemoterapi for testikkelkreft med spredning har økt risiko for annen kreft, metabolsk syndrom og hjertekarsykdommer.
Nyretoksisitet, sensorisk nevropati og tinnitus kan oppstå under og etter behandling med cisplatin. Dette vil ofte gradvis bli bedre, men kan bli kronisk.
Fertilitet vil også være nedsatt i perioden etter behandling. For de fleste pasienter som behandles med standard kjemoterapi vil fertilitet være tilnærmet normalisert noen år etter avsluttet behandling.
Pasienter som er behandlet for testikkelkreft har økt risiko for fatigue (kronisk tretthet) senere i livet.
Støttebehandling og sykepleie
Sist faglig oppdatert: 18.07.2016
Under behandling er målet å redusere risiko for komplikasjoner, samt rask identifikasjon og håndtering av disse. For de fleste pasienter kan det meste av behandlingen gjøres poliklinisk. Noen pasienter kan være kritisk dårlige av sykdommen. Disse vil kunne ha behov for innleggelse i sykehus over lengre perioder.
Under behandlingsforløpet vil fokus være på at pasientens allmenntilstand og funksjon skal opprettholdes best mulig. Det må kontinuerlig evalueres om pasienten har behov for veiledning og støtte av praktisk og psykologisk art under behandlingen.
Pårørendes behov for informasjon skal også imøtekommes og nødvendige tiltak iverksettes.
Rehabilitering
Sist faglig oppdatert: 18.02.2015
Behandlende lege skal vurdere den enkelte pasients behov for rehabilitering/etterbehandling så tidlig som mulig i behandlingsforløpet. Ved behov for rehabilitering eller annen etterbehandling skal behandlende lege sammen med pasienten vurdere aktuelle tiltak og hvor tiltaket best kan iverksettes. Fastlegen skal informeres om denne vurderingen. Rehabilitering etter behandling av testikkelkreft er ofte vellykket da pasientene ofte er unge.
Informasjon og dialog med pasienten
Sist faglig oppdatert: 29.04.2022
Når alle undersøkelsessvar foreligger og disse er vurdert i MDT-møte, skal det gjennomføres samtale med pasienten og eventuelt pårørende om behandlingsmuligheter og behandlingstilbud. Videre drøftes tidsperspektivet i behandlingstilbudet, mulige bivirkninger, risiko for komplikasjoner og konsekvenser hvis pasienten ikke ønsker den anbefalte behandlingen. I samtalen avklares pasientens forventninger til forløpet, og pasientens livssituasjon, eventuell engstelse, ressurser, behov og ønsker avdekkes. Pasienten oppfordres til å ha pårørende/ledsager med til samtalen.
Det skal forespørres om, og eventuelt innhentes informert samtykke til at pasientens behandlingsdata kan registreres i kvalitetsregister.
Før pasienten forlater sykehuset etter orchiektomi skal det gjennomføres samtale med pasient og pårørende hvor blant annet behovet for veiledning, psykososial støtte, samt bistand fra primærhelsetjenesten identifiseres. Det skal gis konkret informasjon om kontaktperson i spesialisthelsetjenesten og det skal etableres kontakt med primærhelsetjenesten/fastlegen.
Pasienten tilbys også en samtale med en behovskartlegging som går utover selve kreftbehandlingen, jf. Pakkeforløp hjem for pasienter med kreft.
Ansvarlig
Sist faglig oppdatert: 03.03.2015
Det er de Onkologiske avdelingene ved Oslo Universitetssykehus, Haukeland Universitetssykehus, St. Olavs Hospital og Universitetssykehuset Nord- Norge som er ansvarlig for pasientforløpet til pasienter med testikkelkreft i de ulike helseregionene.
Registrering
Sist faglig oppdatert: 28.02.2017
Når beslutning om behandling er tatt etter gjennomført utredning, skal pasienten settes opp til behandling innen de angitte forløpstider. På første behandlingsdag skal kode for behandling registreres. Dette gjelder både om behandlingen regnes som hovedbehandling, eller som neoadjuvant behandling. Ved overvåking uten behandling eller ingen behandling, skal registreringen av denne beslutningen kodes på dato for samtale med pasienten.
Følgende koder skal benyttes:
| Kode | Kodebeskrivelse |
| A18FK | Behandling start - Kirurgisk behandling |
| A18FM | Behandling start - Medikamentell behandling |
| A18FS | Behandling start - Strålebehandling |
| A18FL | Behandling start - Symptomlindrende behandling |
| A18FO | Behandling start - Overvåking uten behandling |
| A18FI | Behandling start - Ingen behandling |
Dersom pakkeforløp avbrytes ved at pasienten ikke ønsker ytterligere utredning eller behandling/utredning eller behandling ønskes i utlandet eller ved privat klinikk (når denne ikke er en definert del av pakkeforløpet)/eller ved død skal avdelingen registrere:
| Kode | Kodebeskrivelse |
| A18X | Avslutning av pakkeforløp |
Koden registreres når det tas beslutning om at Pakkeforløp for testikkelkreft avbrytes.
Forløpstid
Sist faglig oppdatert: 30.04.2021
| Forløpsbeskrivelse | Behandling | Forløpstid |
| Fra avsluttet utredning til start behandling | Kirurgisk behandling | 28 kalenderdager |
| Fra avsluttet utredning til start behandling | Medikamentell behandling | 14 kalenderdager* |
| Fra avsluttet utredning til start behandling | Strålebehandling | 21 kalenderdager |
| Fra avsluttet utredning til start behandling | Beslutning om aktiv overvåkning (surveillance) eller ny staging/ beslutning om adjuvant kjemoterapi | 14 kalenderdager |
* Ved metastatisk sykdom bør medikamentell behandling starte innen 14 kalenderdager.
Hovedgrupper av behandlingsforløp
Sist faglig oppdatert: 18.02.2015
Det skilles mellom behandlingsforløp for pasienter med og uten spredning.
Primær behandling
Sist faglig oppdatert: 18.07.2016
Fjerning av testikkel gjøres som en del av utredningen. Er pasienten kritisk syk med spredning skal initial behandling være rask oppstart av kjemoterapi og eventuelt senere fjerning av den syke testikkelen.
Pasienter med spredning skal etter fjerning av testikkel i de fleste tilfeller ha kjemoterapi. I noen tilfeller kan spredning av sykdom behandles med stråleterapi eller kirurgi.
Etter gjennomgått behandling for testikkelkreft av typen nonseminom med spredning, avsluttes ofte primærbehandlingen med kirurgisk fjerning av restlesjoner.
Mange pasienter uten påvist spredning ved diagnosetidspunkt er kurert ved fjerning av den syke testikkelen. For disse er tett oppfølgning uten mer behandling, såkalt surveillance, ofte brukt.
Adjuvant behandling
Sist faglig oppdatert: 18.02.2015
Pasienter uten spredning kan tilbys forebyggende behandling for å redusere risikoen for tilbakefall. Dette gjelder spesielt for pasienter med høy risiko for tilbakefall. Forbyggende behandlingen er vanligvis adjuvant kjemoterapi av type BEP ved nonseminom, eller karboplatin ved seminom.
Adjuvant strålebehandling er en mulighet ved seminom uten spredning, men risiko for sekundær utvikling av kreft har medført at denne behandlingen sjelden gis.
Hyppigst oppståtte komplikasjoner
Sist faglig oppdatert: 26.02.2018
Akutte komplikasjoner
Fjerning av den syke testikkelen er et enkelt kirurgisk inngrep med liten risiko for komplikasjoner, men infeksjoner, hematomer, sårruptur og postoperative smerter kan oppstå.
Kjemoterapi gir økt risiko for mange og til dels alvorlige komplikasjoner. Dette gjelder spesielt pasienter med spredning, som vanligvis behandles med minimum tre kurer. Spesielt nøytropene infeksjoner og tromboemboliske komplikasjoner kan medføre alvorlig morbiditet. Behandling med bleomycin i store doser, som ofte brukes ved testikkelkreft medfører risiko for alvorlig pneumonitt og lungefibrose.
Nyrefunksjon blir påvirket av behandling med cisplatin som er det viktigste medikamentet ved behandling av testikkelkreft med spredning. Andre medikamenter, som kan påvirke nyrefunksjonen negativt under behandling, skal unngås.
All behandling med kjemoterapi kan gi kvalme og nedsatt allmenntilstand.
Langtidskomplikasjoner
Pasienter som behandles med kjemoterapi for testikkelkreft med spredning har økt risiko for annen kreft, metabolsk syndrom og hjertekarsykdommer.
Nyretoksisitet, sensorisk nevropati og tinnitus kan oppstå under og etter behandling med cisplatin. Dette vil ofte gradvis bli bedre, men kan bli kronisk.
Fertilitet vil også være nedsatt i perioden etter behandling. For de fleste pasienter som behandles med standard kjemoterapi vil fertilitet være tilnærmet normalisert noen år etter avsluttet behandling.
Pasienter som er behandlet for testikkelkreft har økt risiko for fatigue (kronisk tretthet) senere i livet.
Støttebehandling og sykepleie
Sist faglig oppdatert: 18.07.2016
Under behandling er målet å redusere risiko for komplikasjoner, samt rask identifikasjon og håndtering av disse. For de fleste pasienter kan det meste av behandlingen gjøres poliklinisk. Noen pasienter kan være kritisk dårlige av sykdommen. Disse vil kunne ha behov for innleggelse i sykehus over lengre perioder.
Under behandlingsforløpet vil fokus være på at pasientens allmenntilstand og funksjon skal opprettholdes best mulig. Det må kontinuerlig evalueres om pasienten har behov for veiledning og støtte av praktisk og psykologisk art under behandlingen.
Pårørendes behov for informasjon skal også imøtekommes og nødvendige tiltak iverksettes.
Rehabilitering
Sist faglig oppdatert: 18.02.2015
Behandlende lege skal vurdere den enkelte pasients behov for rehabilitering/etterbehandling så tidlig som mulig i behandlingsforløpet. Ved behov for rehabilitering eller annen etterbehandling skal behandlende lege sammen med pasienten vurdere aktuelle tiltak og hvor tiltaket best kan iverksettes. Fastlegen skal informeres om denne vurderingen. Rehabilitering etter behandling av testikkelkreft er ofte vellykket da pasientene ofte er unge.
Informasjon og dialog med pasienten
Sist faglig oppdatert: 29.04.2022
Når alle undersøkelsessvar foreligger og disse er vurdert i MDT-møte, skal det gjennomføres samtale med pasienten og eventuelt pårørende om behandlingsmuligheter og behandlingstilbud. Videre drøftes tidsperspektivet i behandlingstilbudet, mulige bivirkninger, risiko for komplikasjoner og konsekvenser hvis pasienten ikke ønsker den anbefalte behandlingen. I samtalen avklares pasientens forventninger til forløpet, og pasientens livssituasjon, eventuell engstelse, ressurser, behov og ønsker avdekkes. Pasienten oppfordres til å ha pårørende/ledsager med til samtalen.
Det skal forespørres om, og eventuelt innhentes informert samtykke til at pasientens behandlingsdata kan registreres i kvalitetsregister.
Før pasienten forlater sykehuset etter orchiektomi skal det gjennomføres samtale med pasient og pårørende hvor blant annet behovet for veiledning, psykososial støtte, samt bistand fra primærhelsetjenesten identifiseres. Det skal gis konkret informasjon om kontaktperson i spesialisthelsetjenesten og det skal etableres kontakt med primærhelsetjenesten/fastlegen.
Pasienten tilbys også en samtale med en behovskartlegging som går utover selve kreftbehandlingen, jf. Pakkeforløp hjem for pasienter med kreft.
Ansvarlig
Sist faglig oppdatert: 03.03.2015
Det er de Onkologiske avdelingene ved Oslo Universitetssykehus, Haukeland Universitetssykehus, St. Olavs Hospital og Universitetssykehuset Nord- Norge som er ansvarlig for pasientforløpet til pasienter med testikkelkreft i de ulike helseregionene.
Registrering
Sist faglig oppdatert: 28.02.2017
Når beslutning om behandling er tatt etter gjennomført utredning, skal pasienten settes opp til behandling innen de angitte forløpstider. På første behandlingsdag skal kode for behandling registreres. Dette gjelder både om behandlingen regnes som hovedbehandling, eller som neoadjuvant behandling. Ved overvåking uten behandling eller ingen behandling, skal registreringen av denne beslutningen kodes på dato for samtale med pasienten.
Følgende koder skal benyttes:
| Kode | Kodebeskrivelse |
| A18FK | Behandling start - Kirurgisk behandling |
| A18FM | Behandling start - Medikamentell behandling |
| A18FS | Behandling start - Strålebehandling |
| A18FL | Behandling start - Symptomlindrende behandling |
| A18FO | Behandling start - Overvåking uten behandling |
| A18FI | Behandling start - Ingen behandling |
Dersom pakkeforløp avbrytes ved at pasienten ikke ønsker ytterligere utredning eller behandling/utredning eller behandling ønskes i utlandet eller ved privat klinikk (når denne ikke er en definert del av pakkeforløpet)/eller ved død skal avdelingen registrere:
| Kode | Kodebeskrivelse |
| A18X | Avslutning av pakkeforløp |
Koden registreres når det tas beslutning om at Pakkeforløp for testikkelkreft avbrytes.
Forløpstid
Sist faglig oppdatert: 30.04.2021
| Forløpsbeskrivelse | Behandling | Forløpstid |
| Fra avsluttet utredning til start behandling | Kirurgisk behandling | 28 kalenderdager |
| Fra avsluttet utredning til start behandling | Medikamentell behandling | 14 kalenderdager* |
| Fra avsluttet utredning til start behandling | Strålebehandling | 21 kalenderdager |
| Fra avsluttet utredning til start behandling | Beslutning om aktiv overvåkning (surveillance) eller ny staging/ beslutning om adjuvant kjemoterapi | 14 kalenderdager |
* Ved metastatisk sykdom bør medikamentell behandling starte innen 14 kalenderdager.
Oppfølging og kontroll av testikkelkreft
Kontroll
Etter behandling for testikkelkreft følges pasienten opp inntil 10 år.
Følgende prinsipper gjelder:
- Kontrollintervaller gjenspeiler sykdommens naturlige utvikling og risiko for tilbakefall
- Sensitive og spesifikke undersøkelser rettet mot hyppige residivområder
- Terapi tilgjengelig ved tilbakefall
- Både maligne og ikke-maligne terapikomplikasjoner vurderes
- Svikt i kontrollene kan medføre mer avansert sykdom og dermed dårligere prognose
- De fleste tilbakefall etter kurativ terapi kommer i løpet av de første to årene
- Det er langtidsrisiko for sekundærkreft etter kjemoterapi og stråleterapi
- CT som ledd i oppfølgingen er anbefalt erstattet med ikke-strålebelastende undersøkelse med MR
- To til fem prosent av pasientene får kontralateral testikkelkreft slik at gjenværende testikkel skal kontrolleres
- Ved avsluttende kontroll får pasienten skriftlig sluttkontrollinformasjon som også sendes til pasientens fastlege
Ansvarlig
Sist faglig oppdatert: 18.02.2015
Den avdeling som avslutter behandlingen, er ansvarlig for å informere pasienten om kontrollopplegget og for at det iverksettes.
Informasjon og dialog med pasienten
Sist faglig oppdatert: 29.07.2016
Ved utskrivningssamtale med pasient og eventuelt pårørende forberedes pasienten på hva han kan forvente etter utskrivelsen, og det informeres om hvor pasienten kan henvende seg ved eventuelle problemer. Pasient og pårørende orienteres om kontrollopplegg, hensikt, hvilke undersøkelser som gjøres, samt tidsforløp. Videre bør pasienten informeres om vanlige fysiske og eventuelt psykiske reaksjoner som kan oppstå etter kreftbehandling. Fastlegen har en koordinerende og sentral rolle etter at pasienten er skrevet ut fra sykehus og mellom sykehusopphold.
Ved mistanke om tilbakefall hos pasient som har gjennomgått kurativ behandling skal pasienten informeres om dette, samt hvordan videre utredning planlegges. Ansvaret for informasjon til pasienten og for start av relevant utredning vil være den instans/avdeling som har ansvaret for pasienten på dette tidspunkt.
Pasienten skal være informert om behandlingsmuligheter som foreligger både når det gjelder onkologisk behandling og tiltak for å lindre plager.
Støttebehandling og sykepleie
Sist faglig oppdatert: 01.08.2016
Pasientens sykdomsspesifikke problemer skal vurderes individuelt og tiltak iverksettes for å ivareta konsekvenser av sykdom og behandling som har innvirkning på grunnleggende behov. Pårørendes behov for informasjon skal også imøtekommes og nødvendige tiltak iverksettes.
Håndtering av tilbakefall
Sist faglig oppdatert: 01.08.2016
Ved tilbakefall av kreftsykdom (lokalt eller regionalt residiv, eller fjernmetastaser) etter tidligere avsluttet behandling henvises pasienten ikke til nytt pakkeforløp. Imidlertid må pasienten ivaretas etter de samme prinsipper som er i pakkeforløpene. Ved mistanke om nyoppstått kreft skal derimot pasienten henvises til nytt pakkeforløp.
Mistanke om tilbakefall av sykdom etter tidligere gjennomført kurativ behandling kan oppstå både ved kontroll på sykehus og ved oppfølging/kontakt hos fastlege.. Sykehuset skal iverksette utredning og behandling etter retningslinjer skissert i de nasjonale handlingsprogram.
Er det svært usikkert om tilbakefall/metastaser kommer fra tidligere testikkelkreft, kan pasienten henvises Pakkeforløp for metastaser med ukjent utgangspunkt.
Rehabilitering
Sist faglig oppdatert: 01.08.2016
Tilbud om informasjon fra ernæringsfysiolog, fysioterapeut, sexolog eller andre relevante fagpersoner vurderes individuelt.Det oppfordres til fysisk aktivitet.
Palliasjon
Sist faglig oppdatert: 01.08.2016
Palliative tiltak er sentrale for en del pasienter. Den palliative innsats retter seg mot belastende symptomer på grunn av sykdom eller behandling.
Kontroll
Etter behandling for testikkelkreft følges pasienten opp inntil 10 år.
Følgende prinsipper gjelder:
- Kontrollintervaller gjenspeiler sykdommens naturlige utvikling og risiko for tilbakefall
- Sensitive og spesifikke undersøkelser rettet mot hyppige residivområder
- Terapi tilgjengelig ved tilbakefall
- Både maligne og ikke-maligne terapikomplikasjoner vurderes
- Svikt i kontrollene kan medføre mer avansert sykdom og dermed dårligere prognose
- De fleste tilbakefall etter kurativ terapi kommer i løpet av de første to årene
- Det er langtidsrisiko for sekundærkreft etter kjemoterapi og stråleterapi
- CT som ledd i oppfølgingen er anbefalt erstattet med ikke-strålebelastende undersøkelse med MR
- To til fem prosent av pasientene får kontralateral testikkelkreft slik at gjenværende testikkel skal kontrolleres
- Ved avsluttende kontroll får pasienten skriftlig sluttkontrollinformasjon som også sendes til pasientens fastlege
Ansvarlig
Sist faglig oppdatert: 18.02.2015
Den avdeling som avslutter behandlingen, er ansvarlig for å informere pasienten om kontrollopplegget og for at det iverksettes.
Informasjon og dialog med pasienten
Sist faglig oppdatert: 29.07.2016
Ved utskrivningssamtale med pasient og eventuelt pårørende forberedes pasienten på hva han kan forvente etter utskrivelsen, og det informeres om hvor pasienten kan henvende seg ved eventuelle problemer. Pasient og pårørende orienteres om kontrollopplegg, hensikt, hvilke undersøkelser som gjøres, samt tidsforløp. Videre bør pasienten informeres om vanlige fysiske og eventuelt psykiske reaksjoner som kan oppstå etter kreftbehandling. Fastlegen har en koordinerende og sentral rolle etter at pasienten er skrevet ut fra sykehus og mellom sykehusopphold.
Ved mistanke om tilbakefall hos pasient som har gjennomgått kurativ behandling skal pasienten informeres om dette, samt hvordan videre utredning planlegges. Ansvaret for informasjon til pasienten og for start av relevant utredning vil være den instans/avdeling som har ansvaret for pasienten på dette tidspunkt.
Pasienten skal være informert om behandlingsmuligheter som foreligger både når det gjelder onkologisk behandling og tiltak for å lindre plager.
Støttebehandling og sykepleie
Sist faglig oppdatert: 01.08.2016
Pasientens sykdomsspesifikke problemer skal vurderes individuelt og tiltak iverksettes for å ivareta konsekvenser av sykdom og behandling som har innvirkning på grunnleggende behov. Pårørendes behov for informasjon skal også imøtekommes og nødvendige tiltak iverksettes.
Håndtering av tilbakefall
Sist faglig oppdatert: 01.08.2016
Ved tilbakefall av kreftsykdom (lokalt eller regionalt residiv, eller fjernmetastaser) etter tidligere avsluttet behandling henvises pasienten ikke til nytt pakkeforløp. Imidlertid må pasienten ivaretas etter de samme prinsipper som er i pakkeforløpene. Ved mistanke om nyoppstått kreft skal derimot pasienten henvises til nytt pakkeforløp.
Mistanke om tilbakefall av sykdom etter tidligere gjennomført kurativ behandling kan oppstå både ved kontroll på sykehus og ved oppfølging/kontakt hos fastlege.. Sykehuset skal iverksette utredning og behandling etter retningslinjer skissert i de nasjonale handlingsprogram.
Er det svært usikkert om tilbakefall/metastaser kommer fra tidligere testikkelkreft, kan pasienten henvises Pakkeforløp for metastaser med ukjent utgangspunkt.
Rehabilitering
Sist faglig oppdatert: 01.08.2016
Tilbud om informasjon fra ernæringsfysiolog, fysioterapeut, sexolog eller andre relevante fagpersoner vurderes individuelt.Det oppfordres til fysisk aktivitet.
Palliasjon
Sist faglig oppdatert: 01.08.2016
Palliative tiltak er sentrale for en del pasienter. Den palliative innsats retter seg mot belastende symptomer på grunn av sykdom eller behandling.
Forløpstider i pakkeforløp for testikkelkreft
Sist faglig oppdatert: 30.04.2021
Tabellen viser forløpstidene i pakkeforløpet.
Forløpstidene er en rettesnor og normgivende. Fortsatt er det lovmessige grunnlaget pasientrettighetsloven § 2-2 og forskrift om prioritering av helsetjenester.
| Forløpsbeskrivelse | Forløpstid | |
| Fra henvisning mottatt til første fremmøte utredende avdeling | 5 kalenderdager | |
| Fra første fremmøte i utredende avdeling til avsluttet utredning (beslutning tas) | 12 kalenderdager | |
| Fra avsluttet utredning til start behandling | Kirurgisk behandling | 28 kalenderdager |
| Fra avsluttet utredning til start behandling | Medikamentell behandling | 14* kalenderdager |
| Fra avsluttet utredning til start behandling | Strålebehandling | 21 kalenderdager |
| Fra avsluttet utredning til start behandling | Beslutning og aktiv overvåkning (surveillance) eller beslutning om ny staging/ beslutning om adjuvant kjemoterapi | 14 kalenderdager |
| Fra henvisning mottatt til start behandling | Kirurgisk behandling | 45 kalenderdager |
| Fra henvisning mottatt til start behandling | Medikamentell behandling | 31* kalenderdager |
| Fra henvisning mottatt til start behandling | Strålebehandling | 38 kalenderdager |
| Fra henvisning mottatt til start behandling | Beslutning og aktiv overvåkning (surveillance) eller beslutning om ny staging/ beslutning om adjuvant kjemoterapi | 31 kalenderdager |
* Ved metastatisk sykdom bør medikamentell behandling starte innen 14 kalenderdager.
Registrering av koder i pakkeforløp for testikkelkreft
Pakkeforløp start
Sist faglig oppdatert: 18.07.2016
Kode for start av Pakkeforløp for testikkelkreft skal registreres på dato når:
- Henvisning merket "Pakkeforløp" mottas i spesialisthelsetjenesten.
- Henvisning som oppfyller kravene til pakkeforløp, men ikke er merket "Pakkeforløp", er mottatt i spesialisthelsetjenesten.
- Begrunnet mistanke om kreft oppstår eller det påvises kreft i spesialisthelsetjenesten, og dette dokumenteres i journalen til pasienten.
Registreringen skal skje i offentlig sykehus, inkludert private ideelle sykehus. Det er vanligvis den kliniske sykehusavdeling som koder start pakkeforløp. Det skal løpende dokumenteres i pasientens journal at pasienten er inkludert i Pakkeforløp for testikkelkreft.
Det skal registreres:
| Kode | Kodebeskrivelse |
| A18A | Start pakkeforløp - henvisning mottatt |
Utredning start
Sist faglig oppdatert: 18.07.2016
Pasientens første fremmøte til utredning i Pakkeforløp for testikkelkreft skal registreres i pasientadministrativt system. Første fremmøte kan være
a) oppmøte i sykehus (poliklinikk, innleggelse eller bildediagnostisk undersøkelse)
b) oppmøte hos avtalespesialist
Hvis avtalespesialister er gitt en rolle i utredning og eventuell behandling av pasienter i dette pakkeforløpet, må tilsvarende registrering og rapportering til NPR gjøres. Sykehuset har ansvar for at denne kodingen skjer.
Det skal registreres:
| Kode | Kodebeskrivelse |
| A18S | Utredning start - første fremmøte |
Overføring til annet helseforetak/sykehus
Sist faglig oppdatert: 18.07.2016
Er en pasient i pakkeforløp og overføres til et annet helseforetak/sykehus for videre utredning eller start av behandling, kodes:
| Kode | Kodebeskrivelse |
| A18O | Overført til et annet helseforetak/sykehus |
Koden brukes når ansvaret for pasienten overføres mellom sykehusene. Koding for overføring av pasient mellom helseforetak/sykehus registreres på dagen henvisning (brev, faks, telefon, elektronisk) oversendes. Koden skal ikke brukes hvis pasienten kun henvises til en spesiell undersøkelse, eller for å innhente et råd, uten at behandlingsansvaret overføres mellom helseforetak/sykehus.
Klinisk beslutning
Sist faglig oppdatert: 28.02.2017
Når utredningen er ferdig og det er tatt beslutning om sykdomstilstand og om pasientens behandling (i de tilfeller der det er påvist testikkelkreft), skal avdelingen registrere en av følgende koder:
| Kode | Kodebeskrivelse |
| A18CK | Klinisk beslutning - Påvist testikkelkreft og behandling besluttet |
| A18CM | Klinisk beslutning - Påvis eller mistanke om annen kreftsykdom |
| A18CA | Klinisk beslutning - Påvist eller mistanke om annen sykdom enn kreft |
| A18CI | Klinisk beslutning - Ikke påvist sykdom |
Registrering skjer fortrinnsvis når endelig beslutning om behandling tas i samråd med pasienten.
Behandling start
Sist faglig oppdatert: 18.07.2016
Når beslutning om behandling er tatt, skal pasienten settes opp til behandling innen de angitte forløps- tider. På første behandlingsdag skal kode for behandling registreres. Dette gjelder både om behandlingen regnes som hovedbehandling, eller som neoadjuvant behandling. Hvis det dreier seg om overvåking uten behandling eller ingen behandling, skal registreringen av denne beslutningen kodes på dato for samtale med pasienten.
Følgende koder skal benyttes:
| Kode | Kodebeskrivelse |
| A18FK | Behandling start - Kirurgisk behandling |
| A18FM | Behandling start - Medikamentell behandling |
| A18FS | Behandling start - Strålebehandling |
| A18FL | Behandling start - Symptomlindrende behandling |
| A18FO | Behandling start - Overvåking uten behandling |
| A18FI | Behandling start - Ingen behandling |
Pakkeforløp slutt
Sist faglig oppdatert: 28.02.2017
Dersom pakkeforløp avbrytes ved at pasienten ikke ønsker ytterligere utredning eller behandling/utredning eller behandling ønskes i utlandet eller ved privat klinikk (når denne ikke er en definert del av pakkeforløpet)/eller ved død skal avdelingen registrere:
| Kode | Kodebeskrivelse |
| A18X | Avslutning av pakkeforløp |
Koden registreres når det tas beslutning om at Pakkeforløp for testikkelkreft avbrytes.
Pakkeforløp start
Sist faglig oppdatert: 18.07.2016
Kode for start av Pakkeforløp for testikkelkreft skal registreres på dato når:
- Henvisning merket "Pakkeforløp" mottas i spesialisthelsetjenesten.
- Henvisning som oppfyller kravene til pakkeforløp, men ikke er merket "Pakkeforløp", er mottatt i spesialisthelsetjenesten.
- Begrunnet mistanke om kreft oppstår eller det påvises kreft i spesialisthelsetjenesten, og dette dokumenteres i journalen til pasienten.
Registreringen skal skje i offentlig sykehus, inkludert private ideelle sykehus. Det er vanligvis den kliniske sykehusavdeling som koder start pakkeforløp. Det skal løpende dokumenteres i pasientens journal at pasienten er inkludert i Pakkeforløp for testikkelkreft.
Det skal registreres:
| Kode | Kodebeskrivelse |
| A18A | Start pakkeforløp - henvisning mottatt |
Utredning start
Sist faglig oppdatert: 18.07.2016
Pasientens første fremmøte til utredning i Pakkeforløp for testikkelkreft skal registreres i pasientadministrativt system. Første fremmøte kan være
a) oppmøte i sykehus (poliklinikk, innleggelse eller bildediagnostisk undersøkelse)
b) oppmøte hos avtalespesialist
Hvis avtalespesialister er gitt en rolle i utredning og eventuell behandling av pasienter i dette pakkeforløpet, må tilsvarende registrering og rapportering til NPR gjøres. Sykehuset har ansvar for at denne kodingen skjer.
Det skal registreres:
| Kode | Kodebeskrivelse |
| A18S | Utredning start - første fremmøte |
Overføring til annet helseforetak/sykehus
Sist faglig oppdatert: 18.07.2016
Er en pasient i pakkeforløp og overføres til et annet helseforetak/sykehus for videre utredning eller start av behandling, kodes:
| Kode | Kodebeskrivelse |
| A18O | Overført til et annet helseforetak/sykehus |
Koden brukes når ansvaret for pasienten overføres mellom sykehusene. Koding for overføring av pasient mellom helseforetak/sykehus registreres på dagen henvisning (brev, faks, telefon, elektronisk) oversendes. Koden skal ikke brukes hvis pasienten kun henvises til en spesiell undersøkelse, eller for å innhente et råd, uten at behandlingsansvaret overføres mellom helseforetak/sykehus.
Klinisk beslutning
Sist faglig oppdatert: 28.02.2017
Når utredningen er ferdig og det er tatt beslutning om sykdomstilstand og om pasientens behandling (i de tilfeller der det er påvist testikkelkreft), skal avdelingen registrere en av følgende koder:
| Kode | Kodebeskrivelse |
| A18CK | Klinisk beslutning - Påvist testikkelkreft og behandling besluttet |
| A18CM | Klinisk beslutning - Påvis eller mistanke om annen kreftsykdom |
| A18CA | Klinisk beslutning - Påvist eller mistanke om annen sykdom enn kreft |
| A18CI | Klinisk beslutning - Ikke påvist sykdom |
Registrering skjer fortrinnsvis når endelig beslutning om behandling tas i samråd med pasienten.
Behandling start
Sist faglig oppdatert: 18.07.2016
Når beslutning om behandling er tatt, skal pasienten settes opp til behandling innen de angitte forløps- tider. På første behandlingsdag skal kode for behandling registreres. Dette gjelder både om behandlingen regnes som hovedbehandling, eller som neoadjuvant behandling. Hvis det dreier seg om overvåking uten behandling eller ingen behandling, skal registreringen av denne beslutningen kodes på dato for samtale med pasienten.
Følgende koder skal benyttes:
| Kode | Kodebeskrivelse |
| A18FK | Behandling start - Kirurgisk behandling |
| A18FM | Behandling start - Medikamentell behandling |
| A18FS | Behandling start - Strålebehandling |
| A18FL | Behandling start - Symptomlindrende behandling |
| A18FO | Behandling start - Overvåking uten behandling |
| A18FI | Behandling start - Ingen behandling |
Pakkeforløp slutt
Sist faglig oppdatert: 28.02.2017
Dersom pakkeforløp avbrytes ved at pasienten ikke ønsker ytterligere utredning eller behandling/utredning eller behandling ønskes i utlandet eller ved privat klinikk (når denne ikke er en definert del av pakkeforløpet)/eller ved død skal avdelingen registrere:
| Kode | Kodebeskrivelse |
| A18X | Avslutning av pakkeforløp |
Koden registreres når det tas beslutning om at Pakkeforløp for testikkelkreft avbrytes.
Om pakkeforløpet
Sist faglig oppdatert: 01.08.2016
Nasjonal kreftstrategi 2013-2017 er ett av fem hovedmål for kreftomsorgen: «Norge skal bli et foregangsland for gode pasientforløp». Standardiserte pasientforløp, Pakkeforløp for kreft, skal bidra til å heve kvaliteten på norsk kreftomsorg og legge grunnlaget for mer forutsigbarhet for pasientene.
Videre er målet å bedre samhandling mellom fastlegene og spesialisthelsetjenesten, mellom helseforetakene og internt i det enkelte foretak. Innføring av Pakkeforløp for kreft skal bidra til rask diagnostikk og behandling uten ikke-medisinsk begrunnet ventetid slik at pasientene opplever et helhetlig, godt organisert og forutsigbart forløp.
Helsedirektoratet fikk i februar 2014 i oppdrag fra Helse- og omsorgsdepartementet å utarbeide Pakkeforløp for kreft og diagnoseveiledere for fastlegene etter modell fra Danmark. Helsedirektoratet har i samarbeid med 21 arbeidsgrupper med til sammen rundt 200 fagpersoner fra helseforetakene, fastleger og brukere utarbeidet 28 pakkeforløp for kreft , diagnoseveiledere, kodeveiledere og pasientinformasjon. Pakkeforløpsbeskrivelser, diagnoseveiledere, kodeveiledere og pasientinformasjon er gjennomgått og revidert i 2016 av Helsedirektoratet, i samarbeid med fagmiljøene og pasientorganisasjoner.
Pakkeforløpene er nasjonale standardiserte pasientforløp som er faglig baserte og normgivende. Pakkeforløpene er basert på de nasjonale handlingsprogrammene med retningslinjer for diagnostikk, behandling og oppfølging av kreft.
Med utgangspunkt i pakkeforløpet skal et individuelt forløp for hver enkelt pasient tilrettelegges. Målgruppen for beskrivelsene av pakkeforløp er primært helsepersonell, ledere, administratorer og beslutningstakere på ulike nivåer i helsetjenesten, og eventuelt andre.
Helsedirektoratet vil takke alle som har bidratt i arbeidet.
Bjørn Guldvog
Helsedirektør
Arbeidsgruppens sammensetning
- Torgrim Tandstad (leder), St. Olavs Hospital, onkolog
- Åsa Karlsdottir, Helse Bergen, onkolog
- Glenny Cecilie Alfsen, Akershus universitetssykehus, patolog
- Åsa Ofigsbø, Oslo universitetssykehus, radiolog
- Jan Oldenburg, Oslo universitetssykehus, onkolog
- Tove Borgen, fastlege/allmennpraktiker
- Hans Sverre Hansen-Gaard, Kreftforeningen, brukerrepresentant









